先天性色素痣合并异物肉芽肿一例
何婷婷,马静静,黄圆圆,明 迪,全 根
(武汉亚心总医院皮肤科,湖北 武汉,430000)
先天性色素痣,又称先天性黑色素细胞痣(congenital melanocytic nevus,CMN) 是一种出生时或出生后不久发生的先天性色斑样痣,临床比较常见,但合并其他类型的皮肤问题,往往容易被忽视。现将1例先天性色素痣合并异物肉芽肿患者报道如下。
1 临床资料
患者女,30岁,因“右侧耳前黑褐色斑块30年,伴局部不适感2年”就诊于我科门诊。患者出生后不久发现耳前片状黑斑,随年龄增长,逐渐增大至约2.5cm×1.5cm椭圆形斑块,触之有浸润感,表面略粗糙,其上有黑色毛发生长,边界清楚。近2年皮损有增大趋势,常伴随瘙痒、压痛感,搔抓后皮损微隆起于皮肤,未作特殊处理,症状可自行缓解。否认局部注射史,无系统疾病史。
专科检查:右侧耳垂前下方可见一黑褐色椭圆形斑块,大小约2.5cm×1.5cm,触之有浸润感,表面略粗糙,其上有黑色毛发生长,边界清楚,压之稍痛。(图1)
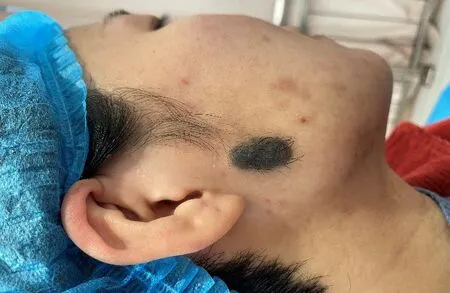
图1 右侧耳垂前下方椭圆形黑褐色斑块,表面粗糙有毛。
切除皮损并行病理活检示:表皮突延长,真表皮交界处和真皮浅层可见散在及成巢的痣细胞,部分围绕附属器分布,可见成熟现象。(图2)真皮深层可见大量混合炎细胞浸润,包括嗜中性粒细胞、淋巴细胞、组织细胞、多核巨细胞、浆细胞,其间可见钙化物质沉着,周围可见成纤维细胞及胶原增生。(图3)
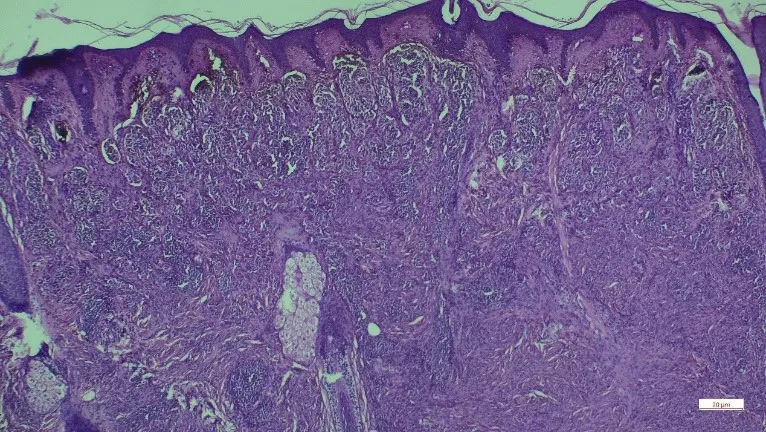
图2 真表皮交界处和真皮浅层可见散在及成巢的痣细胞,部分可至真皮深层。(HE 染色 ×40)

图3 真皮深层见大量混合炎细胞浸润,包括嗜中性粒细胞、淋巴细胞、组织细胞、多核巨细胞、浆细胞,其间可见钙化物质沉着,周围可见成纤维细胞及胶原增生。(HE 染色×100)
结合患者的病史、体征及病理检查,诊断为先天先天性色素痣合并异物肉芽肿。综合考虑皮损外观、并发症、可能继发感染等风险因素,建议患者手术切除。皮损切除后因缺损较大,故行“Y”字皮瓣成形术,术后愈合佳(图4),目前仍在随访中。

图4 术后一月,右侧耳垂前下方可见倒“Y”形手术切痕。
2 讨论
先天性色素痣,是一种黑素细胞增生性皮肤病,其痣细胞起源于神经嵴,由痣母细胞发育而成。于出生时或出生后不久发现,全身各处均可发生,临床表现为境界清楚的黑褐色斑片或斑块,表面长有粗黑的毛。通常根据成年期皮损的大小,将先天性黑素细胞痣分为三类[1]:①小型先天性黑素细胞痣,皮损长轴直径<1.5cm,较常见,约占新生儿的1%;②中型先天性黑素细胞痣,皮损长轴直径≥1.5cm而<20cm;③巨型先天性黑素细胞痣,又称兽皮痣,皮损长轴直径≥20cm,较罕见,发病率为1/20000至1/500000不等。有学者[2]认为,先天性色素痣的直径越大,越容易出现干燥、瘙痒等皮肤症状,合并神经皮肤黑变病和恶性黑色素瘤的风险也越大。国内外有不少文献[3‐4]报道,先天性巨痣可伴发良恶性皮肤肿瘤,如黑色素瘤、神经纤维瘤、脂肪瘤或血管瘤,或伴发色素异常性皮肤病,如咖啡斑、白癜风,若发生于头颈部或脊椎部,严重者可伴发癫痫、智力迟钝、颅内高压、脊柱裂、脑脊膜的异常等。
先天性色素痣的组织病理学主要分为交界痣、复合痣和皮内痣,痣细胞可向下累及真皮网状层、皮下脂肪、筋膜或更深的部位。本病的诊断不难,临床上应与色素性毛表皮痣相鉴别,两者均表现为表皮色素沉着和多毛,后者又称 Becker痣,通常是后天获得性的,皮损多在青春期前后出现,常在暴晒后发生,多见于单侧肩部、胸部或上臂,表现为黄褐色斑片,表面伴有黑毛及粟粒样毛囊性扁平丘疹。病理检查无痣细胞,基底层色素增多,真皮上部可见吞噬黑素细胞,可伴竖毛肌纤维束增粗。
先天性色素痣的治疗方案仍存在争议,原则上应根据个体情况来选择,比如皮损的大小、解剖学部位、美容效果、手术的复杂性、恶变的可能性等。手术切除仍然是治疗先天性巨痣的主要方法,大多数需要通过分期切除和皮肤移植或组织扩张和皮瓣移植修复来处理[5]。对于小/中型先天性色素痣而言,其恶变风险程度低,但国内也有小/中型先天性色痣恶变的报道[6],若皮损表现为生长迅速、颜色不均、表面结节或溃疡、边界不清、周围卫星灶等症状,需注意是否恶变。笔者认为,若没有其他手术指征,建议临床定期随访观察。若皮损合并其他炎症、感染或有大小、颜色、质地等改变,或影响患者容貌和心理健康时,可以选择冷冻、激光、电灼或手术治疗。该患者因皮损有增大趋势,且皮损处反复刺激,伴瘙痒、触痛感,要高度警惕感染甚至后期恶变可能,故尽早手术切除。
本例患者因皮损处长期摩擦搔抓,反复刺激导致局部炎症反应,急性期出现触痛、肿胀,皮损暴露于外,可能接触不明异物,进一步引起变应性反应,发展成异物肉芽肿。异物肉芽肿的皮损形态可表现为丘疹、小结节、色素沉着、炎症反应等。其特点表现为[7]:(1)有外伤史;(2)皮疹部位与受伤部位一致;(3).暴露部位多见;(4)病程缓慢,反应局限,按压疼痛;(5)皮疹单发,不对称。病理结果表现为:巨噬细胞和巨细胞吞噬异物,四周有淋巴细胞和浆细胞围绕。组织病理学可明确肉芽肿的诊断,但临床上一般很难界定异物的理化性质,往往需要结合完整的病史、PAS染色、偏振光技术等。本例患者因病程较长,异物肉芽肿发病隐匿,无法追溯具体异物的来源。
根据本例患者的病史、临床和病理特征,符合先天性色素痣合并异物肉芽肿诊断,属于中等大小的先天性色素痣。因原发皮损颜色较深,异物肉芽肿的皮损特点不典型,临床上易被忽视。发生于面部的先天性色素痣往往影响美观,合并异物肉芽肿,病理示急慢性炎症改变,推测可能为局部搔抓、摩擦、外伤等不良刺激所致。炎症与多种皮肤病有关,皮肤恶性肿瘤发生与炎症的关系尚未完全明确,炎性小体异常活化可导致持续炎症状态及免疫应答失衡,持续炎症反应是皮肤肿瘤发生、发展、侵袭及转移的重要环节,但炎症背景对于皮肤肿瘤的发生发展机制,均只能起到部分提示作用,仍有许多科学问题需要进一步阐明[8]。同时炎症反应可诱导黑素细胞的活性增强,若炎症破坏基底层,基底膜损伤伴色素失禁,真皮浅层噬黑素细胞聚集,可出现深层的色素沉着[9]。另外紫外线与皮肤恶性黑素瘤密切相关,本例皮损位于面部暴露部位,长期紫外线照射可导致DNA损伤及产生活性氧,促使皮肤炎症及肿瘤的发生[10]。因此笔者认为,对于面部先天性色素痣,应避免不良刺激,若伴发持续性炎症改变,存在皮损扩大、颜色加深、合并感染甚至肿瘤的风险,故应高度警惕,定期随访,必要时手术切除。

