阴道子宫瘢痕妊娠病灶切除术临床效果及术后恢复情况分析
赵 倩 李全香 杨 娜
河北省保定市妇幼保健院(071000)
剖宫产瘢痕妊娠(CSP)不及时治疗会导致子宫穿孔、大出血等甚至危及生命,属于剖宫产术后再次妊娠的远期并发症之一[1-2]。随着剖宫产手术的普遍应用,临床CSP患病在增加。本研究探究阴道子宫瘢痕妊娠病灶切除术的临床效果。
1 资料与方法
1.1 一般资料
2018年3月-2020年1月本院因妊娠就诊孕妇共778例,因各种原因需终止妊娠313例,其中剖宫产瘢痕妊娠120例,随机数字表法将其分为两组各60例。纳入标准:①经超声影像学确诊为子宫瘢痕妊娠且妊娠试验呈阳性;②有停经史且阴道存在出血现象但不常见腹痛。排除标准:①合并有肿瘤、糖尿病、高血压等疾病;②有手术禁忌证或存在血液系统疾病或凝血功能障碍手术不耐受;③对本研究所用药物过敏。本研究经本院伦理委员会审批,所有患者及其家属均签署知情同意书。
1.2 方法
术前常规血尿、心电图、B 超检查,对血清绒毛膜促性腺激素(β-hCG)水平过高者术前口服米非司酮(上海新华联制药有限公司,25mg/片)2片/次,1日2次,维持血清β-hCG在20000.00±8000.00IU/L后进行手术。①开腹组:采取常规经腹子宫瘢痕妊娠病灶切除术治疗,全身麻醉建立人工气腹,置宫腔镜后在左右下腹部做切口建立手术器械通道,运用电钩将子宫膀胱折返腹膜打开后通过下推膀胱暴露病灶位置,沿边缘切除,使用吸引器吸取组织物,重复操作2~3次至胚囊及周边蜕膜吸净,冲洗腹腔,留置引流管,缝合切口后手术结束。②观察组:采取阴道子宫瘢痕妊娠病灶切除术治疗,全身麻醉取膀胱截石位,运用导尿管排空膀胱以暴露宫颈,用宫颈钳夹住宫颈上唇向下牵拉,使阴道前穹隆暴露,使于宫颈和阴道间隙用0.6 mg/L的肾上腺素稀释液局部浸润,用水压分离膀胱宫颈间隙至膀胱折返腹膜。进入膀胱宫颈间隙打开腹膜见子宫峡部剖宫产瘢痕,在瘢痕处纵行切开2cm切口,电凝止血,吸管进入吸净后冲洗局部病灶处,逐层缝合,留置尿管手术结束。
1.3 观察指标
比较两组手术相关指标:手术成功率、手术时间、手术出血量、住院时间;术后恢复指标水平:月经恢复正常时间、病灶缩小时间,血清β-hCG在术后1d、3d、5d、10d的下降率=(治疗前-治疗后)/治疗前×100%。比较两组术后并发症发病情况:手术顺利、出血量少,患者保留生育功能为手术成功,因术中大出血转为开腹子宫切除术则视为手术失败。并发症发病指标包括:体温升高、阴道血肿、切口液化、阴道流血不止、周围组织受损。
1.4 统计学方法

2 结果
2.1 两组一般情况比较
开腹组60例,年龄(29.8±3.2)岁(26~37)岁,剖宫产史1次36例、2次20例、3次4例;孕次(3.5±1.0)次(1~5)次,产次(2.4±1.7)次(1~5)次,本次妊娠距离上次剖宫产时间(38.8±7.7)月(12~55)月,本次妊娠(7.4±1.5)周(4~9)周,孕囊直径(19.2±3.7)mm,子宫瘢痕厚度(3.4±0.6)mm。观察组60例,年龄(29.6±3.2)岁(26~36)岁,剖宫产史1次32例、2次23例、3次5例,孕次(3.4±1.1)次(1~5)次,产次(2.2±1.6)次(1~5)次,本次妊娠距离上次剖宫产时间(40.1±7.4)月(12~60)月,本次妊娠(7.5±1.4)周(4~10)周,孕囊直径(20.0±3.3)mm,子宫瘢痕厚度(3.3±0.6)mm。两组上述资料无差异(P>0.05)。
2.2 两组手术相关指标比较
观察组手术成功率高于开腹组,手术时间、术中出血量、住院时间均小于开腹组(P<0.05)。见表1。

表1 两组手术相关指标比较
2.3 两组术后恢复指标比较
观察组术后月经恢复正常时间、病灶时间均低于开腹组,而血清β-hCG在术后1d、3d、5d、10d的下降率均高于开腹组(P<0.05)。见表2。
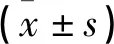
表2 两组术后恢复指标比较
2.4 两组手术后并发症比较
观察组手术后并发症发生率低于开腹组(P<0.05)。见表3。

表3 两组手术并发症情况比较[例(%)]
3 讨论
近年来,随着剖宫产手术的普遍应用,剖宫产瘢痕妊娠发生率上升。如果不能及早发现诊治,发病后无论终止妊娠还是继续妊娠都将面临较高风险,严重时可导致大出血或休克[3]。CSP的成因为剖宫产时子宫内膜损伤、恢复不良造成子宫内膜存在瘢痕,再次妊娠时胚囊种植在瘢痕部位,子宫破裂极易导致大出血[4]。目前临床对剖宫产瘢痕妊娠的治疗方法主要有子宫动脉栓塞术、清宫手术、宫腔镜下病灶电切术等,但尚未形成统一治疗方案[5]。
本研究结果表明,观察组手术成功率高于常规组,手术时间、手术出血量、住院时间均小于开腹组,术后月经恢复正常时间、病灶时间均低于开腹组,而血清β-hCG在术后下降率均高于开腹组。原因分析:运用阴道子宫瘢痕妊娠病灶切除术时,器械合理运用阴道这一天然通道可顺利避开子宫峡部进入膀胱与子宫间隙,手术过程无皮肤切口,可减少手术创口,更有利于术后恢复[6]。术中操作简洁无需特殊器械,仅需分离膀胱宫颈间隙至膀胱折返腹膜区域,大大减少了手术时间与住院时间,提高了手术效率。此外,阴道子宫瘢痕妊娠病灶切除术可完整暴露子宫下段,医生可直视瘢痕妊娠部位,更利于完全清除病灶部位组织,加快病灶缩小进程;术后能有效修补瘢痕缺陷,改善患者子宫内膜状态,同时保留患者的生育功能[7]。血清中β-hCG作为衡量是否妊娠的标志性激素,术后在较短时间内下降意味着较大机率可保留患者的生育功能。本文观察组手术后并发症发病率低于开腹组,原因为经阴道病灶切除术在直接切除病灶同时,还加固缝合瘢痕部位,不仅可修补切口部分、方便切除病灶和止血,还可降低术后并发症发生。经阴道手术为一种微创手术,不仅可一次性完全清除病灶,还具有减小创口、有效减少并发症的优点,更易让患者接受[8]。
综上所述,运用阴道子宫瘢痕妊娠病灶切除术治疗子宫瘢痕妊娠可优化手术进程,提高手术成功率、缩短术后恢复时间,有效降低并发症发病率。

