妊娠合并肺动脉高压产妇剖宫产术应用腰麻-硬膜外联合麻醉对血流动力学和母婴结局的影响
潘丽峰 张殿红 董伟妍
北京市顺义区医院(101300)
肺动脉高压(PAH)属于异源性疾病,典型临床表现以肺循环压力增高、继发性右心衰竭为主。妊娠妇女极易并发PAH,发生率为1.1/10万,且具有较高病死率[1];死亡率高达30.0%~50.0%,且多发生于30~40岁女性[2]。终止妊娠是保障母体安全的重要措施,尤其是在病情恶化、心衰难以控制或不能耐受继续妊娠的情况下,应随时终止。临床一般采取剖宫产,但因患该病产妇较为特殊,对麻醉方式有较高要求,而不同麻醉方式的对比性研究较少。本研究探讨腰麻-硬膜外联合麻醉对妊娠合并PAH产妇血流动力学和母婴结局的影响。
1 资料与方法
1 临床资料
选择2015年2月-2020年3月本院收治的妊娠合并PAH患者125例为研究对象,按照麻醉方式的不同分组。诊断标准:符合肺动脉高压诊治指南相关诊断标准[3],经超声心电图检查肺动脉收缩压≥40mmHg,其中轻度为肺动脉收缩压为40~49mmHg,中度为50~79mmHg,重度为≥80mmHg。纳入标准:①年龄18~38岁;②临床资料完整;③无先天性心功能不全等疾病;排除标准:①原发性高血压;②原发性糖尿病;③存在严重精神性疾病。本研究经本院伦理委员会审批,患者均签署知情同意书。
1.2 方法
纳入对象均予以常规吸氧、监测生命体征,注射等量平衡液,局麻下行桡动脉穿刺置管,监测有创动脉压。联合组:予以腰麻-硬膜外联合麻醉。手术床调整至平床后,选择L3-4椎间穿刺,待患者脑脊液流出后,根据其身高选择0.750%布比卡因(安徽长江药业有限公司)7~10mg,缓慢注入蛛网膜下腔,拔出细针后置入硬膜外导管,阻滞平面控制在T8以下,且协助患者取平卧位。对照组:予以连续硬膜外麻醉。选择L2-L3椎间隙穿刺,穿刺针进入硬膜外腔后置入硬膜外导管,向头侧置管3~4cm,再采用2.0%利多卡因(上海朝晖药业有限公司)3ml测试麻醉平面,待5min后追加2.0%利多卡因5ml和0.5%布比卡因8ml维持麻醉,分次缓慢给药,麻醉平面维持在T8以下,待麻醉效果确切后行手术。手术过程中为两组患者常规使用血管紧张素Ⅱ受体拮抗剂(氯沙坦)调整血压,磷酸二酯酶抑制剂(异丁司特)改善舒张期心室顺应性及减少心肌射血阻抗;另外,采用前列素扩张肺动脉,且经静脉泵入芬太尼和咪唑安定镇静、镇痛。
1.3 观察指标
比较两组平均动脉压(MAP)、血氧饱和度(SPO2)、心率(HR)、白介素-1(IL-1)、白介素-6(IL-6)、肿瘤坏死因子-α(TNF-α)、ICU滞留时间、住院时间,比较两组产后出血率、新生儿死亡率及新生儿窒息率。
1.4 统计学方法
2 结果
2.1 一般情况比较
两组一般情况比较无差异(P>0.05)。见表1。
表1 两组一般资料比较
2.2 MA、SPO2、HR比较
重复测量方差分析显示,两组MAP、HR时点、组间、交互比较均有差异(P<0.05);两组SPO2时点、交互比较无差异(P>0.05),而组间比较有差异(P<0.05)。简单效应LSD-t成对比较显示,麻醉前两组MAP、SPO2、HR比较无差异(P>0.05);麻醉后15min、术毕、术后2h,联合组MAP、SPO2、HR高于对照组(P<0.05)。见表2。

表2 两组不同时刻MAP、SPO2、HR比较
2.3 血清炎症因子比较
重复测量方差分析显示,两组IL-1、IL-6、TNF-α时点、组间、交互比较均有差异(P<0.05)。简单效应LSD-t成对比较显示,麻醉前、麻醉后15min,两组IL-1、IL-6、TNF-α比较无差异(P>0.05);术毕、术后2h,联合组IL-1、IL-6、TNF-α低于对照组(P<0.05)。见表3。

表3 两组不同时刻IL-1、IL-6、TNF-α比较
2.4 ICU滞留时间、住院时间比较
联合组的ICU滞留时间(3.1±0.5 d)、住院时间(8.2±2.1 d)与对照组(3.2±0.7 d、8.1±2.1 d)比较无差异(t=1.13、0.162,P=0.261、0.872)。
2.5 母婴结局比较
两组产后出血率、新生儿死亡率、新生儿窒息率均无差异(P>0.05)。见表4。
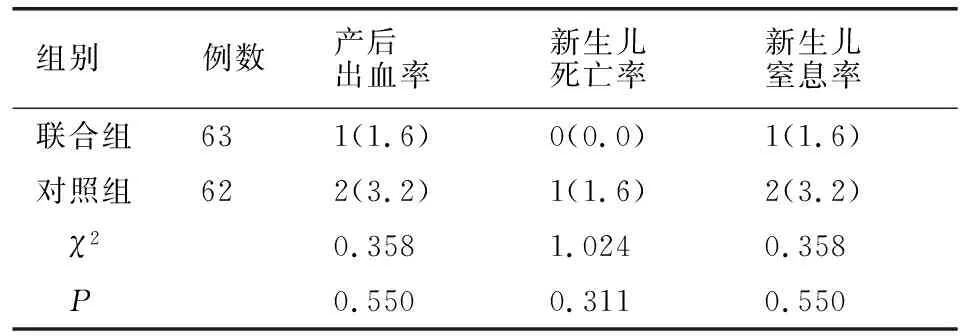
表4 两组产后出血率及新生儿不良结局比较[例(%)]
3 讨论
目前临床对妊娠合并PAH产妇行剖宫产终止妊娠,但因围产期产妇本身会引起血流动力学改变,加上受PAH和手术操作的影响,会进一步加重患者右心负荷及低氧血症,最终引发心力衰竭及肺动脉高压危象,甚至死亡[4-6]。有学者[7]指出,选择合适的麻醉方法有利于稳定血流动力学,因而临床上对麻醉提出了较高要求,如在麻醉中需维护右心功能,改善肺的气体交换和氧合功能,避免增加肺动脉压及静脉回流等。本文选择在剖宫产中行连续硬膜外麻醉与腰麻-硬膜外联合麻醉。其中,连续硬膜外麻醉是通过将局部麻药注入硬膜外腔,阻滞神经根及麻痹其所支配区域[8]。另外,还具备扩张静脉血管和减少全身动脉阻力的作用。而腰麻-硬膜外联合麻醉是集硬膜外阻滞麻醉和腰麻优点于一身,通过脑脊液作用于神经根,发挥阻滞神经根和麻痹其所支配区域的作用,不仅起效快、用药剂量小、作用时间长及作用范围广,并且能松弛腹肌,为胎儿娩出提供有利条件[9]。血流动力学比较发现,联合组在麻醉后15min、术毕、术后2h时点,MAP、SPO2、HR等指标波动范围较对照组小,与曹秀玲等[10]研究结论“腰麻-硬膜外联合麻醉几乎不会影响患者的血流动力学”基本一致。提示腰麻-硬膜外联合麻醉对产妇血流动力学影响小,有利于减少心肌耗氧和增加阻滞部位血流灌注,是与术前充分扩容、小剂量麻醉药及较低的麻醉阻滞平面有关。
边洪春等[11]表示,麻醉方式的选择并不会影响妊娠合并PAH患者的妊娠结局,发现联合麻醉组产妇产后出血率、新生儿窒息、新生儿死亡率与硬膜外组比较无差异。本文结果与之基本一致,证实了妊娠不良结局与产妇剖宫产的麻醉方式无关。另外,本文认为在为选择麻醉方式时应注意患者的麻醉禁忌证,且在多学科良好协作下尽力保证母婴生命安全。血清炎性因子是目前临床研究重点。本文发现联合组术毕、术后2h时IL-1、IL-6、TNF-α低于对照组,可能与腰麻-硬膜外联合麻醉效果更优有关。IL-1能调节神经内分泌系统,通过活化下丘脑-垂体-肾上腺素,促使其分泌黄体生成素、卵泡刺激素及泌乳素[12-14];IL-6是一种多肽,与心脏功能、血液循环等有密切联系[15];TNF-α是一种具备多向性特点的促炎性细胞因子,能通过刺激下丘脑体温调节中枢,引起发热等临床表现[16-17]。在正常情况下,上述血清炎性因子含量较低,但因剖宫产操作,能刺激机体局部发生炎症反应,导致含量上升,故在本研究结果中可见,两组麻醉后15min、术毕、术后2h的IL-1、IL-6、TNF-α含量均高于麻醉前,但联合组上升程度低于对照组,说明腰麻-硬膜外联合麻醉镇痛、镇静效果更好,能减小患者血清炎性因子水平的波动[18]。但因目前妊娠合并PAH患者血清炎症因子与麻醉方式间关系研究报道较少,加上本研究收治的产妇均为本院妊娠合并PAH患者,仍需扩大样本进一步研究和证实。
综上所述,腰麻-硬膜外联合麻醉与连续硬膜外麻醉剖宫产均不会影响妊娠合并PAH产妇母婴结局,但前者麻醉方式更有利于稳定产妇血流动力学及降低炎症因子表达。

