血清β2-MG联合LDH在弥漫性大B细胞淋巴瘤预后判断中的意义
郑永青,孙明东,王瑞芳,王立盼,李砚如
弥漫性大B细胞淋巴瘤(diffuse large B cell lymphoma,DLBCL)是一种侵袭性较强的肿瘤,发病率较高[1]。利妥昔单抗等新型靶向药物的应用大大提高了患者的预后水平,但仍有超过30%患者出现耐药、复发,甚至死亡[2]。DLBCL患者在分子生物学、形态学、免疫表型等方面表现出高度异质性,增加了预后判断的难度[3]。国际预后指数(international prognostic index,IPI)在DLBCL患者的诊疗中具有较高的应用价值,但对固有分子异质性的反映具有局限性[4]。β2-微球蛋白(β2-microglobulin,β2-MG)对恶性肿瘤的诊断、疗效评估及预后判断具有一定的临床应用价值[5]。乳酸脱氢酶(lactate dehydrogenase,LDH)是糖酵解酶,可反映肿瘤的增殖活性[6]。有研究表明,血清LDH水平对DLBCL患者的预后具有较高的预测价值[7],但鲜见关于β2-MG联合LDH的应用研究。现分析血清β2-MG、LDH表达水平与DLBCL患者临床病理特征的关系及预后判断价值,报道如下。
1 资料与方法
1.1 临床资料 选择2011年1月—2018年12月山东省滨州市人民医院血液科收治DLBCL患者82例作为DLBCL组,其中男42例,女40例,年龄25~79(63.45±5.96)岁;接受CHOP(环磷酰胺、多柔比星、长春新碱、泼尼松)方案治疗59例,接受R-CHOP(利妥昔单抗+CHOP)方案治疗23例。另选同期于医院治疗的淋巴结反应增生(reactive lymph node hyperplasia,RLNH)患者43例作为RLNH组,其中男24例,女19例,年龄25~75(62.86±5.73)岁。2组患者性别、年龄比较差异无统计学意义(P>0.05),具有可比性。本研究经医院伦理委员会审核通过(审批号318),患者及家属均知情同意并签署知情同意书。
1.2 病例选择标准 (1)纳入标准:①符合“中国弥漫大B细胞淋巴瘤诊断和治疗指南”[8]中关于DLBCL的诊断标准,并经免疫组化和活检病理检查确诊;②临床分期为Ⅰ~Ⅳ期;③接受至少4周期化疗;④临床资料及随访资料完整。(2)排除标准:①合并严重心、肝、肺、肾疾病;②免疫系统疾病或严重感染;③存在原发性中枢神经系统淋巴瘤、转化淋巴瘤、艾滋病相关淋巴瘤等;④继发第二肿瘤。
1.3 观测指标与方法
1.3.1 临床资料收集:通过电子病历收集患者临床资料,包括性别、年龄、临床分期、B症状、病理类型[生发中心B细胞(germinal center B cell,GCB)、非生发中心B细胞(nGCB)]、结外受累、骨髓侵犯、纵隔侵犯、IPI评分、美国东部协作肿瘤组体质状态(Eastern Cooperative Oncology Group physique state,ECOG PS)评分、治疗方案(CHOP、R-CHOP)等。
1.3.2 血液生化指标检测:治疗前3 d采集患者空腹肘静脉血5 ml,离心获得血清,采用cobas 6000 c501全自动蛋白分析仪(罗氏公司)检测血清β2-MG、LDH水平,采用XS-500i全自动血细胞分析仪(日本希森美康公司)检测白细胞计数、淋巴细胞计数和单核细胞计数水平。
1.3.3 随访情况:通过门诊或电话方式对82例DLBCL患者进行随访,随访时间为3年,随访截止至2021年12月或患者死亡,记录82例DLBCL患者生存情况,计算3年生存率。其中生存46例(生存亚组),死亡36例(死亡亚组)。

2 结 果
2.1 2组血清β2-MG、LDH水平比较 DLBCL组血清β2-MG为(3.42±1.18)mg/L、LDH为(315.29±60.50)U/L,明显高于RLNH组的(2.05±0.73)mg/L、(241.07±47.76)U/L(t/P=6.941/<0.001、6.980/<0.001)。DLBCL患者血清β2-MG水平与LDH水平呈明显正相关(r=0.553,P<0.001)。
2.2 血清β2-MG、LDH水平在DLBCL患者不同临床病理特征中比较 血清β2-MG、LDH表达水平分别以中位数(2.56 mg/L、262.39 U/L)作为分界值,将82例DLBCL患者分为β2-MG低表达亚组(<2.56 mg/L,n=41)和高表达亚组(≥2.56 mg/L,n=41);LDH低表达亚组(<262.39 U/L,n=41)和高表达亚组(≥ 262.39 U/L,n=41)。血清β2-MG水平与临床分期、IPI评分、ECOG PS评分有关,血清LDH水平与临床分期、病理类型、IPI评分、ECOG PS评分有关(P<0.05),而其他临床病理特征2亚组间分别比较,差异均无统计学意义(P>0.05),见表1。
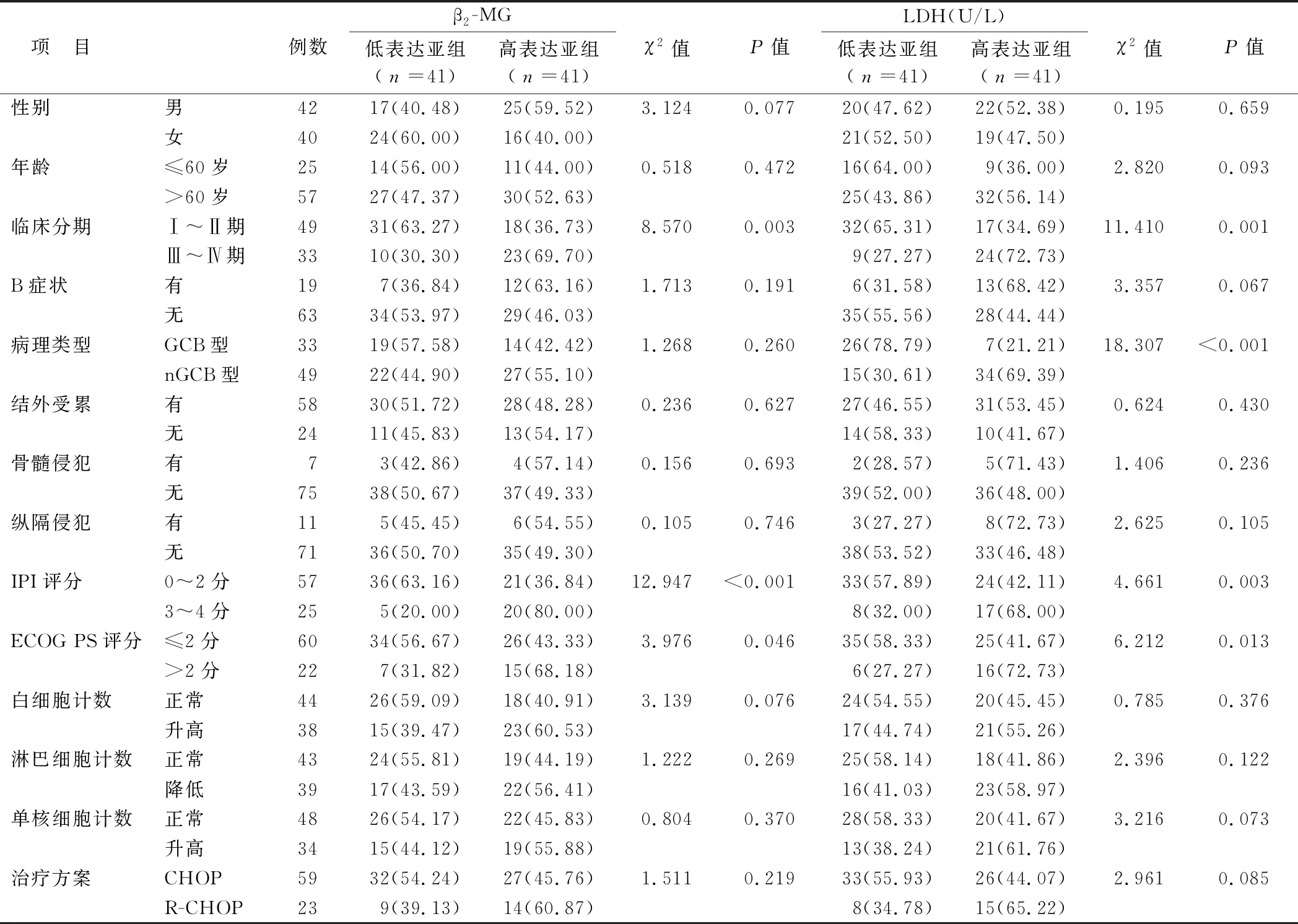
表1 血清β2-MG、LDH水平在DLBCL患者不同临床病理特征中比较 [例(%)]
2.3 血清β2-MG、LDH水平在DLBCL患者不同预后中比较 DLBCL患者82例3年生存率为56.10%(46/82)。血清β2-MG高表达患者3年生存率为43.90%(18/41),低于β2-MG低表达患者的68.29%(28/41)(χ2=4.952,P=0.026);血清LDH高表达患者3年生存率为39.02%(16/41),低于LDH低表达患者的73.17%(30/41)(χ2=9.705,P=0.002)。
2.4 DLBCL患者预后情况在不同临床病理特征中比较 死亡亚组临床分期Ⅲ~Ⅳ期、有B症状、IPI评分3~4分、ECOG PS评分>2分、淋巴细胞计数降低、β2-MG高表达、LDH高表达比例明显高于生存亚组,差异均有统计学意义(P<0.05),见表2。
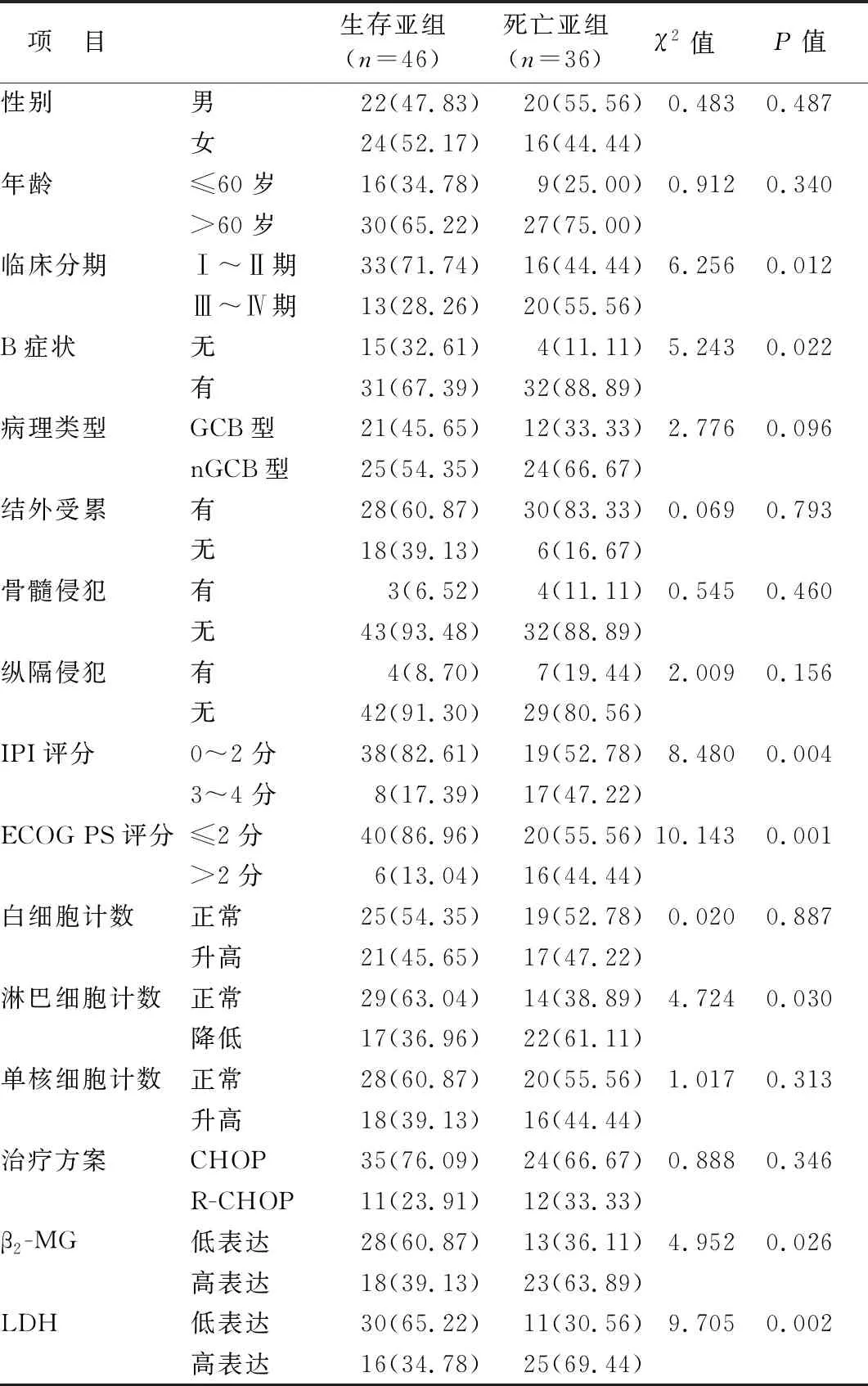
表2 DLBCL患者预后在不同临床病理特征中比较 [例(%)]
2.5 影响DLBCL患者预后的多因素分析 将表2中与DLBCL患者3年生存率有关的因素作为自变量,将患者生存情况(生存=0,死亡=1)作为因变量,多因素Logistic回归分析显示,临床分期Ⅲ~Ⅳ期、有B症状、IPI评分3~4分、β2-MG高表达、LDH高表达是导致DLBCL患者预后不良的独立危险因素(P<0.05),见表3。
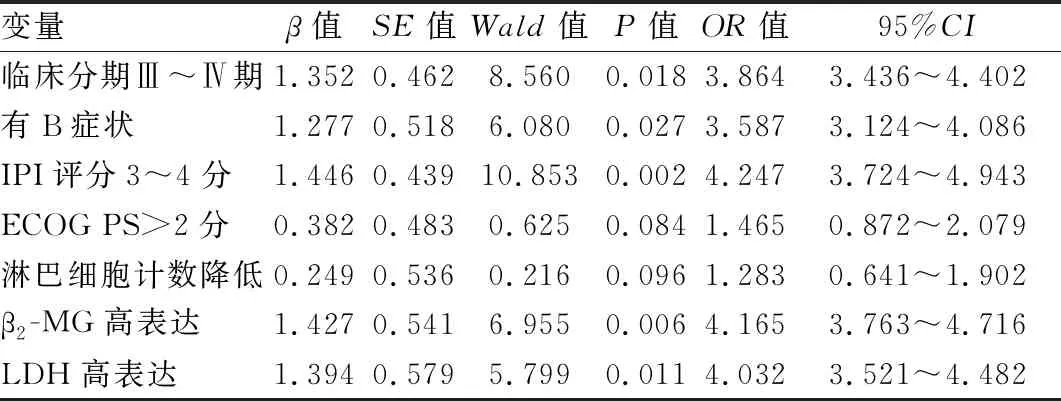
表3 影响DLBCL患者预后的多因素Logistic回归分析
2.6 血清β2-MG、LDH在DLBCL患者预后中的判断价值 将血清β2-MG、LDH均高表达的患者定义为A组(18例),将β2-MG、LDH均低表达的患者定义为B组(26例),其余定义为C组(38例),Kaplan-Meier法绘制生存曲线,结果显示,3年生存率A组为16.67%(3/18)低于C组[55.26%(21/38)] 低于B组[84.62%(22/26)] ,3组间差异具有统计学意义(χ2=19.960,P<0.001),见图1。ROC曲线分析结果显示,血清β2-MG、LDH及二者联合预测DLBCL患者预后的ROC曲线下面积分别为0.642、0.775和0.852,二者联合的AUC 高于β2-MG、LDH各自单独预测(Z/P=9.421/<0.001、8.246/<0.001),见表4和图2。
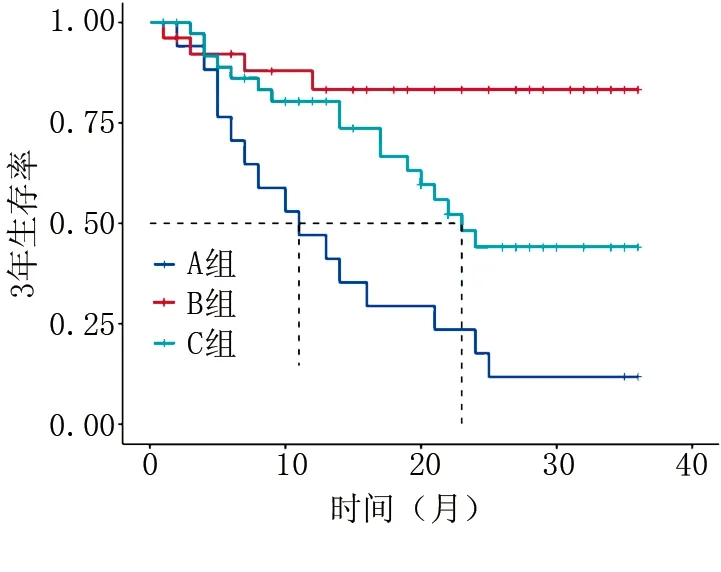
图1 血清β2-MG、LDH表达对DLBCL患者预后的影响
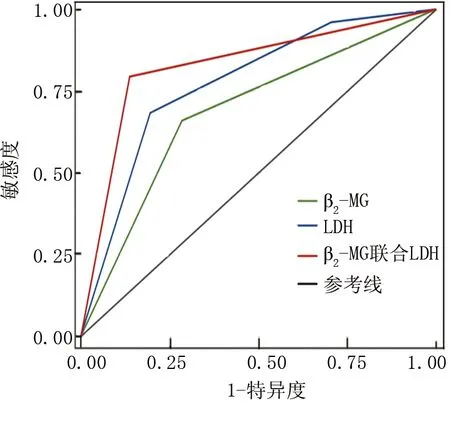
图2 血清β2-MG、LDH判断DLBCL患者预后的ROC曲线

表4 血清β2-MG、LDH判断DLBCL患者预后的价值
3 讨 论
DLBCL是一种常见的恶性肿瘤,原发于淋巴结和其他器官淋巴组织,发病率呈逐年上升趋势,且病死率较高[9]。CHOP和R-CHOP是目前临床上治疗DLBCL的主要方案,但仍有30%的患者对药物治疗的敏感性较低,导致治愈率仍不理想,患者预后较差[10]。IPI评分是临床上广泛用于评估DLBCL患者预后的评价系统,但由于DLBCL在生物学、遗传学、形态学等方面均具有较高的异质性,而IPI评分系统是基于患者临床病理特征制定的,临床应用具有一定的局限性[11]。寻找新的准确度和特异度较高的预后评估指标是目前临床上DLBCL诊疗研究的热点。
β2-MG是主要由淋巴细胞产生的单链多肽低分子蛋白质,以游离的形式存在于细胞外液,是一种非特异性肿瘤标志物,与肿瘤负荷相关[12]。Huang等[13]研究结果显示,DLBCL患者血清中β2-MG的表达水平明显升高,在本研究中也得到证实,可能与恶性淋巴细胞瘤的快速增殖使β2-MG的合成速度增加及淋巴瘤细胞异常增生并大量破坏导致β2-MG大量释放有关。杨淑娴等[14]研究表明,在多发性骨髓瘤患者的血清中β2-MG高表达,且与患者的临床分期、病理类型有关,此外,本研究发现,血清β2-MG表达还与IPI评分、ECOG PS评分有关,但与病理类型无关,可能与纳入患者疾病不同及本研究的样本量较小有关,还需扩大样本量进一步探究。β2-MG在代谢活跃的肿瘤细胞中高表达,其表达上调提示肿瘤负荷加重,患者病情恶化,影响患者预后,而临床分期能够反映肿瘤负荷及患者病情,IPI评分和ECOG PS评分与肿瘤患者的预后有关。LDH广泛存在于机体细胞胞质中,当人体细胞出现能量代谢障碍或损伤时,LDH大量释放入血,血清LDH水平可反映肿瘤的增生和负荷情况[15]。Keane等[16]研究表明,LDH在DLBCL患者血清中高表达,且临床分期为Ⅲ~Ⅳ期患者血清LDH水平明显高于Ⅰ~Ⅱ期患者,病理类型为nGCB型患者血清LDH水平明显高于GCB型患者,本研究也证实这一结论。LDH高表达提示肿瘤负荷重,恶性程度高,更容易出现多发转移,能够反映肿瘤的临床分期、病理类型等临床病理特征及预后情况。本研究还发现,血清LDH水平与DLBCL患者的IPI评分、ECOG PS评分有关,与刘爱宁等[17]的研究结果一致。
DLBCL的病因复杂,发病机制尚未完全明确,多种因素均参与了DLBCL的发生发展,影响患者的预后。Huang等[13]研究表明,临床分期Ⅰ~Ⅱ期、无B症状、较低的IPI评分与DLBCL患者较长的总生存期有关。在本研究中,临床分期Ⅲ~Ⅳ期、有B症状、IPI评分3~4分是影响DLBCL患者预后的独立危险因素。临床分期为Ⅲ~Ⅳ期提示DLBCL患者的病情较为严重,预后较差。IPI评分系统是评价DLBCL患者综合情况的指标,在患者预后中具有较高的预测价值,许多临床研究均已证实[18]。Kang等[19]研究表明,血清β2-MG、LDH水平与DLBCL患者的总生存期有关。在本研究中,β2-MG、LDH高表达是导致DLBCL患者预后不良的独立危险因素。β2-MG主要由淋巴细胞合成并释放,血清β2-MG水平升高提示患者体内肿瘤细胞大量增殖并分解破坏,肿瘤负荷增加[12],影响患者预后。当DLBCL发生时,由于肿瘤组织细胞的快速增殖,导致细胞内呈缺氧状态,促进糖酵解过程,使LDH大量聚积于肿瘤细胞中[20],释放入血导致血清LDH水平异常升高。因此,血清LDH水平能够反映肿瘤的增殖活性,血清LDH水平越高,提示DLBCL患者的临床分期越晚,肿瘤负荷越大,肿瘤分布范围越广,预后越差。生存曲线及ROC曲线结果显示,血清β2-MG联合LDH对DLBCL患者的预后具有较高的预测价值。
综上所述,DLBCL患者血清β2-MG、LDH高表达,与患者的生存率密切相关,二者联合在DLBCL患者预后中具有一定的预测价值。
利益冲突:所有作者声明无利益冲突
作者贡献声明
郑永青、孙明东:设计研究方案,实施研究过程,论文撰写;王瑞芳:提出研究思路,分析试验数据,论文审核;王立盼:实施研究过程,资料搜集整理,论文修改;李砚如:进行统计学分析

