潜伏期行椎管内阻滞麻醉分娩镇痛对产妇的临床研究
魏 琳
(成都西区安琪儿妇产医院麻醉科,四川 成都 610036)
产痛是产妇在分娩时伴随的生理剧痛,疼痛程度较为强烈,对产妇的身心损耗程度极大,情况严重者甚至会造成难产。随着临床医学的发展与进步,无痛分娩技术逐渐成熟,可帮助产妇减轻对分娩的恐惧感,提高分娩成功率,预防不良妊娠结局。椎管内阻滞麻醉是当下临床上常用的分娩镇痛方式之一,具有安全、有效及可靠等特点,但临床医师普遍于第一产程的活跃期(宫口扩张在3 cm及以上时)才实施麻醉支持,导致产妇在此之前便已经受长期疼痛折磨,使产妇产生焦虑、恐惧等不良情绪,极不利于分娩。第一产程的潜伏期是指产妇宫口扩张在1~2 cm时,在此阶段给予产妇椎管内阻滞麻醉,可减少产妇体内儿茶酚的分泌,促进子宫处于松弛阶段,可合理缩短产程时间,减轻产程疼痛,有效提高分娩成功率[1]。基于此,本研究旨在探究潜伏期行椎管内阻滞麻醉分娩镇痛对产妇分娩方式、临床指标、不良情绪、血流动力学、应激反应及新生儿预后的影响,现将研究结果报道如下。
1 资料与方法
1.1 一般资料 选取成都西区安琪儿妇产医院2019年10月至2020年12月收治的68例产妇,按照随机数字表法分为对照组和观察组,各34例。对照组产妇年龄23~37岁,平均(27.30±3.40)岁;孕周39~40周,平均(39.50±0.30)周;初产妇22例,经产妇12例。观察组产妇年龄22~38岁,平均(27.50±3.80)岁;孕周39~40周,平均(39.40±0.10)周;初产妇24例,经产妇10例。两组产妇一般资料经比较,差异无统计学意义(P>0.05),组间具有可比性。纳入标准:符合《妇产科学》[2]中关于妊娠的诊断标准者;会阴发育良好,可自行选择分娩方式者;自然受孕者;单胎妊娠者。排除标准:合并有妊娠期并发症者;多次分娩,伴有产后出血经历者;有剖宫产经历者;重大血液疾病者。本研究经院内医学伦理委员会批准,且产妇及家属对本研究知情并签署知情同意书。
1.2 麻醉方法 两组产妇均给予常规营养支持,并监测血压、心率等生命体征,准备完毕后,给予产妇椎管内阻滞麻醉分娩镇痛。对照组产妇于活跃期进行镇痛:即在宫口开大3 cm及以上时给予麻醉支持。观察组产妇于潜伏期进行镇痛:即在宫口扩张至1~2 cm时,给予麻醉支持。所有产妇均给予左侧卧体位开放静脉通道,在分娩中密切关注产妇生命体征变化,麻醉前静脉滴注500 mL乳酸钠格林注射液(四川科伦药业股份有限公司,国药准字H20055488,规格:500 mL/袋),并注入1%的盐酸利多卡因注射液(山西晋新双鹤药业有限责任公司,国药准字H11022295,规格:5 mL∶0.1 g)5 mL,观察5 min后,若无异常,于腰椎L2~3间隙实施麻醉穿刺,向蛛网膜下腔注入0.1%~0.125%的注射用盐酸罗哌卡因(广东华润顺峰药业有限公司,国药准字H20050325,规格:75 mg/支)15 mL+注射用盐酸瑞芬太尼(江苏恩华药业股份有限公司,国药准字H20143314,规格:1 mg/支)10 mL。根据产妇自身情况应用不同剂量,背景剂量为6~8 mL/h,将阻滞麻醉平面控制在T10以下,10 min后连接自控镇痛泵,镇痛泵内药物为0.1%的罗哌卡因和0.5 μg/mL瑞芬太尼混合液,以10 mL/h的速度持续不间断注入,直至分娩结束。
1.3 观察指标 ①分娩方式。观察并记录两组产妇顺产、阴道助产、剖宫产情况。②产妇临床指标与新生儿阿氏评分(Apgar评分)。比较两组产妇第一、二产程时间,产后2 h出血量;采用视觉模拟疼痛量表(VAS)评分[3]评估两组产妇镇痛后5 min疼痛情况,总分10分,分数越高,产妇疼痛感越强烈;采用Apgar评分[4]评价新生儿出生后5 min情况,满分10分,其中分数低于4分为严重窒息,4~6分为中、轻度窒息,7分及以上无窒息。③焦虑情绪评分。采用焦虑自评量表(SAS)[5]、汉密尔顿焦虑量表(HAMA)评分[6]评估两组产妇镇痛前、镇痛后30 min的焦虑情绪,其中SAS评分包括20项,每项评分为1~4分,分数越高产妇焦虑情绪越严重;HAMA评分包括14项,每项评分为0~4分,总分<7分为无焦虑症状;7~20分为轻度焦虑;21~28分为中度焦虑; ≥ 29分为重度焦虑。④血流动力学指标。采用血压分析仪检测两组产妇镇痛前与镇痛后30 min收缩压、舒张压及心率变化。⑤应激指标。采集两组产妇镇痛前与镇痛后30 min空腹外周静脉血5 mL,抗凝处理,以3 000 r/min的转速离心10 min,取血浆,采用全自动血气分析仪检测血浆皮质醇(Cor)、肾上腺素(ADR)水平;另采集产妇静脉血3 mL,以3 500 r/min的转速离心10 min,取血清,采用酶联免疫吸附实验法检测血清超敏-C反应蛋白(hs-CRP)水平。⑥产妇并发症。分娩后48 h产妇并发症,包括抑郁、出血、休克。⑦新生儿并发症。分娩后48 h统计两组新生儿发热、黄疸、窒息等发生情况。
1.4 统计学方法 采用SPSS 21.0统计软件分析数据,计量资料与计数资料分别以(±s)、[例(%)]表示,两组间比较分别采用t、χ2检验。以P<0.05表示差异有统计学意义。
2 结果
2.1 分娩方式 观察组产妇顺产占比显著高于对照组,剖宫产占比显著低于对照组,差异均有统计学意义(均P<0.05);而两组产妇阴道助产占比经比较,差异均无统计学意义(均P>0.05),见表1。
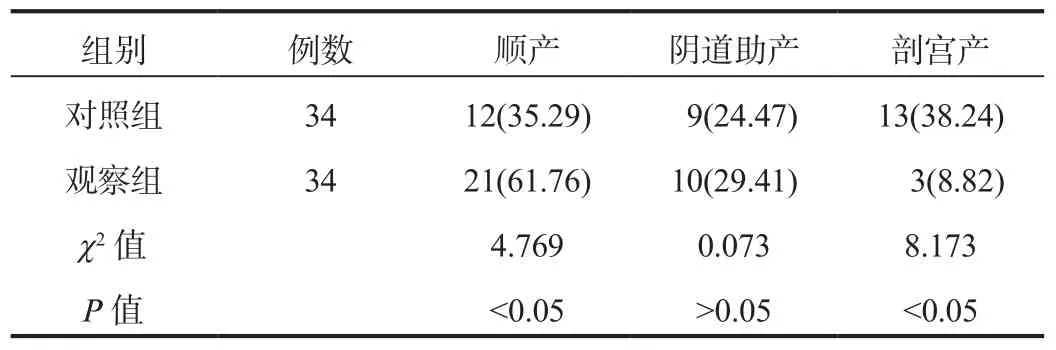
表1 两组产妇分娩方式比较[例(%)]
2.2 产妇临床指标与新生儿Apgar评分 观察组产妇第一、二产程时间均显著短于对照组,产后2 h出血量显著少于对照组,镇痛后5 min VAS评分显著低于对照组,出生后5 min Apgar评分均显著高于对照组,差异均有统计学意义(均P<0.05),见表2。
表2 两组产妇临床指标与新生儿Apgar评分比较(±s)
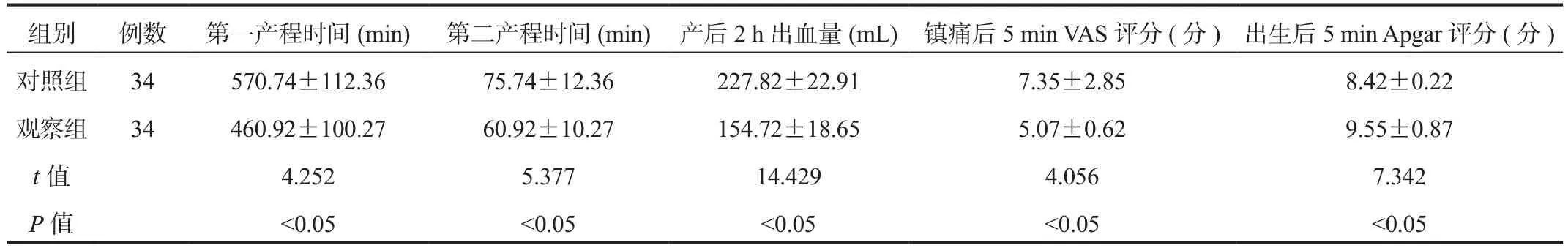
表2 两组产妇临床指标与新生儿Apgar评分比较(±s)
注:VAS:视觉模拟疼痛量表;Apgar评分:阿氏评分。
组别 例数 第一产程时间(min) 第二产程时间(min) 产后2 h出血量(mL) 镇痛后5 min VAS评分(分)出生后5 min Apgar评分(分)对照组 34 570.74±112.36 75.74±12.36 227.82±22.91 7.35±2.85 8.42±0.22观察组 34 460.92±100.27 60.92±10.27 154.72±18.65 5.07±0.62 9.55±0.87 t值 4.252 5.377 14.429 4.056 7.342 P值 <0.05 <0.05 <0.05 <0.05 <0.05
2.3 焦虑情绪评分 与镇痛前比,镇痛后30 min两组产妇SAS、HAMA评分均显著降低,且观察组均显著低于对照组,差异均有统计学意义(均P<0.05),见表3。
表3 两组产妇焦虑情绪状态评分比较(±s,分)
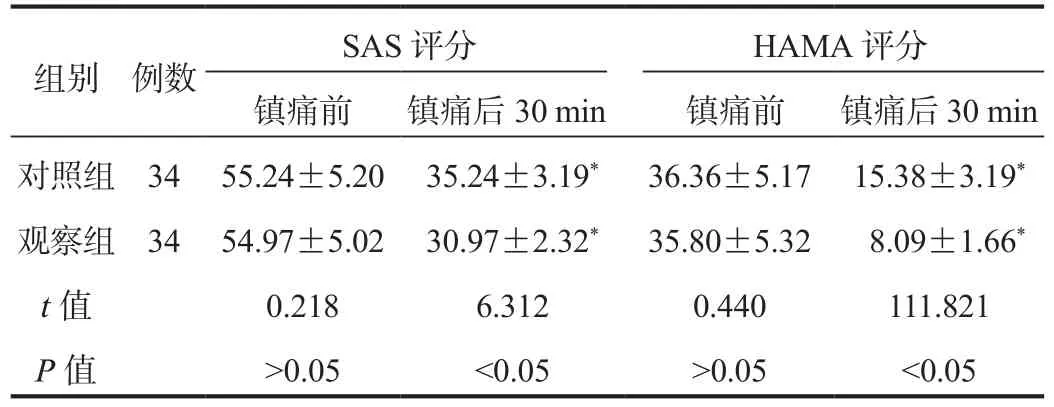
表3 两组产妇焦虑情绪状态评分比较(±s,分)
注:与镇痛前比,*P<0.05。SAS:焦虑自评量表;HAMA:汉密尔顿焦虑量表。
组别 例数 SAS评分 HAMA评分镇痛前 镇痛后30 min 镇痛前 镇痛后30 min对照组 34 55.24±5.20 35.24±3.19* 36.36±5.17 15.38±3.19*观察组 34 54.97±5.02 30.97±2.32* 35.80±5.32 8.09±1.66*t值 0.218 6.312 0.440 111.821 P值 >0.05 <0.05 >0.05 <0.05
2.4 血流动力学指标 与镇痛前比,镇痛后30 min两组产妇收缩压、舒张压、心率均显著降低,且观察组显著低于对照组,差异均有统计学意义(均P<0.05),见表4。
表4 两组患者血流动力学指标比较(±s)
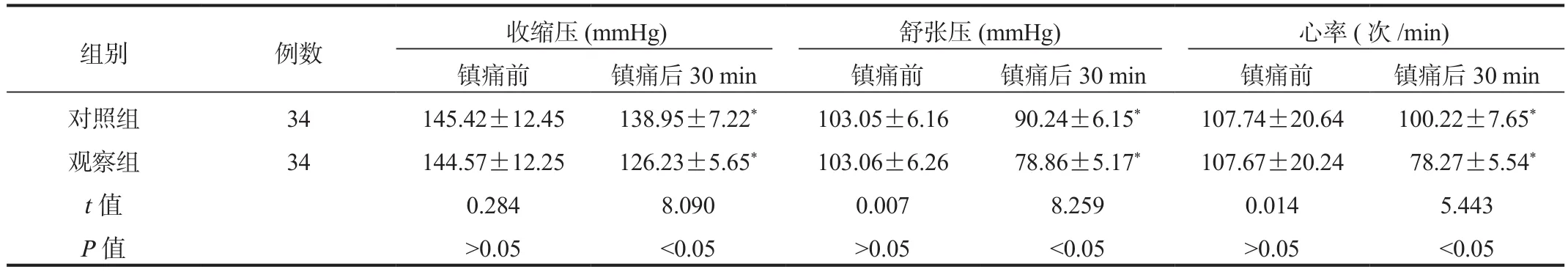
表4 两组患者血流动力学指标比较(±s)
注:与镇痛前比,*P<0.05。1 mmHg=0.133 kPa。
组别 例数 收缩压(mmHg) 舒张压(mmHg) 心率(次/min)镇痛前 镇痛后30 min 镇痛前 镇痛后30 min 镇痛前 镇痛后30 min对照组 34 145.42±12.45 138.95±7.22* 103.05±6.16 90.24±6.15* 107.74±20.64 100.22±7.65*观察组 34 144.57±12.25 126.23±5.65* 103.06±6.26 78.86±5.17* 107.67±20.24 78.27±5.54*t值 0.284 8.090 0.007 8.259 0.014 5.443 P值 >0.05 <0.05 >0.05 <0.05 >0.05 <0.05
2.5 应激指标 与镇痛前比,镇痛后30 min两组产妇血浆Cor、ADR,血清hs-CRP水平均显著升高,但观察组显著低于对照组,差异均有统计学意义(均P<0.05),见表5。
表5 两组产妇应激指标比较(±s, ng/mL)
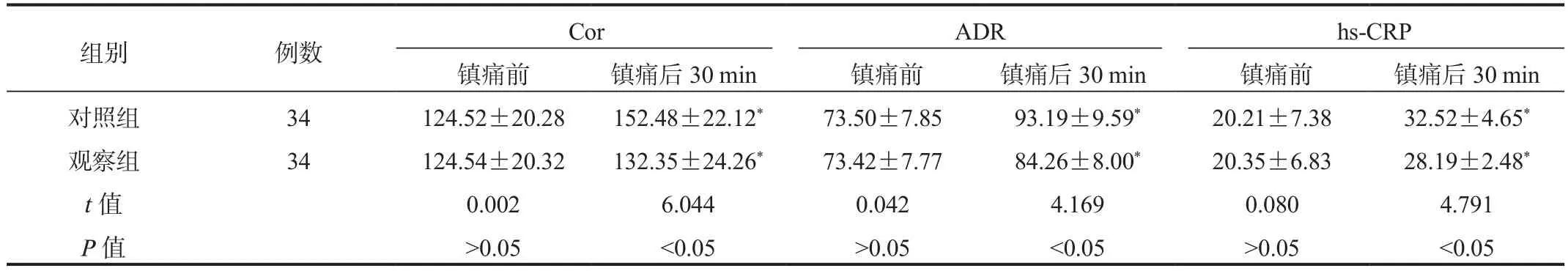
表5 两组产妇应激指标比较(±s, ng/mL)
注:与镇痛前比,*P<0.05。Cor:皮质醇;ADR:肾上腺素;hs-CRP:超敏-C反应蛋白。
组别 例数 Cor ADR hs-CRP镇痛前 镇痛后30 min 镇痛前 镇痛后30 min 镇痛前 镇痛后30 min对照组 34 124.52±20.28 152.48±22.12* 73.50±7.85 93.19±9.59* 20.21±7.38 32.52±4.65*观察组 34 124.54±20.32 132.35±24.26* 73.42±7.77 84.26±8.00* 20.35±6.83 28.19±2.48*t值 0.002 6.044 0.042 4.169 0.080 4.791 P值 >0.05 <0.05 >0.05 <0.05 >0.05 <0.05
2.6 产妇与新生儿并发症 分娩后48 h,对照组产妇产后抑郁3例、产后出血3例、休克2例,并发症总发生率为23.53%(8/34);观察组产妇出血1例,并发症总发生率2.94%(1/34),观察组显著低于对照组,差异有统计学意义(χ2=4.610,P<0.05)。分娩后48 h,对照组新生儿出现3例发热、2例病理性黄疸、2例新生儿窒息,并发症总发生率为20.59%(7/34);观察组新生儿无并发症发生(0/34),观察组显著低于对照组,差异有统计学意义(χ2=5.733,P<0.05)。
3 讨论
分娩属于长时间的生理应激过程,而长时间的疼痛会加重产妇的身心负担,容易诱发焦虑、恐慌等负面情绪,而机体神经系统和内分泌系统受情绪、环境及心理等刺激因素的影响而出现异常,诱发产妇交感神经系统兴奋,使子宫收缩发生不协调,减慢宫口扩张速度,导致胎儿无法顺利娩出,最终造成难产,危及母婴健康。
随着临床医学的快速发展和进步,临床上为减轻产妇的分娩疼痛,通常会倡议产妇在分娩过程中接受无痛分娩,所谓无痛分娩即采用镇痛药物来缓解产妇的分娩疼痛,是现代分娩过程中的重要镇痛方式。临床上常用的麻醉镇痛法包括呼吸法、安慰法等非药物疗法和椎管内阻滞麻醉法等药物镇痛法。其中以椎管内阻滞麻醉法最为安全有效,该麻醉方式是通过将麻醉性药物注入椎管腔隙内,以此阻滞脊神经传导功能,抑制神经兴奋[7]。但由于临床医师普遍于第一产程活跃期才给予麻醉支持,导致产妇在此之前已经忍受了很长时间的疼痛,因而诱发焦虑和恐惧等不良情绪,可对分娩造成不利影响[8]。椎管阻滞麻醉法操作简单、安全易行,同时在第一产程的潜伏期给药,能够合理缓解产妇分娩期间的痛苦,有助于减轻其对分娩的恐惧感、焦虑感等,可避免因负面情绪影响子宫和胎盘的开合频率与血流量,在产妇情绪得到控制后,机体的舒张压、收缩压及心率也均趋向于稳定,能够大大减少分娩期间的并发症发生。本研究结果显示,观察组产妇镇痛后5 min VAS评分显著低于对照组,新生儿出生后5 min Apgar评分显著高于对照组;镇痛后30 min观察组产妇SAS、HAMA评分及收缩压、舒张压、心率均显著低于对照组,提示潜伏期实施椎管内阻滞麻醉分娩镇痛,可减轻产程疼痛,维持分娩期间生命体征平稳,调节产妇焦虑情绪。
同时椎管阻滞麻醉法可为后续产妇的分娩保留足够的体力,使其有充分的精力和耐力完成后续的产程,缩短了产程整体时间,合理避免了产妇因疼痛或体力不足而导致难产发生,间接降低了剖宫产发生率,提高了自然分娩率,使分娩过程顺利完成,也降低了新生儿窘迫和窒息等不良妊娠结局的发生率[9-10]。本研究结果显示,观察组产妇顺产率显著高于对照组,剖宫产率显著低于对照组;观察组产妇第一、二产程时间均显著短于对照组,产后2 h出血量显著少于对照组,提示潜伏期实施椎管内阻滞麻醉分娩镇痛,可缩短产妇产程时间,减少产后出血量,提高顺产率。
产妇在长时间的分娩过程中可出现剧烈的生理产痛,麻醉虽然能阻断子宫的感觉神经,发挥镇痛作用,但麻醉刺激也会对产妇的生命体征造成影响,同时加剧应激刺激,导致血清hs-CRP、血浆Cor、ADR等应激指标水平的升高,继而使机体内出现神经交感异常兴奋现象,可延长分娩时间,危及母婴安全[11]。本研究结果还显示,镇痛后30 min观察组产妇血浆Cor、ADR及血清hs-CRP水平均显著低于对照组,分娩后48 h观察组产妇、新生儿分娩后并发症总发生率均显著低于对照组,提示潜伏期实施椎管内阻滞麻醉分娩镇痛,可减轻应激反应,安全性高。分析原因在于,于潜伏期实施椎管内阻滞麻醉分娩镇痛,可快速抑制痛觉传导,对各神经中枢系统负面影响少,麻醉生效时间快,可减轻产妇在潜伏期的各种应激反应,稳定产妇心理状态,提高分娩效率,安全性高[12-13]。
综上,潜伏期实施椎管内阻滞麻醉分娩镇痛,可合理缩短产妇产程时间,缓解产程疼痛,减轻血流动力学、应激反应指标,改善母婴结局,且安全性较高,值得临床推广。

