布鲁菌病中枢神经系统感染二例
木尼热·阿地力江 连江山 张永萍
病例1,男,21岁,餐厅职工,因“头痛伴间断低热1周”于2021年6月17日入新疆维吾尔自治区人民医院。患者于入院1周前受凉后出现头痛,呈头部胀痛不适,主要于夜间出现,持续数小时不缓解,伴午后及夜间低热,体温波动在37.5 ℃左右,伴乏力、恶心,偶伴右下肢关节疼痛不适,就诊于当地医院,诊断考虑脑膜炎,给予积极对症治疗后体温未见下降,入院前3天出现胡言乱语、答非所问,故转至我院。病程中患者饮食睡眠差,大小便正常,体重无明显变化。既往有屠宰场工作经历,家中养羊,平素与家畜有密切接触史。体格检查:T 37.4 ℃,Bp 101/55 mmHg,P 80次/分,R 20次/分。神志清楚,语言明晰,精神差,发育正力型,双侧瞳孔等大同圆,对光反射灵敏。心肺腹部体格检查未见异常,四肢肌张力正常,肌力Ⅴ级,生理反射存在,颈部可及抵抗、左下肢Babinski征阳性。实验室检查:血常规:WBC计数 6.14×109/L(3.50~9.50×109/L,括号内为正常值参考值范围,以下相同),中性粒细胞数 4.28×109/L(1.80~6.30×109/L),C反应蛋白 2.35 mg/L(0~8.00 mg/L),红细胞沉降率3 mm/h(0~15 mm/h),降钙素原0.06 ng/ml(<0.05 ng/ml),钠123.00 mmol/L(137.00~147.00 mmol/L),氯87.30 mmol/L(96.00~108.00 mmol/L),尿便常规、肝肾功能、术前四项(乙型肝炎病毒表面抗原、丙型肝炎病毒抗体、HIV抗体、梅毒螺旋体)、血气分析、甲状腺功能全套、肿瘤标记物检查均未见异常。腰椎穿刺检查结果:脑脊液压力225 mmH2O,外观呈淡黄色微浑,潘氏试验阳性(+),脑脊液细胞总数259.00×106/L,脑脊液WBC计数259.00×106/L,单核细胞77.20%,多核细胞22.80%,腺苷脱氨酶14.34 U/L,乳酸脱氢酶115.38 U/L,脑脊液蛋白6.19 g/L,脑脊液葡萄糖1.20 mmol/L,脑脊液氯 96.40 mmol/L。外周血淋巴细胞干扰素试验、脑脊液细胞涂片结果、脑脊液培养结果、脑脊液结核分歧杆菌基因检测结果均未见异常。脑脊液二代测序(NGS)结果:马耳他布氏杆菌阳性。外周血布鲁菌病(简称布病)筛查结果:虎红凝集试验阳性,布病抗体滴度试验阳性(1∶1 000)。头颅平扫及增强MRI检查结果:1.部分软脑膜及扫及范围内软脊膜增厚、强化明显,炎性病变?2.脑积水并间质性脑水肿(图1)。诊断考虑“颅内感染布鲁菌性脑病”。治疗上予以注射用利福平0.6 g每日1次静脉滴注,多西环素0.1 g每12 h 1次口服,头孢曲松钠2 g 每12 h 1次静脉滴注,同时辅以降颅压、营养支持等对症支持治疗。治疗第2日患者体温恢复至正常,治疗第14日再次行腰椎穿刺检查,结果示脑脊液压力125 mmH2O,外观呈清澈无色透明状,潘氏试验阳性(+),脑脊液WBC计数 253.00×106/L,单核细胞 87.00%,腺苷脱氨酶14.21 U/L,乳酸脱氢酶105.25 U/L,脑脊液蛋白6.33 g/L,脑脊液葡萄糖 1.32 mmol/L,脑脊液氯105.30 mmol/L。复查头颅平扫MRI结果:1.压水序列局部脑表面线状稍高信号,结合病史考虑炎性病变,较2021年6月18日片范围缩小;2.脑积水并间质性脑水肿(图2)。2021年7月2日患者体温恢复正常7日,无头痛、恶心等不适,乏力较前明显缓解,故要求带药出院。出院后继续利福平胶囊4片每日1次口服,多西环素1片每日2次口服,头孢曲松钠2 g每12 h 1次当地医院静脉滴注。2021年7月21日患者复查布病抗体滴度试验阳性(1∶200),因无发热、头痛、乏力等不适症状,拒绝住院复查腰椎穿刺,故予以调整治疗方案至利福平联合多西环素巩固治疗,疗程4~5个月,于当地医院继续随访。
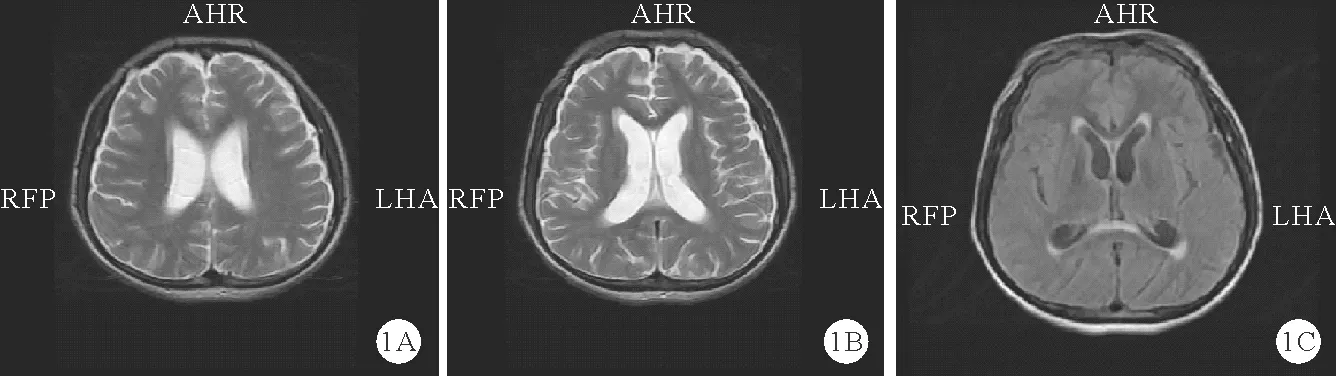
图1 2021年6月18日病例1头颅MRI检查结果(A、B:脑室系统扩张、脑积水并间质性脑水肿,部分软脑膜增厚、强化明显;C:压水序列局部脑表面见线状稍高信号)
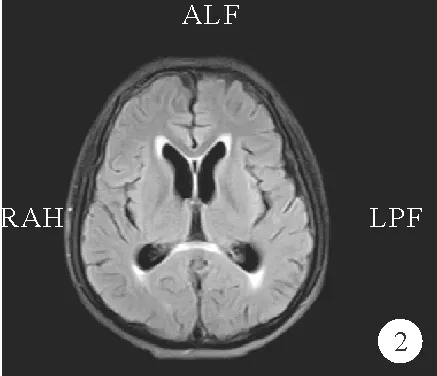
图2 2021年7月1日病例1头颅MRI复查结果:压水序列局部脑表面线状稍高信号较2021年6月18日(图1C)范围缩小
病例2,男,52岁,农民,因“头晕5个月”于2021年7月26日入新疆维吾尔自治区人民医院。患者于5个月前无明显诱因出现间断头晕,伴头痛、听力下降、耳鸣、四肢无力、站立行走不稳,平卧休息可缓解,每次持续时间不定,期间多次住院理疗,头晕及听力下降症状逐渐加重,逐渐出现言语不清、肢体麻木、记忆力减退。病程中患者纳差,睡眠尚可,大便干燥,小便排尿困难,近3个月体重下降约8 kg。患者出生并长期居住于新疆塔城市,有牛羊接触史、高血压病及糖尿病病史多年,口服药物控制病情,血糖及血压控制可。体格检查:T 36.9 ℃,P 96次/分,R 21次/分,Bp 115/79 mmHg。神志清楚,精神可,生命体征平稳,心、肺、腹部体格检查未见异常,神经系统体格检查:轻微构音不清,记忆力、计算力减退,双侧额纹存在,可疑水平眼震,双侧瞳孔等大等圆,对光反射灵敏,口角无偏斜,鼻唇沟对称,咽腭弓活动正常,咽反射存在,双耳听力减退。耸肩、转头有力,伸舌居中。四肢肌张力正常,四肢肌力Ⅴ级,四肢腱反射对称引出,双侧指鼻试验、跟膝胫试验欠稳准,脑膜刺激征阴性,感觉系统未见明显异常,双侧病理征阴性。实验室检查:血常规:WBC计数 5.25×109/L,中性粒细胞数 2.67×109/L,C反应蛋白 0 mg/L,降钙素原 0.06 ng/ml,红细胞沉降率2 mm/h,铁蛋白 421.60 ng/ml(21.81~274.66 ng/ml);肝功能:总胆红素(TBIL) 28 μmol/L(<26 μmol/L),白蛋白(ALB)37.3 g/L(40.0~55.0 g/L)。尿常规、大便常规、肾功能、血气分析、术前四项、甲状腺功能全套、肿瘤标记物检查结果均未见异常。腰椎穿刺检查结果:脑脊液压力125 mmH2O,外观清澈无色透明,潘氏试验阳性(+),脑脊液WBC计数111.00×106/L,单核细胞99.10%,多核细胞0.90 %,腺苷脱氨酶16.23 U/L,乳酸脱氢酶 56.17 U/L,脑脊液蛋白3.59 g/L,脑脊液葡萄糖 1.62 mmol/L,脑脊液氯 112.20 mmol/L。血培养、外周血淋巴细胞干扰素试验、脑脊液细胞涂片、脑脊液培养、脑脊液结核分歧杆菌基因检测、脑脊液 NGS检查、脑脊液脑炎抗体检查结果均为阴性。外周血布病筛查结果提示:虎红凝集试验阳性,布病抗体滴度试验阳性(1∶200)。头颅MRI结果:1.左侧半卵圆中心、右侧额叶皮层下、额角旁散在缺血灶,右顶叶发育型静脉畸形;2.大枕大池,部分空泡蝶鞍;脑部MRA及颈部MRA均未见明显异常。腹部彩色超声检查结果提示脾脏肿大。诊断考虑“颅内感染布鲁菌性脑病”,治疗上予以注射用利福平0.6 g每日1次静脉滴注,多西环素0.1 g每12 h 1次口服,头孢曲松钠2 g每12 h 1次静脉滴注,同时辅以降颅压、营养支持等对症支持治疗。治疗14日后患者再次行腰椎穿刺结果示脑脊液压力120 mmH2O,外观清澈无色透明,潘氏试验阳性(+),脑脊液WBC计数121.00×106/L,腺苷脱氨酶14.66 U/L,乳酸脱氢酶 44.49 U/L,脑脊液蛋白2.02 g/L,脑脊液氯 112.00 mmol/L,脑脊液葡萄糖 2.10 mmol/L,复查布病抗体滴度试验阳性(1∶50)。治疗后患者诉头晕不适症状明显缓解,因病程中步行不稳、轻微构音不清持续存在,故转至康复科治疗。头孢曲松静脉静脉滴注1个月,经康复治疗后步行不稳、轻微构音不清较前缓解后出院,继续口服“多西环素、利福平”抗布鲁菌巩固治疗,于当地医院随访,未复查腰椎穿刺,布病抗体滴度试验转阴后自行停药。
讨 论
布病是由布鲁菌感染宿主引发的多系统受累的常见动物源性传染病之一,在我国主要分布于西北、内蒙古等牧区,男女比例为2∶1[1],本文报道的2例布病患者均为男性。该病的主要传染源为病畜,传播途径主要是直接接触和经消化道进食带菌乳制品或动物制品感染,其次为经呼吸道吸入带有布鲁菌的飞沫、尘埃或气溶胶感染。本文2例布病患者均有牛、羊等牲畜接触史,对诊断该病有高度提示意义。同时有研究表明布病的传播与输血、骨髓移植、母乳喂养及性行为均相关[2-3]。故临床工作中,尤其在布病高发地区,即使否认牲畜直接接触史或奶制品摄入习惯,也需考虑布病的鉴别,以免漏诊、误诊。
布病是一种全身性疾病,布鲁菌侵犯人体后可引起全身各个系统的损害,出现多种多样的临床症状和体征,缺乏特异性的临床表现。发热是布病患者最常见的症状,然而该病对神经系统的损害并不多见。在一项针对布病患者的大型前瞻性研究中,只有不到2%的患者报告神经系统受累[4]。然而神经型布病(NB)的临床表现更为变幻莫测,其可表现为急慢性的脑膜炎、脑炎、脑膜脑炎、脊髓炎、脊髓病、中风、瘫痪、神经根性神经性炎、脱髓鞘、格林-巴利综合征、脓肿、脑静脉血栓、硬膜下出血、颅神经受累等,临床表现并无特异性,其中亚急性和慢性脑膜脑炎可能为其最常见的表现类型[5-6]。其影像征象也同样不具特异性,可能类似于其他感染性或炎症性病变,或可见炎症改变、脱髓鞘改变,亦或是血管的损伤,且影像表现并不总是与临床表现相关[7]。本文病例1表现为急性脑膜炎,同时伴发热、乏力、纳差等非特异性全身反应,临床表现虽无特异性,但相对典型。而病例2则表现为头晕,伴听力下降、构音不清等颅神经受累症状,头颅影像学检查也未见典型感染征象,加大了临床诊断的困难。
NB既没有典型的临床表现,也没有特异性的脑脊液改变,脑脊液检查典型表现为蛋白浓度升高,葡萄糖浓度降低,WBC主要由淋巴细胞组成[8]。由于布病临床表现存在非特异性,使病原学检测对诊断尤为重要,目前布病常见的检测方法主要为血培养、血清学诊断技术和分子生物学检测,虽说细菌培养仍是布病诊断的金标准,然而非急性期培养阳性率远低于急性期[9]。再者由于脑脊液中微生物数量较少,从中分离布鲁菌也较为困难。在一项针对布病患者的大型前瞻性研究中,纳入的473例NB患者的脑脊液均异常,但并无特异性,脑脊液中普遍可见WBC增多和蛋白水平增加,而在这部分患者中血培养和脑脊液培养的敏感度仅为28%及14%,考虑可能与脑脊液细菌负荷低或抗生素的使用相关[7]。鉴于布鲁菌血培养阳性率低,血清凝集试验阳性对大部分布病患者的诊断起重要作用。而本文2例患者血培养及脑脊液均未培养出布鲁菌,但值得关注的是,病例1的脑脊液NGS结果检测出布鲁菌对诊断具有重要的提示意义,近来逐渐也有学者提出基于核酸检测的分子方法,如聚合酶链反应(PCR)[10]和现有的宏基因组NGS[11],可以提供比传统诊断检测更高的敏感度和特异度。但目前检测价格及商业价值仍是其在临床中推广的极大挑战。相信随着PCR技术的迅猛发展,分子方法有望成为敏感度、特异度、可靠度均较高的NB病原学重要检测方法之一。
目前NB的诊断标准为:(1)其他神经疾病无法解释的神经功能障碍;(2)脑脊液异常,表现为淋巴细胞增多和蛋白增加;(3)脑脊液培养阳性或血液和脑脊液中布鲁菌凝集滴度试验阳性;(4)抗布病治疗有效,即脑脊液淋巴细胞计数和蛋白浓度显著下降[4]。其治疗建议也在指南[12]中明确提出:建议多西环素(5~6个月)、利福平(5~6个月)、复方新诺明(5~6个月)三联治疗,或者采用多西环素(4~5个月)、利福平(4~5个月)、头孢曲松(1个月)三联治疗,过程中监测脑脊液生化和脑脊液常规检查结果,待脑脊液完全正常时方可停药。本文病例2的脑脊液未中找到布鲁菌感染证据,诊断困难,完善细菌、真菌、结核、病毒、自身免疫性脑病相关检查结果均为阴性,结合患者外周血布病抗体滴度试验阳性,布病诊断明确,颅内感染考虑NB,但患者治疗2周后脑脊液WBC计数下降不明显,临床症状略有缓解,疑似治疗效果差。然而有相关文献提出,因NB患者的脑脊液改变不具特异性、有个体差异,且随病情变化而波动,早期类似病毒性脑膜炎[13],蛋白和细胞水平可轻度升高,糖和氯水平正常,后期可类似于结核性脑膜炎[14],出现颅压增高,WBC计数增多,以多核细胞为主,葡萄糖、氯降低等表现。进一步研究表明,脑脊液变化与NB症状改善无相关性,因此,脑脊液并不能完全作为布鲁菌脑病治疗疗效的唯一评估指标,需同时结合临床[15-16]。该例患者在治疗3个多月后临床症状有所改善,抗体滴度转阴,但未能获得后续脑脊液检测结果。
中枢神经系统受累是布病的严重并发症,临床表现多种多样。鉴别诊断对疑似布病患者非常重要。NB是一种非常隐蔽的疾病,准确的诊断和正确的处理对患者的预后至关重要,脑脊液的NGS检查在NB中的辅助诊断价值不容小觑。

