腹腔镜下膀胱根治切除术前或术后盆腔淋巴结清扫对患者疗效的影响*
田建海, 周鲁莲, 郭怀远, 徐建平**, 任统, 李传波, 林瑞
(1.临沂市肿瘤医院 泌尿外科, 山东 临沂 276000; 2.临沂市肿瘤医院 胸外二科, 山东 临沂 276000)
膀胱癌是临床常见恶性肿瘤[1],研究发现男性膀胱癌发病率高于女性,约是女性的4倍[2]。目前临床对于膀胱癌的发病原因尚未明确,仅认为可能与环境因素、基因因素等有关,环境因素包括高危化学药品长期接触以及长期慢性炎症刺激等,而基因因素包括相关癌基因激活、抑癌基因失活等[3]。目前临床上常采用腹腔镜膀胱癌根治术治疗膀胱癌,并在术中行盆腔淋巴结清扫、以此降低复发和转移率[4],但对于在膀胱癌根治术前或术后实施盆腔淋巴结清扫尚无统一定定论,本研究选取102例膀胱癌患者作为研究对象,随机分为术后清扫组和术前清扫组,分别于膀胱癌根治术后或术前实施盆腔淋巴结清扫并比较其疗效,报告如下。
1 资料与方法
1.1 一般资料
选取2016年5月—2018年4月在本院接受治疗并随访至2021年6月的102例膀胱癌患者作为研究对象,按照随机数字表法分为术后清除组(于膀胱癌根治术后行盆腔淋巴结清扫术)与术前清除组(于膀胱癌根治术前行盆腔淋巴结清扫术),各51例,符合“膀胱癌患者诊疗指南”[3]中关于膀胱癌的诊断标准,经病理检查确诊。纳入标准:(1)经影像学和病理活检确诊为膀胱癌;(2)TNM分期为Ⅱ~Ⅲ期;(3)年龄≤75岁;(4)均为男性。排除标准:(1)既往存在膀胱或前列腺手术史;(2)存在远处转移;(3)伴有严重凝血功能障碍;(4)合并其他系统恶性肿瘤的患者。
1.2 研究方法
1.2.1手术方法 两组患者均行气管插管全身麻醉,取平卧头低(30°)仰卧位,常规消毒铺巾后,留置尿管,于脐作一切口,建立气腹,置入腹腔镜,采用常规5孔法穿刺Trocar,在腹腔镜下查看腹盆腔,并在双侧髂血管处打开腹膜找到输尿管。术后清除组于膀胱癌根治术后行盆腔淋巴结清扫术,术前清除组于膀胱癌根治术前行盆腔淋巴结清扫术。膀胱癌根治术:游离一侧输精管、输尿管、外侧精囊至膀胱壁后,解剖一侧髂内动脉及其分支后结扎,阻断膀胱和前列腺主要动脉,并采用相同方法处理另一侧输尿管和髂内动脉;其次在两输尿管之间切开腹膜,游离膀胱、前列腺直肠间隙,至前列腺尖部,采用标准法清扫一侧盆腔淋巴结后切断同侧膀胱韧带、前列腺血管蒂,再采用相同方法处理对侧;清扫完毕后分离耻骨后间隙,游离、显露出背静脉复合体后,采用8字缝扎后切断,并剪断前列腺尖部尿道。盆腔淋巴结清扫术:采用标准法清除盆腔淋巴结,清扫范围包括近端至髂总动脉分叉支,远端至旋髂静脉和Cloquet淋巴结,外侧至生殖股静脉,后侧至髂内血管;先切开髂外动脉血管鞘,游离,清除髂外淋巴组织及腹股沟最上淋巴结,游离髂外动脉内侧壁和髂外静脉周围淋巴组织、闭孔、骶前淋巴结,采用超声刀切断盆底静脉分支,并充分显露闭孔神经,整体取出除髂外淋巴结以外的整块盆腔淋巴结和膀胱。
1.2.2随访 两组患者采用电话和回院复查方式进行随访,分别在出院后1、3、6、12、24、36个月进行,以随访期间出现肿瘤局部复发、转移及肿瘤相关性死亡为随访终点。
1.3 观察指标
对比两组患者盆腔淋巴结清扫时间、膀胱全切时间、出血量,髂内、髂外、髂前、闭孔、骶前、腹膜外等各部位淋巴结的清扫数目及清扫总数;评估两组患者术前、术后第1天、出院前1 d的红细胞比容(hematocrit,HCT)、白蛋白(albumin,ALB)、肌酐(serum creatinine,Scr),采用OLIMPUS AU600全自动生化分析仪测定Scr、ALB,采用LBY-N7500A普利生全自动血液流变仪检测HCT;观察两组患者并发症(术中输血、静脉损伤、淋巴瘘延迟引流管、闭孔神经损伤、深静脉血栓) ;评估两组无病生存率(disease-free survival,DFS)、生存时间。
1.4 统计学分析
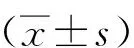
2 结果
2.1 一般资料比较
两组患者年龄、体质量指数(BMI)及NM分期等一般资料比较,差异无统计学意义(P>0.05)。见表1。
2.2 围术期相关指标
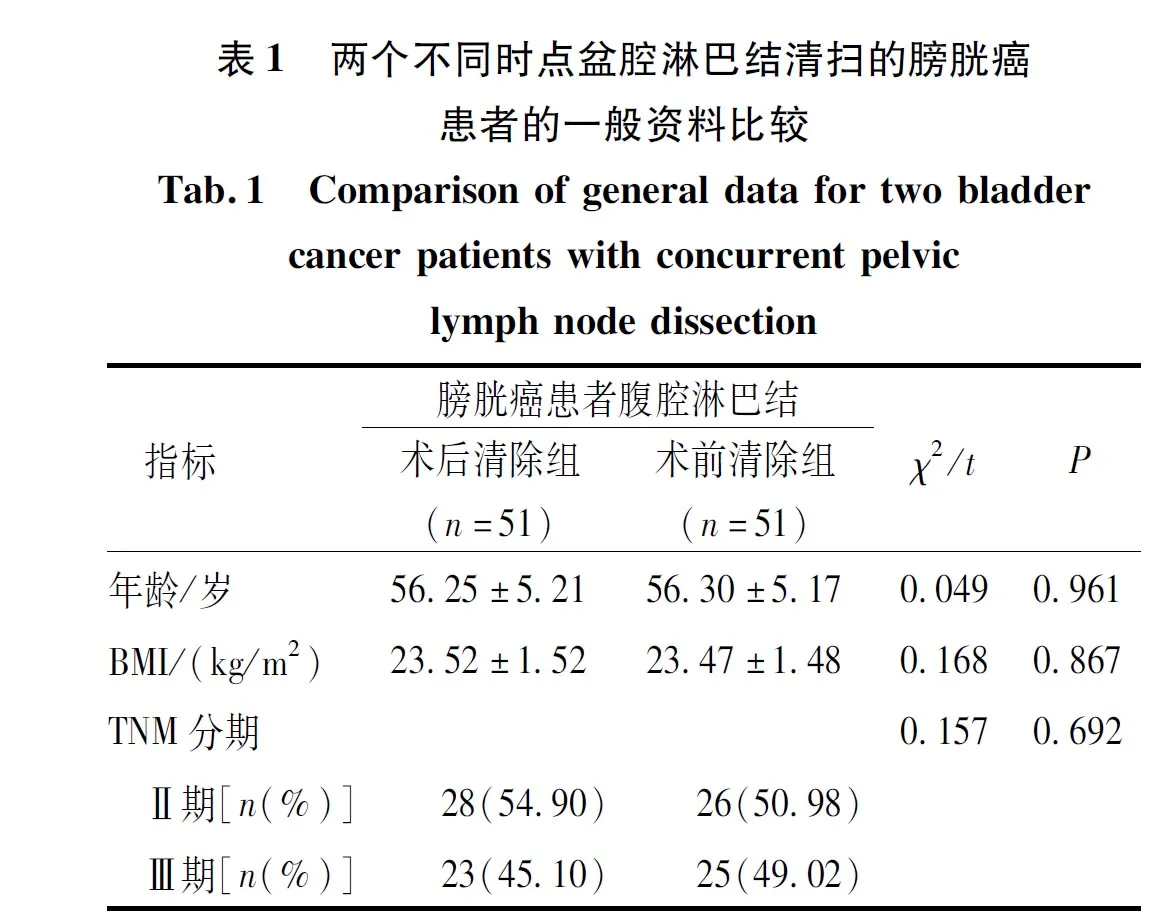
术后清除组患者的盆腔淋巴结清扫时间、出血量与术前清除组比较,差异无统计学意义(P>0.05);术后清除组的膀胱全切时间长于术前清除组,差异有统计学意义(P<0.05)。见表2。
表2 两个不同时点盆腔淋巴结清扫的膀胱癌患者的围术期相关指标Tab.2 Perioperative related indicators in bladder cancer patients with two concurrent pelvic lymph node dissections
2.3 淋巴结清扫情况
术后清除组的淋巴结清扫总数高于术前清除组,差异有统计学意义(P<0.05);其中,术后清除组髂内、髂前、骶前等部位的淋巴结清扫数高于术前清除组,差异有统计学意义(P<0.05)。见表3。
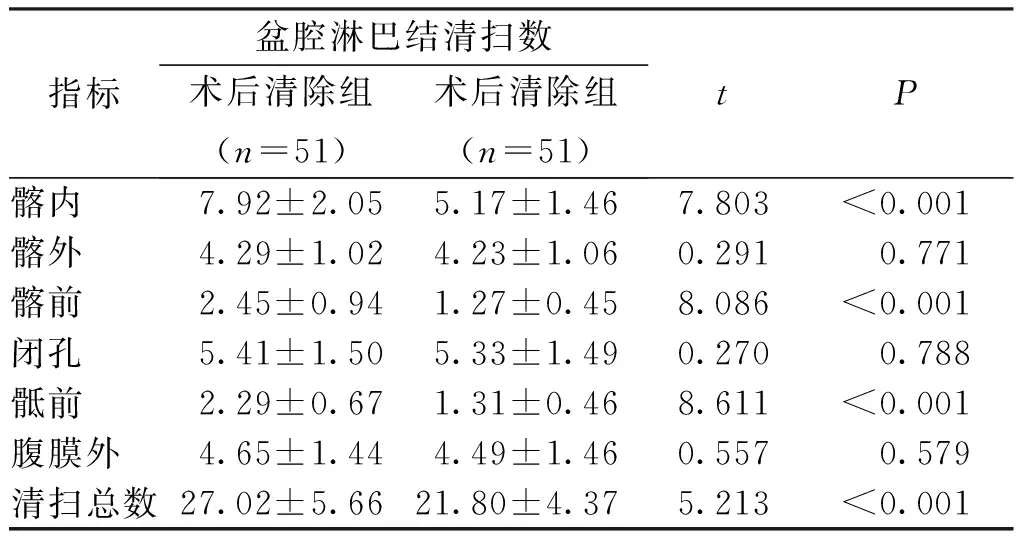
表3 两个不同时点盆腔淋巴结清扫的膀胱癌患者的盆腔淋巴结清扫情况Tab.3 Pelvic lymph node dissection in two patients with bladder cancer with different dot pelvic lymph node dissection
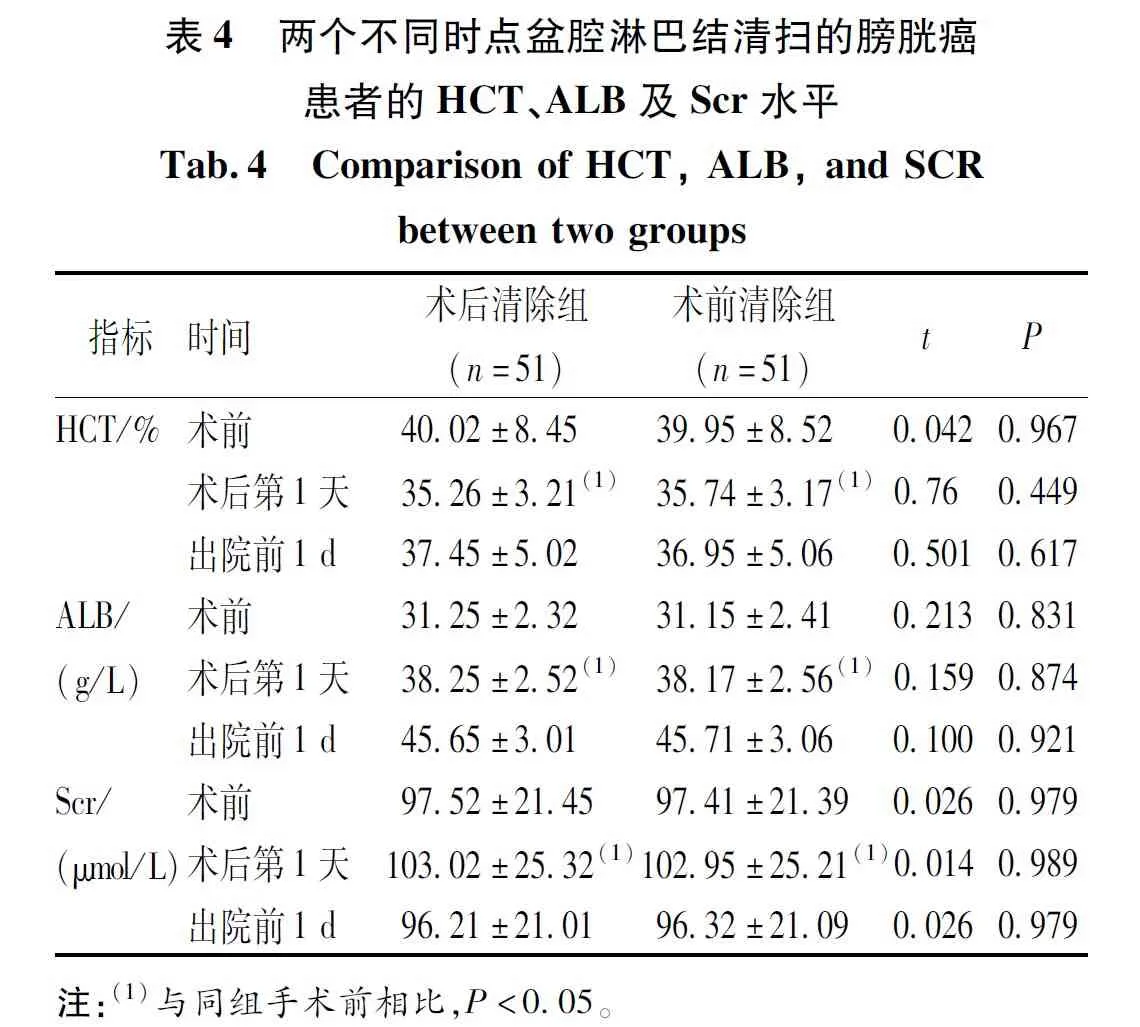
2.4 HCT、ALB及Scr水平
术前,两组膀胱癌患者HCT、ALB及Scr水平比较,差异无统计学意义(P>0.05);术后第1天及出院前1 d,术后清除组患者的HCT、ALB、Scr水平与术前清除组相比,差异无统计学意义(P>0.05);两组患者术后第1天 HCT水平低于手术前,而ALB水平高于术前,差异有统计学意义(P<0.05)。见表4。
2.5 并发症情况
结果显示,术后 清除组的并发症总发生率与术前清除组相比,差异无统计学意义(χ2=0.443,P=0.505)。见表5。
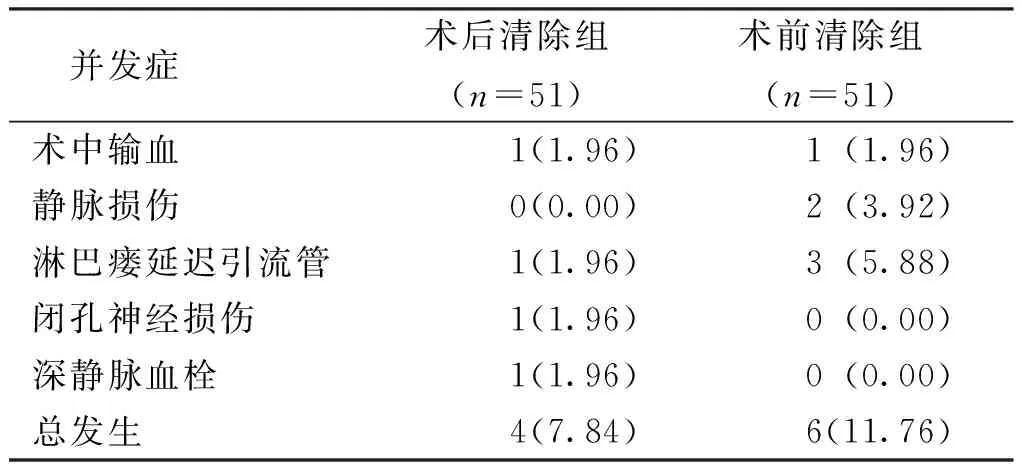
表5 两个不同时点盆腔淋巴结清扫的膀胱癌患者的并发症[n(%)] Tab.5 Complications in two bladder cancer patients without concurrent dot pelvic lymph node dissection[n(%)]
2.6 无病生存时间和DFS
术后 清除组患者的无病生存时间长于术前清除组,DFS高于术前清除组,差异有统计学意义(P<0.05)。见表6。
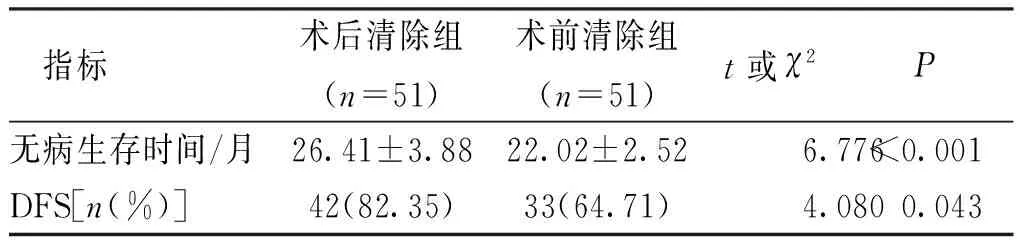
表6 两组无病生存时间和DFS比较Tab.6 Comparison of disease-free survival time and DFS between two groups
3 讨论
以往临床上常采用开放式根治性膀胱切除术治疗膀胱癌,虽然能彻底切除病灶组织,但因其手术创伤大、术后并发症多,导致部分患者不愿接受[4]。随着微创技术的发展,腹腔镜下膀胱癌根治术相比上述术式造成的20 cm手术切口,其切口更小,能在数厘米的切口下完成手术操作,不仅降低了术后感染发生率,同时也满足了患者对切口美观性的要求[5]。针对腹腔镜下膀胱癌根治术进一步分析,发现该术式在腹腔镜下引导下,能放大解剖结构,并且视野清晰,有助于行精细操作,减少对周围血管和神经的损伤,加之超声刀的快速切割,极大地减少了术中出血量。但有报道发现,膀胱癌患者具有较高的淋巴转移率[6]。陈先全等[7]研究结果显示,52例膀胱癌患者随访期间转移病例高达19例,复发病例23例。在此情况下预防膀胱癌患者淋巴结转移显得尤为重要,是降低术后肿瘤复发和改善预后的关键。
盆腔淋巴结清扫术为临床预防淋巴结转移的重要手段,通过清扫盆腔内淋巴结,达到提高治疗效果和延长患者生存时间的目的[8]。其中,临床在盆腔淋巴结清扫术中通常选择标准法范围清除盆腔内淋巴组织,即近端至髂总动脉分叉支,远端至旋髂静脉和Cloquet淋巴结,外侧至生殖股静脉,后侧至髂内血管;也有学者建议实施扩大盆腔淋巴结清扫,即切除主动脉分叉和髂总血管之间的淋巴结[9]。但李强等[10]学者研究表示,扩大与标准盆腔淋巴结清扫对膀胱癌患者的总体生存率并无明显影响。另外,临床上关于盆腔淋巴结清扫术实施的时间也尚存在争议。有研究发现在膀胱癌根治术前实施盆腔淋巴结清扫术,能更好地暴露解剖层次,但也存在盆腔内操作空间较小问题,尤其是膀胱体积较大者,其操作相对困难[11];而反之,即在膀胱癌根治术后实施盆腔淋巴结清扫术,其操作空间相对更大,同时也能细致核查上述说到的清扫区域,对于遗留淋巴组织可进行补充清扫[12-13]。本研究结果显示,术后清除组的淋巴结清扫总数高于术前清除组,尤其是髂内、髂前、骶前等部位的淋巴结清扫数目,可能是膀胱的切除有助于更好地发现各个区域淋巴组织。而淋巴组织更为彻底的清扫,有利于减少肿瘤局部复发、转移等情况的发生。在无病生存时间比较中可见,术后清除组较术前清除组更长,且DFS更高,提示淋巴结清扫可能会影响预后。
HCT是临床预测患者有无出血或贫血的客观指标,可通过反映红细胞数量大小及体积等为临床提供重要依据[14-15]。Scr是人体肌肉代谢产生的产物,主要经肾小球滤过排出[16]。在本研究结果中,两组患者第1天的HCT相比术前有所下降,而Scr有所提高。究其原因分析,可能是受手术影响,即膀胱的切除可能会对肾小球滤过产生影响,继而导致Scr蓄积[17];而HCT发生变化可能与手术切口的出血有关[18]。但在出院前1 d测定Scr、HCT水平变化,发现与术前相比,差异无统计学意义,说明患者机体正在恢复,不受手术治疗影响;另外,在组间比较中,发现两组患者HCT、Scr,无论是在术后第1天,还是在出院前1 d,差异无统计学意义,说明不同时点实施盆腔淋巴结清扫术治疗并不会增加出血量和加重对肾小球滤过的影响[19-21]。ALB是一种负调控急性时相反应蛋白[22]。据相关研究报道,ALB表达水平与膀胱癌的发生变化具有密切联系,并临床认为测定其水平变化能为术后疾病复发和转移提供重要参考[23-24]。本研究中,两组患者术后第1天、出院前1 d的ALB较术前明显升高,可能与病灶组织清除有关,通过减少病灶组织对机体的刺激,缓解白蛋白分解代谢速度。在组间比较中,两组患者无差异,提示盆腔淋巴结清扫术治疗时机的不同并不会加剧病情变化[25]。
综上所述,腹腔镜下膀胱癌根治术后行盆腔淋巴结清扫由于术前,有利于对髂前、髂内淋巴再次核查及补充清扫,与膀胱癌根治术前行盆腔淋巴结清扫术相比,淋巴结清扫数量更多,患者DFS更高。

