经阴道分娩史对静脉全麻下宫腔镜手术患者麻醉管理的影响
——99例前瞻性临床试验
宫腔镜手术技术在我国已经广泛开展,其在妇科诊断和治疗宫腔内病变方面有着安全、简单、微创、体表无痕的特点,适合对不孕、宫腔息肉<2 cm、子宫内膜异常增厚的患者进行宫腔内检查及治疗,但对于复杂宫腔内病变如粘膜下肌瘤,仍要求住院治疗。宫腔镜检查及手术操作虽属微创,且目前在国际国内常为日间手术甚至诊室检查,但其导致的疼痛仍然使患者难以耐受,同时也为手术带来难度与风险,研究发现疼痛仍然是造成宫腔镜检查失败的主要原因。在安全化、舒适化和人性化的医疗保障背景下,更多接受相对复杂宫腔镜检查和治疗的患者需要在麻醉医生参与下进行,麻醉方式也会根据手术时间与难度适当调整。全凭静脉麻醉下行宫腔镜手术安全可行,同时目前以丙泊酚为代表的的静脉麻醉药,具有镇静效果确切、半衰期短、术后苏醒快、无明显后遗症以不良反应,为此类手术较理想的选择。
宫腔镜手术的入路为人体的天然腔道——子宫颈,宫腔手术器械机械刺激、反复进出宫腔及宫颈管、术中宫颈牵拉等操作等均可引起患者损伤出血、疼痛不适以及迷走神经反射等一系列症状与不适。有研究提示,经阴道分娩史与宫腔镜手术疼痛刺激的发生和疼痛强度相关。同为日间手术的无痛人工流产术也常需在麻醉下进行宫腔内操作,有研究发现,分娩次数是影响无痛人工流产手术患者术中发生体动反应的独立危险因素,且有经阴道分娩史的患者丙泊酚用药量较小。可见这些患者本身解剖和生理条件与围术期麻醉管理息息相关,是实施安全、有效、舒适麻醉的重要考量因素。目前国内每年接受麻醉下宫腔镜检查和治疗的患者数量巨大,提升麻醉管理水准,促进患者早期、快速康复十分必要。研究者临床工作中发现经阴道分娩史对患者麻醉管理存在一定影响,但国内外对于生育史或分娩史对静脉全麻下宫腔镜手术麻醉管理报道较少,如何指导临床麻醉管理的优化和提升缺少必要的相关研究支持。国内近年仅孙雪梅等研究表明既往有分娩史的患者在行宫腔镜手术时可减少丙泊酚的用量,苏醒时间缩短,而其研究仍需进一步完善。
为进一步丰富不同分娩史患者在行静脉麻醉下宫腔镜手术时麻醉管理相关研究内容,获取麻醉管理中更多维度指标,本次研究在前人基础上,通过建立前瞻性队列,并进一步优化采用了脑电双频指数(BIS)监测和指导麻醉深度和麻醉用药,目的在于更加准确的记录在达到合理麻醉深度情况下,不同组患者围术期各项观察参数的准确性,同时调整了部分观察指标,以期进一步探究经阴道分娩史这一因素是否对宫腔镜手术围术期麻醉管理存在影响,最终指导临床麻醉诊疗具体细节的改进和管理质量提升。
1 资料和方法
1.1 临床资料
本研究为前瞻性研究,经中国人民解放军总医院第一医学中心伦理委员会批准(伦理号S2020-495-01),选取2020年12月~2021年05月,在中国人民解放军总医院第一医学中心接受非插管静脉全麻下宫腔镜手术患者,最终纳入患者99例,其中经阴道分娩史者(VD组)43例,无经阴道分娩史者(NVD组)56例。所有纳入研究对象均为自愿参与并签署知情同意书。
纳入标准:因不孕、子宫内膜异常增厚、宫腔息肉行宫腔镜检查和/或治疗者;年龄30~55岁,未绝经;ASA分级1~2级,无高血压病及其他严重心、肺、脑、肾等系统性疾病;BMI:18~25 kg/m;接受非插管静脉全麻下宫腔镜操作,由同一位高级职称妇科医师实施,使用同一直径纤维软型宫腔镜(Olympus)并扩宫到9号Hegar宫颈扩张器;同意参加本临床试验并签署知情同意书。
根据才府玻璃招股说明书,其所处玻璃包装容器年产量、行业利润总额近年来呈现明显的下滑态势。玻璃包装容器年产量从2015年和2016年的2047万吨和2064万吨的高峰下滑到2017年的1827.53万吨。行业利润总额也在2015年达到顶峰后开始滑落,2015年至2017年分别为:52.71亿元、49.77亿元和45.97亿元。
排除标准:曾行宫颈锥切术病史者;患有宫颈管息肉者;术前或术中检查宫颈发育异常以及生理解剖异常者;血红蛋白低于90 g/L;1个月内有宫颈检查或治疗操作史者;研究者判断存在其他不适合入组情况。
剔除标准:已入组病例但存在以下情况之一者,应剔除:严重违反方案(由主要研究者研究后决定是否剔除);病案资料不全、缺失;术中发生特殊危险事件者,如:心脏骤停、肺栓塞、严重心律失常、脑血管意外等。
1.2 麻醉方法及处置方案
水库回水影响着库岸地下水动态变化,也对库岸土体的物理、力学、水理性质起着很重要影响。库水的变化幅度与持续时间对浅滩宽度、坡角影响强烈,一般库水变化幅度越大,浅滩越宽。库水持续时间越长,浅滩坡度越小。
麻醉术中干预措施为:麻醉期间血压维持在基础血压的±20%为原则,发现异常即刻复测,若出现收缩压(SBP)<90 mmHg,或舒张压(DBP)<40 mmHg,则静注麻黄碱5~12 mg;若出现SBP>160 mmHg,则静注乌拉地尔5~12.5 mg。心率维持在50~100次/min,麻醉期间心率出现异常并持续观察2 min,若出现心率减慢未能改善(<50次/min),则静注阿托品0.25~0.5 mg;若出现窦性心动过速未能改善(HR>110次/min),则静注艾司洛尔0.2~0.5 mg/kg。若单次给药后效果不佳,可重复给药至生命体征平稳。给药即刻不读取观察指标数据,待给药后2~3 min循环稳定继续采集数据。
1.3 观察及记录参数
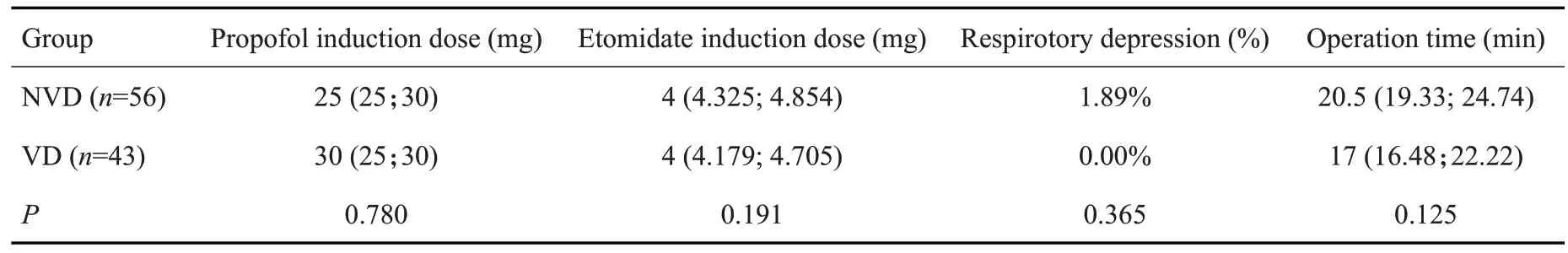
两组患者丙泊酚及依托咪酯诱导剂量未见差异;NVD组丙泊酚应用总量、术中丙泊酚追加剂量和次数均明显大于VD组(<0.01);VD组术中发生体动次数更少(<0.01),手术医生满意度评分更高(<0.01);手术时长和呼吸抑制情况未见明显差异(图2~3、表4)。
1.4 统计学分析
本研究最终纳入99例女性患者,年龄30~55岁,43例有经阴道分娩史,56例无经阴道分娩史,两组患者年龄、身高、体质量、术前痛经史、晕动症史等差异无统计意义(表1)。
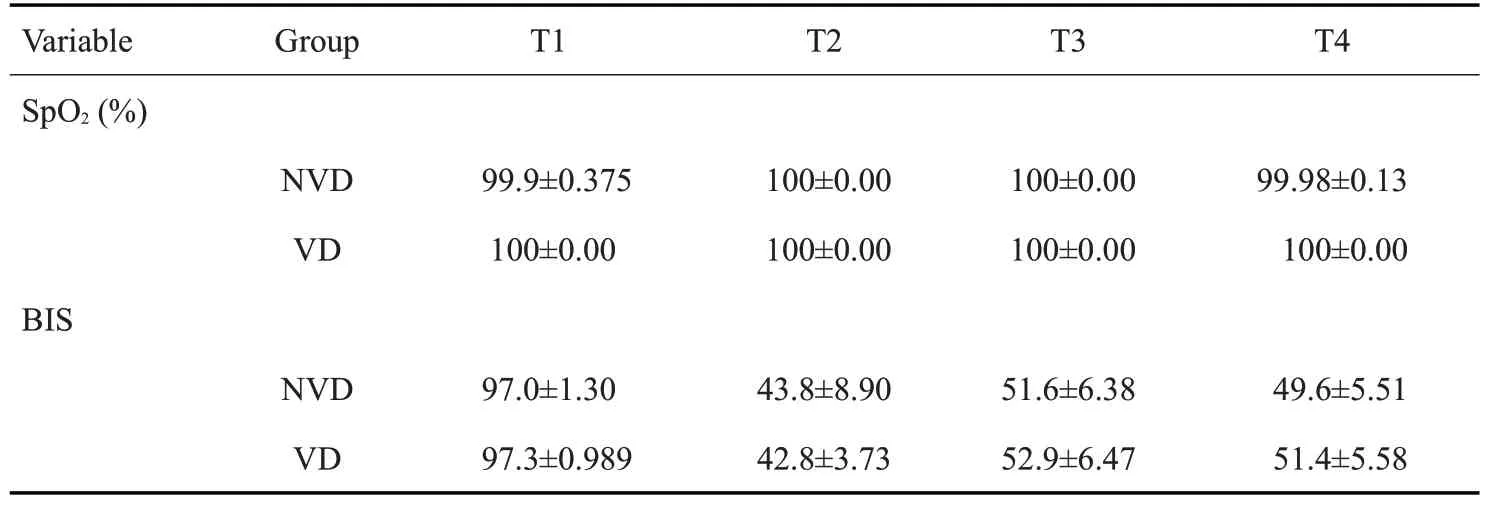
T1 及T2 时点NVD 组和VD 组患者SBP、DBP、HR、SpO、BIS 未见明显差异(>0.05);T3 及T4 时点NVD组患者SBP、DBP较VD组明显升高(<0.01),HR在T3时点时NVD组高于VD组(<0.05,图1);SpO、BIS在各个时点未见明显差异(>0.05,表2)。
2 结果
2.1 病例基本资料
统计分析和统计图绘制采用R 4.0.5和GraphPad Prism 9(GraphPad Software)完成。研究数据中连续变量使用Kolmogorov-Smirnov检验其正态性,满足正态分布的计量资料以均数±标准差表示,组间比较采用独立样本检验;不满足正态分布数据以中位数(四分位间距)表示,组间比较采用Mann-Whitney检验。计数资料以频数(百分比)表示,组间比较采用Pearson χ检验或Fisher精确检验。<0.05认为差异有统计意义。
所有接受非插管静脉全麻患者门诊完成所有常规术前检查,术前禁食水8~10 h,手术当日入院复核麻醉手术条件,完善病历资料后立即行麻醉下手术检查及治疗,术前未予以补充碳水化合物。患者入室后取截石位,开放右上肢静脉通路,留置20 G静脉套管针,按4 mL/(kg·h)的速度输注平衡液,使用PhiliPs IntelliVue MP50监护仪(荷兰皇家飞利浦公司)监测心电图、心率(HR)、血压(BP)、脉搏氧饱和度(SpO);使用Covidien脑电双频指数监护仪BIS VISTA监测BIS(美国柯惠医疗公司),记录相应监测值。予患者6 L/h氧流量面罩吸氧2~3 min后,静脉缓慢给予咪达唑仑1 mg(江苏恩华医药公司)、舒芬太尼0.1~0.2 μg/kg(宜昌人福药业公司)镇静及镇痛,待术者完成术前准备及术区消毒、手术操作开始前,予以静脉推注丙泊酚0.5~1 mg/kg(德国费森尤斯公司)、依托咪酯0.2 mg/kg(江苏恩华医药公司),同时以30~45 mL/h的速度持续静脉泵注丙泊酚(英国阿斯利康公司),并且根据患者术中情况进行调控,维持BIS值在45~60。术后患者进入麻醉恢复室恢复,常规静脉给予氟比洛芬酯50 mg(北京泰德制药公司)镇痛及昂丹司琼4 mg(山东齐鲁制药公司)止吐。
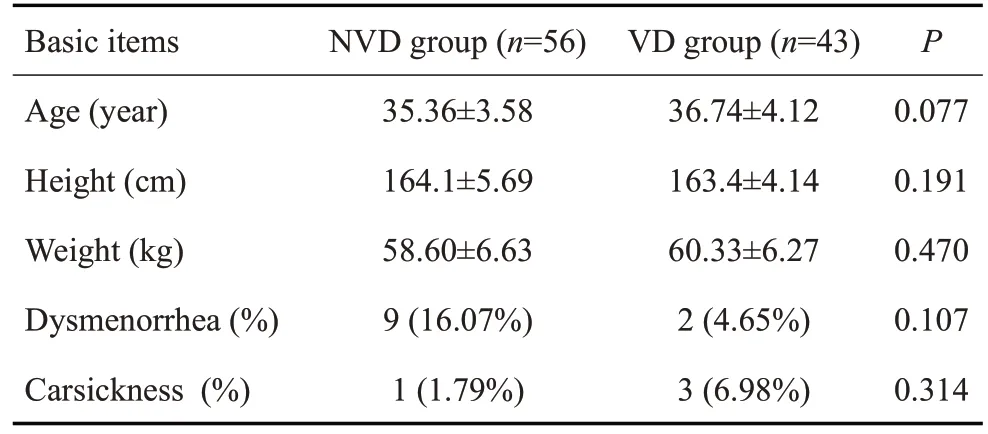
2.2 不同时点SBP、DBP、HR、SpO2、BIS差异比较
该地铁区间隧道覆土厚16.15 m,产生沉降的隧道区域及联络通道底部土质为④3淤泥质粉质黏土层。隧道下部为软卧层,厚 8 m;软卧层含水量较高,为45.7%;压缩模量非常低,为2.48;标贯击数仅为1.6。该土层土质蠕变性非常敏感,且自身强度非常低,周边施工对土体扰动以及对隧道沉降与收敛影响非常明显。
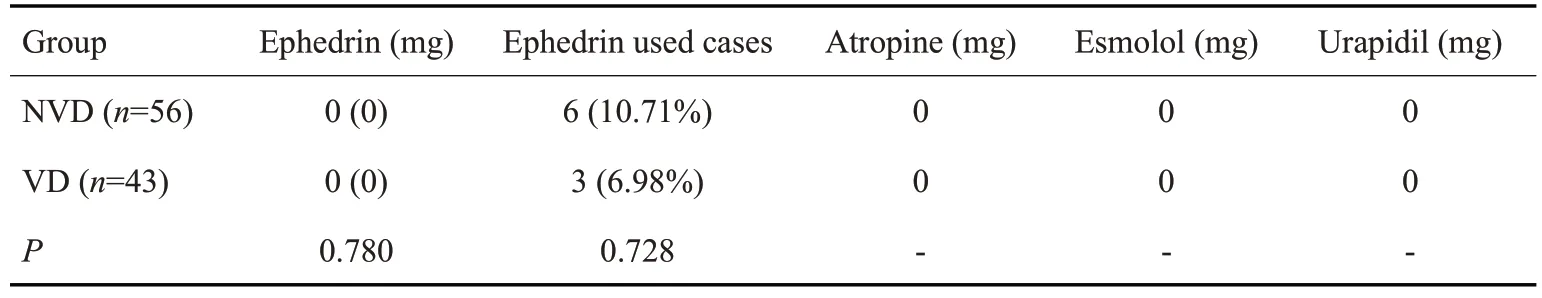
2.3 两组患者麻醉术中血管活性药物应用情况比较
两组患者麻醉术中针对血压、心率等监测数据变化,予以相应血管活性药物纠正和维持,本研究麻醉过程中主要备用或实际应用的有麻黄碱、阿托品、艾司洛尔、乌拉地尔,分析显示,两组患者4种血管活性药物中,麻黄碱在两组患者均有应用,麻黄碱使用总剂量与患者使用频次均无统计学差异,其余3种药物两组患者麻醉中均未应用(表3)。
2.4 两组患者麻醉术中丙泊酚和依托咪酯诱导剂量、丙泊酚应用总量、丙泊酚追加剂量及次数、术中体动、术中呼吸抑制、手术时长、手术医生满意度评分比较
①记录麻醉前(T1)、麻醉后(T2)、扩宫后(T3)以及扩宫后3 min(T4)时点患者BP、HR、SpO、BIS数值;②扩宫前宫颈形态;③扩宫到9 号Hegar 宫颈扩张器时BP、HR、SpO、BIS数值及体动情况;④麻醉药物丙泊酚追加次数和剂量;⑤追加药物后BP、HR、SpO、BIS数值;⑥丙泊酚使用总剂量,丙泊酚和依托咪酯诱导剂量;⑦术后30 min 疼痛以视觉模拟评分(VAS)评估;⑧术后30 min恶心、呕吐等情况;⑨患者术后苏醒睁眼时长,以及麻醉恢复总时长;⑩手术医生对麻醉效果满意度评分。
[3]陈定洋:《供给侧改革视域下现代农业产业化联合体研究——产生机理、运行机制与实证分析》,《科技进步与对策》2016年第13期。
2.5 两组患者术后清醒时长、术后恢复时长、术后30 min疼痛VAS评分及术后恶心呕吐发生情况比较
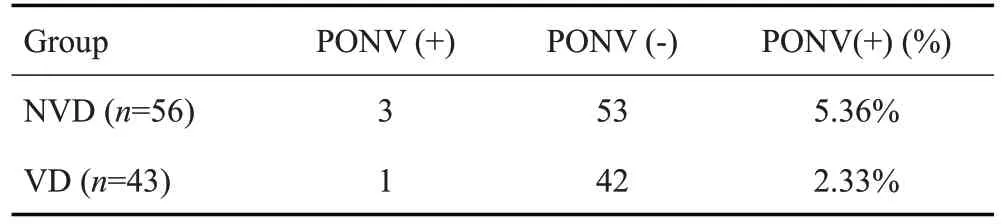
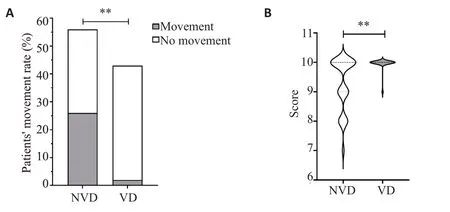
两组患者术后清醒时长、术后恢复时长、术后30 min疼痛VAS评分及术后恶心呕吐等术后麻醉手术相关情况进行比较,结果显示NVD组患者术后清醒(<0.05)和恢复时间更长(<0.01),术后30 min疼痛VAS评分更高(<0.05),两组患者术后恶心呕吐发生率未见差异(>0.05,图4、表5)。
3 讨论
近年来外科手术向创伤更小,术后恢复更快发展。外科手术日间化,加快病床周转,提高医疗资源使用效率,减少院内感染,这些是微创技术和加速康复外科(ERAS)的共同目标。在ERAS理念下,减少患者围术期应激和创伤,优化围术期麻醉及手术管理策略,加速患者术后康复,缩短住院时间,是麻醉医师和外科医师共同的努力方向,本研究也正是基于其核心思想中促进患者麻醉及手术后尽快恢复、融入正常生活的理念,从术中麻醉管理角度出发,展开设计。
本文通过分析卧倒门的4种工况(无水关门、无水开门、有水关门和有水开门),来得出实际工况下的壅水高和水位降;同时考虑液压缸启闭力、重力、浮力、风阻力、支铰反力、动水阻力和壅水阻力等7种载荷,计算出卧倒门支铰座螺栓所受载荷,并对支铰座螺栓联结进行强度设计,以期为三峡升船机下闸首卧倒门安全运行提供技术依据。
宫腔镜检查和手术治疗是妇产科微创外科发展的成果,由于人群和医疗环境差异,国外宫腔镜检查多为日间手术,既往报道有经阴道分娩史患者宫腔镜检查成功率约增加21%,且需要进行镇痛干预的几率降低了79%。宫腔镜手术治疗较诊断性检查刺激更强。在宫腔镜手术过程中,经阴道分娩史者在手术中疼痛评分VAS>5者比无经阴道分娩史者减少了27%。普通门诊宫腔镜手术中,有阴道分娩史患者疼痛评分低于无分娩史患者。经阴道分娩次数与清醒宫腔镜中疼痛耐受程度成负相关。人体宫颈组织成分中85%~90%为纤维结缔组织,富含丰富而坚韧的胶原纤维,周围迷走神经分布丰富,宫颈在非妊娠状态下呈闭合状态,宫腔镜手术时需要扩张宫颈,如强行扩张可致心脑综合征、子宫颈裂伤、子宫穿孔等并发症。临床上宫腔镜手术扩张宫颈所需手术器械的外径多为8~10 mm,无经阴道分娩史者宫颈外观呈圆形,宽度4~6 mm;而经阴道分娩史者受分娩影响宫颈呈横列,宽度10~15 mm,因此在宫腔镜手术扩张宫颈时两类患者所受到的伤害性刺激理论上存在一定差异。
基于以上研究,考虑患者术前的不同分娩史和特点,很大程度上将影响围术期麻醉个体化方案的制定、术中麻醉管理的策略和术后恢复质量。国内外既往就不同分娩史患者接受麻醉下宫腔镜手术时,对术中生命体征变化和术后恢复情况影响的研究总体较少,我国孙雪梅等采用一项镇静评分指导、丙泊酚诱导及维持的研究发现,既往有分娩史的患者行无痛宫腔镜手术时,丙泊酚用量减少,术毕及术毕10 min时患者平均动脉压较对照组增高,术后第2天分娩史组Ⅰ级宫缩痛发生率较对照组增高。此类手术麻醉为短小日间手术麻醉,与胃肠镜检查治疗等有一定的相似性,在患者接受麻醉下检查和治疗时,血流动力学波动、体动反应等术中变化与麻醉深度不足和手术刺激突然增加等有关。此外,主要应用丙泊酚行麻醉镇静会增加单一药物剂量,同时也会导致围术期低血压事件以及苏醒时间增加、总体恢复时间增加等问题。由于镇静评分很大程度上无法连续、实时、客观反映麻醉镇静深度,且BIS对中度镇静剂和深度镇静剂的鉴别效果最好,可以观察指导临床镇静程度,避免过度镇静引起的生命体征变化和呼吸抑制等。本研究设计过程中,优化采用BIS监测作为合理麻醉深度的指导,避免了因患者麻醉深度不足或过深对观察数据的影响。同时基于相关指南/共识和本单位多年经验,进一步优化患者麻醉方案,采用依托咪酯联合丙泊酚进行术中镇静,尽可能避免诱导期血流动力学的明显波动,保护患者安全。观察参数上进一步从患者麻醉围术期的血流动力学、呼吸情况、麻醉深度、术中的体动反应、术后的清醒恢复质量、疼痛自评价,以及手术医生的满意度等多维度探讨了经阴道分娩史对宫腔镜手术患者的麻醉管理和预后的影响。
以桥梁结构受力特征为依据,将荷载的最不利部位作为主要监测区域。先在这一区域设置棋盘格标定板;再利用摄像机对其进行拍摄,将视频由网络传输至服务器;由计算机对视频帧进行自动提取,将其裂缝的图像。如果条件受限,也可以使用数码相机进行拍摄,通过复制向服务器传输图像[1]。
本研究证实在宫腔镜手术中,经阴道分娩史的确对患者的麻醉管理存在较明显影响,体现在以下几方面:①在手术过程中,理论推断因两组患者宫颈条件不同,受到手术刺激不同,合理麻醉深度下,术中生命体征变化可能有一定程度的差异。结果发现与NVD组患者相比,VD组患者在手术扩张宫颈时(T3时点),以及手术开始后3 min(T4时点)血压(SBP和DBP)及心率较麻醉后数值低,一定程度可反映其麻醉后生命体征波动相对较小,与理论分析吻合。与既往研究有所不同,孙雪梅等研究数据显示扩宫时两组患者MAP未见明显差异,术毕及术毕10 min,分娩史组MAP较对照组显著增高,术毕心率亦增高(<0.05)。两项研究存在一定差异可能原因是具体麻醉方案和用药不同,以及观察时点、统计分析指标不同(本研究分析患者SBP和DBP,孙雪梅等分析MAP),本研究能从与手术刺激明显增加相关的紧邻时点血压、心率监测上发现不同患者间的差异,同时由于有麻醉深度BIS监测,排除麻醉深度不足的干扰,由于术中应用血管活性药物同样会对患者的血流动力学产生较明显的影响,所以本次试验也对比了血管活性药物的应用,结果显示两组患者血管活性药物应用并未见统计学差异,排除了血管活性药物的影响。孙雪梅等研究结果较好解释了其麻醉方案中丙泊酚为主的麻醉镇静后,对心血管系统影响方面的影响,本研究发现麻醉手术全程中,SpO、BIS在各个时点未见明显差异,孙雪梅等也未见SpO存在差异,结论相同。在生命体征分析上,两个研究的结果各有侧重,并无明显冲突;②本研究与既往同样证实,在非插管静脉全麻过程中,经阴道分娩史者丙泊酚的术中追加剂量、追加次数及总用量较无经阴道分娩史者少。但总剂量具体数值存在一定差异,可能与患者接受具体外科操作的内容存在差异有关。在药物追加次数方面,本研究采用的是所有患者追加次数的等级资料进行非参数统计分析,而孙雪梅等采用追加和未追加二分类法进行记录并分析,方法上有所不同;③本研究作者推测,手术扩张宫颈对经阴道分娩史者刺激较无经阴道分娩史者小,研究结果也证明VD组患者麻醉后术中体动发生率低,对外科手术影响减小,手术医生满意度高;④本研究发现,在手术结束后,无经阴道分娩史者清醒时间及恢复时间长,术后30 min疼痛VAS评分更高,两组患者术后恶心呕吐发生率未见差异。作者对术后恢复时长情况采用了2项指标进行观察记录,分别为术毕苏醒时间与术后至离院的总体恢复时间,进一步细化术后恢复时长的指标,可以更多维度上显示出不同解剖生理基础的患者在接受麻醉后康复出院情况,对于术后患者苏醒后延续性麻醉管理和护理具有更好的指导意义,避免过早安排患者离院后出现不良事件,也可以根据本研究进一步优化围术期管理流程,提高手术间利用率。本研究方案中,由于均对患者予以了非甾体类解热镇痛抗炎药的术后镇痛处理,因此术后近期疼痛总体控制较好。
综上,在非插管静脉全麻下宫腔镜手术中,麻醉医师应对患者术前的生育/分娩史进行详细了解,对既往有经阴道分娩史患者应适当减少丙泊酚等麻醉药物的用量,以缩短患者苏醒及恢复离院时间,同时可予以麻醉深度监测、适量血管活性药,维持适宜麻醉深度,控制血压稳定,降低深麻醉及术中血压显著下降、呼吸抑制等不良事件的发生率,达到快速康复的目的。更加精准、安全的麻醉方法及用药对于宫腔镜手术进一步安全有效的开展,起着日益重要的作用。对于不同分娩史的两类患者的用药方式及剂量需要根据患者情况进一步个体化分析和方案制订,进行差异化麻醉围术期管理,不能因手术麻醉短小而简单化和缺失个体化。本研究不足之处在于总体样本量不大,也未形成多中心研究,研究者以此为基础已经展开了相关回顾性分析,相关因素分析全面后,希望能够设计更为完善的多中心研究,从而进一步指导临床工作,并为临床麻醉和妇产科医护团队提供更多参考,也为未来相关指南/专家共识的更新提供更多研究参考。
- 南方医科大学学报的其它文章
- 靶向维生素D 受体的miRNA 的筛选及其对继发性甲状旁腺功能亢进患者甲状旁腺激素分泌的影响
- Differential diagnosis of benign and malignant breast lesions using quantitative synthetic magnetic resonance imaging
- 汉黄芩苷通过上调SIRT1表达减轻糖尿病视网膜病变引起的细胞和组织损伤
- 泛癌分析长链非编码RNA MIR22HG的表达特征
- RUNX3调控胃癌细胞对曲妥珠单抗耐药的机制:基于超效高液相色谱-四极杆/静电场轨道阱质谱的代谢组学分析
- 甲基转移酶样蛋白27是结肠癌预后的生物标志物并与免疫浸润相关

