牵张成骨重建下颌骨节段性缺损术后数字化种植修复的3 年回顾性病例系列研究
詹 璐, 杨雨菲, 罗依麟, 满 毅, 屈依丽
(1.四川大学华西口腔医院修复科,口腔疾病研究国家重点实验室;2.四川大学华西口腔医院种植科,口腔疾病研究国家重点实验室,成都 610041)
下颌骨处肿瘤、外伤、炎症与先天发育不良常需要通过下颌骨节段性切除进行治疗,该方式会引起骨量缺损,造成患者面部畸形与咀嚼、发音等功能缺陷。 如何精准实现颌骨重建与功能恢复仍然是口腔临床医生面临的一大挑战[1]。 自体骨移植是颌骨重建最常使用的方式,但存在移植物坏死、感染及供区术后并发症的风险, 而输送盘牵张成骨术(transport disc distraction osteogenesis,TDDO)是一种行之有效的颌骨重建替代方案,其在颞下颌关节重建中也有广泛应用。 此项技术通过使用原位骨来恢复骨的连续性,以避免开辟供区,减少手术创伤同时实现软硬组织再生。 术后可通过牙种植恢复患者咀嚼功能[2-3]。 但目前有关运用牵张成骨技术重建颌骨后的骨量恢复情况与种植修复后软硬组织的变化仍鲜有报道。
在种植专科的临床实践中,部分病例由于新生骨位置不适用于种植或骨量不足,重建后的种植修复往往较为棘手,并仍然可能有修复空间不足或角化黏膜宽度与前庭沟深度不足等问题。 因此,在切除性手术和颌骨重建前,临床医生有必要进行多学科协作,充分考虑患者肿瘤切除后的骨量、修复空间、软组织情况,合理设计颌骨重建与种植修复治疗方案。 同时,数字化手段可为患者提供个性化的精准治疗。 本研究介绍了应用TDDO 重建下颌骨节段性缺损术后,为患者进行多学科序列治疗与数字化种植修复的治疗效果,并分析了种植术前颌骨重建骨量及种植修复后种植体周围软硬组织变化的随访结果。
1 资料和方法
1.1 一般资料
本研究设计为病例系列研究。 纳入标准:①下颌骨曾应用TDDO 重建颌骨;②下颌牙列缺损。 排除标准:①患有影响种植外科手术的全身系统性疾病且控制欠佳;②患有未控制的牙周炎;③随访失访者; ④吸烟>10 支/d。 最终纳入2016 年10 月—2021 年8 月间于四川大学华西口腔医院种植科收治的应用TDDO 进行颌骨重建术后的患者共4 例,其中男性3 例,女性1 例,年龄为16~42 岁。
1.2 治疗方法
以典型病例为例对治疗流程进行介绍。 患者女性, 16 岁,因右下颌肿胀入院,无系统疾病史,曾因右下颌成釉细胞瘤多次行刮治术,考虑为右下颌成釉细胞瘤复发(图1A)。 患者于颌面外科行右下颌骨部分切除术,在术中植入颌骨牵引器(型号:X0402-L1;宁波慈北医疗器械有限公司,中国)(图1B)。 患者在7 d 的延迟期后,以每日2 次、每次牵张0.5 mm的速度进行牵张,每月拍摄全景片进行复查。 16 周的牵张固定期后,全景片示颌骨重建长度为32 mm,双侧下颌骨形态基本对称, 骨质未见异常改变(图1C),进行手术取出牵张成骨器并进行坚固内固定(图1D)。 锥形束CT 检查提示,骨皮质已形成,已重建可供种植体植入的颌骨高度(图1E、F)。
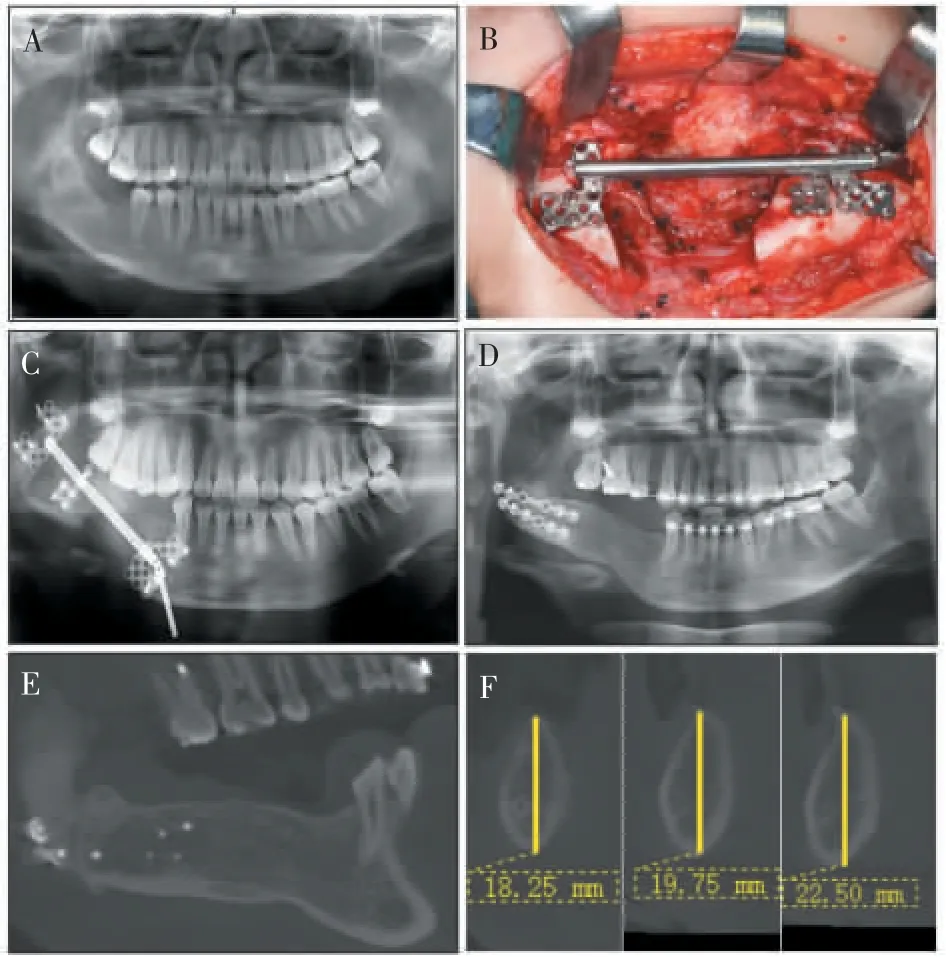
图1 肿瘤切除与TDDOFigure 1 Tumor resection and TDDO
1.2.1 术前评估与准备 种植术前对患者进行口内检查、锥形束CT 检查及口内光学扫描,使用exocad DentalCAD V3.0 plovdiv 软件(exocad GbmH 公司,德国)进行虚拟排牙。 由于患者右上颌后牙伸长(图2A),经正畸科医生会诊,选择进行正畸治疗压低对颌牙, 并拔除14 牙排齐牙列。 在正畸软件Ortho Analyzer(3Shape 公司,丹麦)上模拟正畸后目标位。 正畸治疗进行4 个月后,上下颌牙移动到达目标位(图2B)。
1.2.2 数字化种植外科流程 虚拟排牙后, 使用Trios Dental Studio 修复设计软件(3Shape 公司,丹麦) 根据修复体理想位置设计种植体位置与轴向(图2C、D), 测得当种植体平台位于牙槽嵴顶下3 mm 时, 垂直修复距离与骨宽度分别为8.0 mm和7.5 mm,应用mimics 软件(materialise 公司, 比利时)根据理想修复轮廓设计截骨导板(图2E)。 术中进行邻牙龈沟内切口与牙槽嵴顶切口, 翻全厚瓣,充分暴露牙槽嵴顶,使截骨导板就位,使用超声骨刀(woodpecker 公司,中国)沿截骨导板边缘去除多余骨量(图2F),在外科导板全程引导下在46 与47 位点分别植入1 枚Straumann BL 种植体(Straumann 公司, 瑞士)(图2G), 大小分别为4.1 mm×10.0 mm、4.8 mm×10.0 mm,在种植体表面螺纹暴露区域植入自体骨与骨替代材料Geistlich Bio-Oss 0.5 g(Geistlich Pharma AG 公司, 瑞典), 并覆盖胶原膜Bio-Gide 膜(13 mm×25 mm,Geistlich Pharma AG 公司, 瑞典),随后,在减张、无张力状态下严密关闭创口。 术后在Trios Dental Studio 修复设计软件(3Shape 公司,丹麦)中以光固化立体造型术(stereolithography,STL)文件格式导出术前种植体位置与口内模型数据,并导入术后CT 数据,按照种植体影像重建术后种植体位置,同样以STL 文件格式导出术后种植体位置与口内模型数据。 采用3-matic 软件(Materialise 公司,比利时)重叠口内模型数据后,在“part comparison analysis”模块中生成术前与术后种植体位置偏差的三维热图,显示种植体整体位置偏差约为0.5 mm(图2H)。
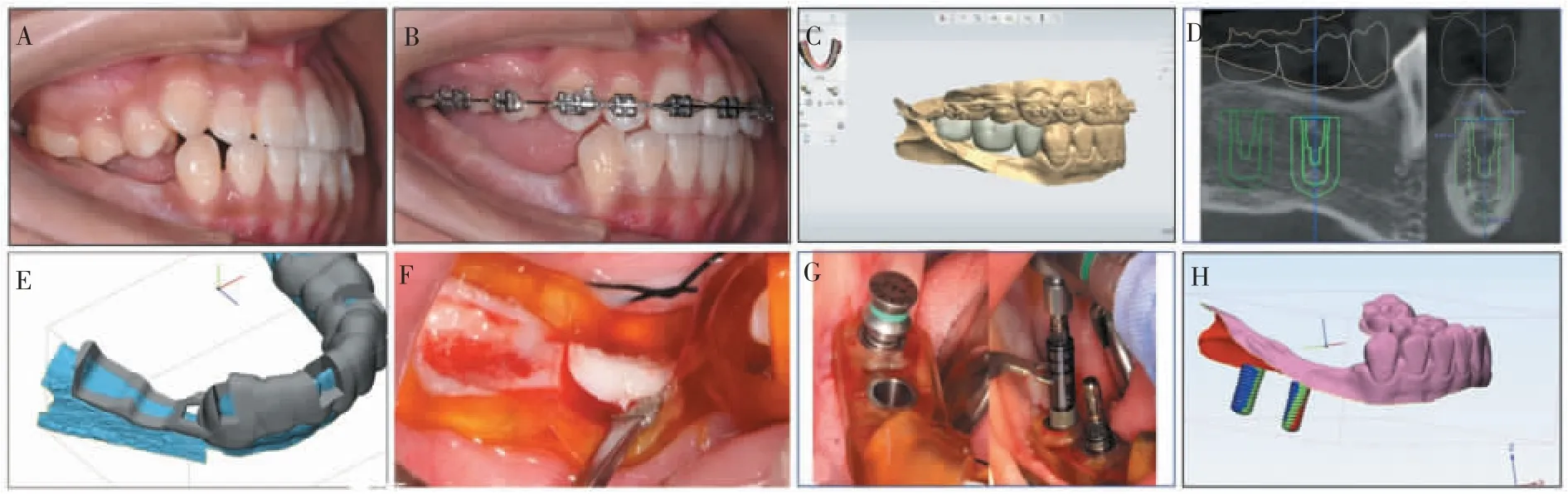
图2 数字化种植外科手术流程Figure 2 The workflow of digital-guided implant surgery
1.2.3 角化黏膜增量流程 种植术后5 个月, 测得牙槽嵴顶角化黏膜宽度为1.5 mm(图3A),拟应用异种胶原基质和条带技术进行角化黏膜增宽。 保留冠方0.5 mm 的角化黏膜组织,翻起半厚瓣,将其根向复位,T 型褥式缝合固定,从上颌腭部获取长度可覆盖切口边缘、宽度为2.0~3.0 mm、厚度为1.0~1.5 mm的角化组织移植物, 将其移植于半厚瓣边缘的冠方,交叉缝合固定(图3B)。 之后将异种胶原纤维基质(Mucograft)(15 mm×20 mm;Geistlich Pharma AG公司,瑞典)修剪为可覆盖骨膜面的大小,交叉缝合固定(图3C)。 术前根据虚拟排牙设计,打印制作颊侧带翼临时修复体,术后佩戴4 周以维持前庭沟深度(图3D)。
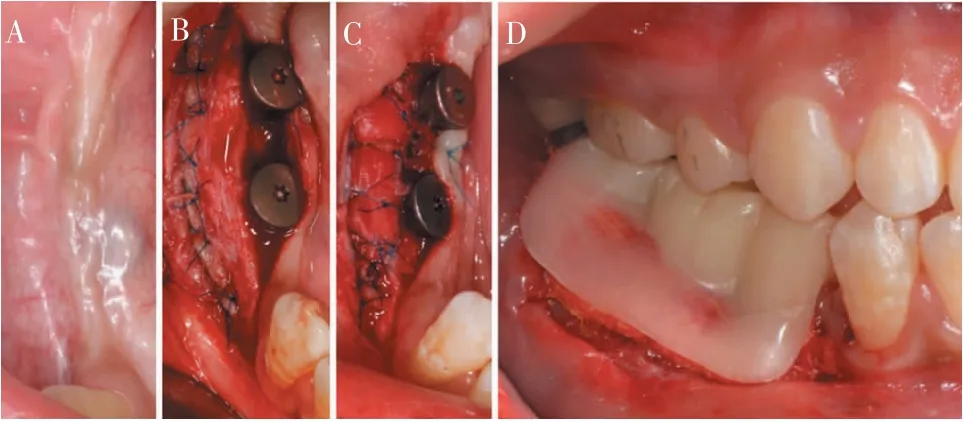
图3 角化黏膜增量流程Figure 3 Keratinized mucosa augmentation
1.2.4 最终修复 使用口内扫描杆对患者进行口内扫描,获得光学模型。 应用Trios Dental Studio 修复设计软件设计个性化基台与修复体。 将获得的数据输出至加工设备, 完成基台切削与修复体制作。将基台与修复体准确戴入口内, 检查邻接是否合适,正中咬合调整为轻接触(图4)。
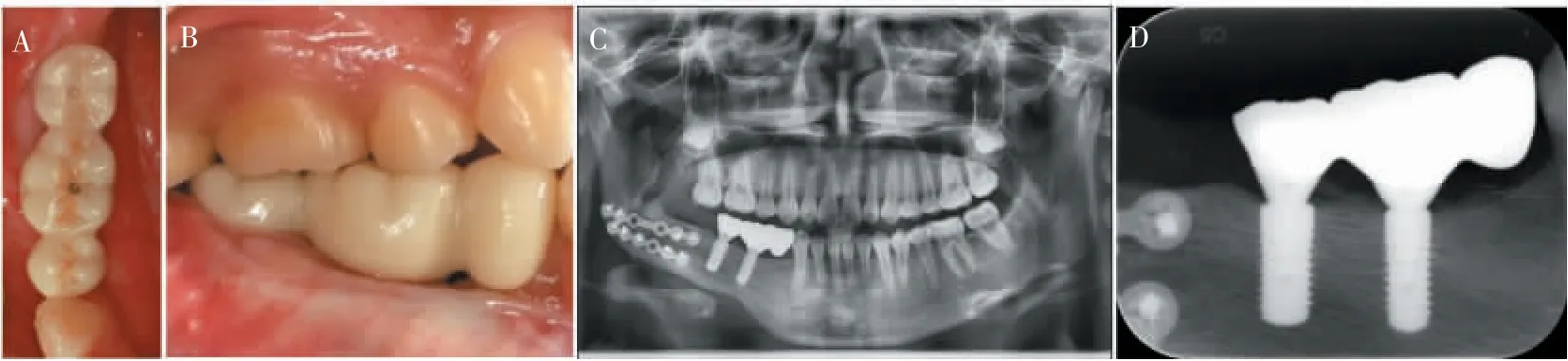
图4 最终修复Figure 4 Final restoration
1.2.5 随访 患者每年进行定期随访,每次复诊均拍摄平行投照根尖片测量近远中边缘骨吸收量,使用牙周探针(Hu-Friedy 公司,美国)测量种植体周探诊深度与角化黏膜宽度(图5)。
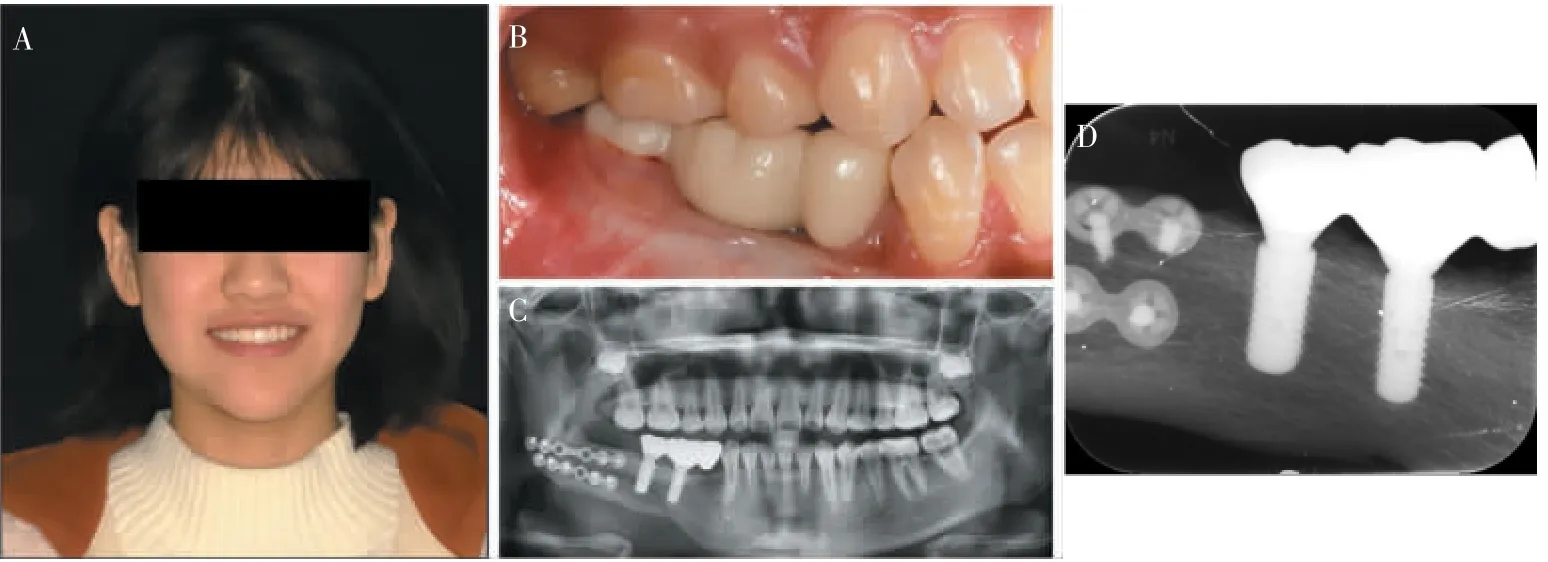
图5 患者3 年随访资料Figure 5 At 3-year follow-up after restoration
1.3 主要观测指标
1.3.1 牵张成骨术后颌骨重建长度 牵张期开始至结束时输送盘骨段移动的距离。
1.3.2 牵张成骨术后理想种植位点的颌骨高度和可用骨高度 术前根据对颌牙排列应用Trios DentalStudio 设计软件设计理想修复体位置与种植体轴向和位置,以种植体为轴心,在颊舌截面测量颌骨冠根方间距离,即颌骨高度。 对于截骨病例,可用骨高度为虚拟种植体的平台至颌骨最根方的距离(图6);对于不截骨病例,可用骨高度为颌骨高度。
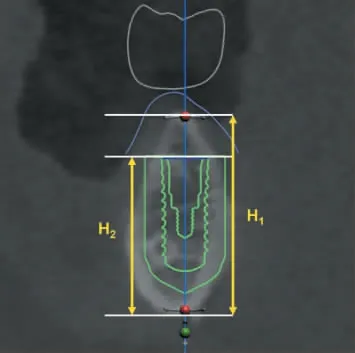
图6 理想种植位点的颌骨高度与可用骨高度测量示意Figure 6 Measurements of the mandibular bone height and the available bone height at ideal sites of implantation
1.3.3 牵张成骨术后理想种植位点牙槽嵴顶下1、2和3 mm 处的骨宽度 术前根据对颌牙排列, 使用Trios Dental Studio 修复设计软件设计理想修复体形态、位置与轴向,然后在软件中设计虚拟种植体位置与轴向。 以种植体为轴心,在颊舌截面测量牙槽嵴顶下1、2 和3 mm 处的骨宽度。
1.3.4 植入扭矩 植入过程中通过对应系统的扭矩扳手进行测量。
1.3.5 种植体周边缘骨吸收量 在平行投照根尖片中,测量种植体平台的近远中边缘位点至种植体与骨首先接触位点的冠根向距离(D),将修复后即刻的D0与修复后每年随访时测得的Dx 相减,得到当次随访的边缘骨吸收量。
1.3.6 种植体周探诊深度 使用牙周探针测量种植体正颊、近中颊侧、远中颊侧、正腭侧龈缘至种植体周龈沟底的距离。
1.3.7 角化黏膜宽度 使用牙周探针测量种植体正颊侧龈缘至膜龈联合的距离。
1.3.8 种植存活率与成功率 随访3 年后, 根据种植体是否仍然存在于口腔内判断种植存活率;通过是否存在临床动度、种植体周放射性透射影,植入1 年后种植体周牙槽骨年平均吸收量, 是否存在疼痛或感染等并发症,美学效果及相关标准(Albrektsson 标准和Zarb 标准)判断种植成功率[4-5]。
1.4 统计学分析
应用SPSS V20.2 软件对主要观测指标进行描述性统计分析,以均数±标准差(±s)表示。
2 结果
本研究共纳入4 例下颌骨节段性缺损并进行TDDO 的病例,随访时间为36~50 个月,颌骨切除原因均为下颌骨成釉细胞瘤,术后缺失牙齿数目为3~4 颗,每例患者种植位点数均为2 个(共8 个),最终修复设计为种植体支持式固定修复桥。 其中2 位患者进行了正畸压低对颌牙治疗及截骨术,3 位患者进行了角化黏膜增量手术。 患者基本信息见表1。
表1 患者基本信息Table 1 Data of patients
术前通过影像学分析,得出颌骨重建后的颌骨长度为(23.65±61.11) mm,种植位点颌骨高度与牙槽骨宽度如表2 所示。 术中测量所有位点植入扭矩,均达到35 N/cm。
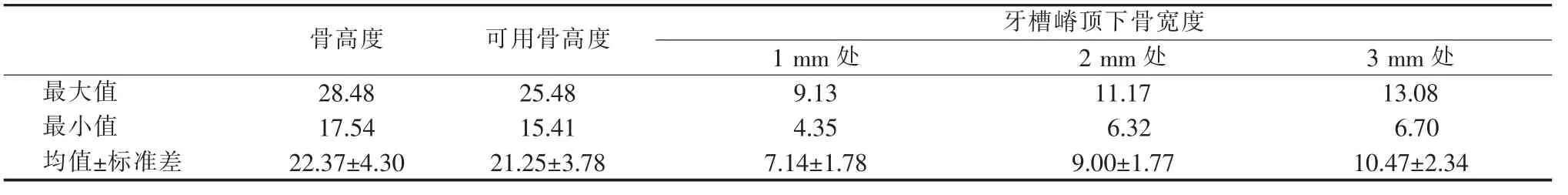
表2 理想种植位点骨高度、可用骨高度与牙槽嵴顶下1、2 和3 mm 处的骨宽度(mm)Table 2 The bone height,the available bone height and bone width at 1,2 and 3 mm below the alveolar crest at the sites of ideal implants(mm)
种植体边缘骨吸收量从修复后第1~3 年分别为(0.93±0.83) mm、(1.16±0.80) mm 和(1.38±0.74) mm;修复后第3 年种植体周探诊深度为(2.50±1.08)mm;角化黏膜宽度为(2.50±1.08) mm。 所有病例均未见肿瘤复发征象,种植修复体完好,邻接与咬合情况良好。随访3 年,种植存活率为100%,1 个位点出现种植体周围黏膜炎,种植成功率为87.5%。
3 讨论
3.1 TDDO 重建颌骨缺损与功能的可行性
下颌节段性缺损种植修复治疗的患者基础情况复杂且富有挑战性,当前下颌骨重建已有多种可预期性的治疗方式可供选择,自体骨移植是最常用的重建方式之一[6]。 然而自体骨移植需要开辟供区,存在移植物或供区感染等风险。 而且在部分病例中, 自体骨高度不足及重建板位置过于靠近冠方,常导致种植体难以在理想位点种植、进行角化黏膜增量或前庭沟成形,而种植体周角化黏膜宽度不足与前庭沟过浅是修复后种植体周软硬组织炎症的易感因素[7-8]。 在本次研究中,临床医生对患者年龄和全身健康情况进行考虑, 分析颌骨缺损范围、牵张成骨方向并预测修复体位置,判断可采用牵张成骨实现可供种植的重建骨量,并在术前与患者充分沟通各种术式的利弊,最终确定TDDO 作为下颌骨重建的治疗方案。
水平向牵张成骨可避免因开辟第二术区而产生的并发症,骨增量后的种植远期成功率已有大量文献报道,系统评价显示,种植体的存活率为93.5%以上[9]。 Yamauchi 等[10]对牙槽嵴水平向萎缩的13 个位点进行平均5.4 年的随访,在牵张成骨结束后1 年进行种植,发现种植体均可获得初期稳定性,存活率为100%。 在输送盘牵张成骨的研究方面,Uchan等[11]对牙槽嵴垂直向萎缩的25 个种植位点进行5 年随访,平均获得18.2 mm 的骨长度。 然而当前研究多集中于非节段性骨缺损, 本研究补充了应用TDDO 治疗颌骨节段性缺损后种植位点的术前骨量及种植术后边缘骨吸收量变化的研究空白。
此次研究中所纳入的4 例病例均在TDDO 后进行种植修复,虽然新生骨较为松软,但术中植入扭矩均达到35 N/cm。根据研究结果,种植术后出现了少量的边缘骨吸收并趋于稳定,且修复3 年后种植体存活率为100%, 成功率为87.5%。 这提示TDDO 能重建颌骨高度及宽度, 结合种植修复能恢复患者咀嚼功能,其长期成功率较高。
本次研究也观察到了TDDO 的局限性。 在骨增量方面,本研究中有2 个病例牵张成骨的近中边界水平骨量较窄,因此采用远中双种植体支持的单端桥形式进行修复,并在种植术中同期进行引导骨再生增加颊舌向骨宽度。 牵张成骨的近中边界颊舌向骨增量不足的原因尚不明确,但此现象已有病例报道,相关研究建议种植术中可通过引导骨再生对种植位点进行牙槽骨增宽[12]。
3.2 颌骨重建后以修复为导向的多学科联合治疗
3.2.1 正畸治疗恢复垂直修复距离 在完成颌骨重建后,本研究中部分病例仍然面临垂直修复距离不足的问题,其原因可能包括患者对颌牙伸长及输送盘的直线牵张方向。 对于对颌牙伸长的问题,正畸压低对颌牙是可靠的治疗选择[13]。 为节省患者治疗时间,实现以修复为导向的治疗结果,本研究对需要进行正畸压低对颌牙的病例进行虚拟排牙,预测正畸完成后的目标位,从而确定以修复为导向的种植位点。
3.2.2 数字化外科技术引导截骨与种植 以修复为导向的种植位点设计和精准的外科实施是种植修复成功的基础,数字化外科技术为精准种植提供了有效支持,系统评价已证实,在外科导板引导下进行种植比自由手种植术后的准确性有显著优势[14]。而在游离端连续缺失的病例中,在预备种植床的过程中,外科导板受术中翘动等因素的影响,可能出现更大的位置偏移。 Yinarj 等[15]的研究表明,在连续缺失位点使用外科导板引导种植,种植体尖端的位置误差约为(1.54±0.79) mm。 本研究中的病例采用临时固位杆等手段稳定导板位置,术后对种植体位置进行精度验证,种植体整体位置误差约为0.5 mm,说明外科导板引导下进行游离端连续多位点种植亦可有效控制误差,从而达到精准种植外科的目标。
3.2.3 种植体周角化黏膜增宽 前庭沟深度丧失与角化黏膜宽度不足是牙列缺损患者常见的修复前并发症,本研究中有病例采用了异种胶原基质与条带技术进行角化黏膜增量。 异种胶原基质已广泛应用于角化黏膜增宽[16-17],在根向复位瓣的术后早期作为创面覆盖的手段减轻疼痛,也作为细胞支架促进早期愈合。 而胶原条带状游离龈组织移植可在根方形成角化黏膜屏障,减轻前庭沟回弹现象。 Urban等[18]报道,异种胶原基质结合条带技术术后1 年,患者角化黏膜收缩率约为43%,与传统游离龈移植术相近,且该方法能有效避免获取大面积自体软组织的术后创伤。 经过术后3 年随访,本研究使用此方法进行角化黏膜增量的病例均未出现种植体周软硬组织炎症,可见异种软组织替代物结合自体软组织移植物为可靠的角化黏膜增宽与前庭沟成形手段之一。
3.3 以修复为导向的颌骨重建的展望
本研究发现,虽然所有病例均实现可行的种植修复的骨高度与骨宽度,但其中2 个病例出现牵张成骨后垂直骨量较多和垂直修复距离不足,在种植手术前需要进行截骨的情况,另有1 个病例出现新生骨段较理想修复位点偏颊侧的情况。 这些提示了兼顾面部外形,同时实现以修复为导向是未来颌骨重建的探索方向。Li 等[19]报道,术前通过在软件中模拟重建修复颌骨外形,术中使用外科导板指导牵张器的固定,而Badiali 等[20]也报道了模拟颌骨的切除与重建后,在导航引导下,牵张器固定的轴向误差约为(3.74±3.30)°。 在数字化手段的辅助下,牵张成骨重建颌骨的精准度将不断提高。
为实现以修复为导向的颌骨重建,术前进行多学科会诊,为患者进行虚拟排牙,模拟种植体的理想位置是必不可少的。 在血管化游离腓骨瓣移植的研究中,已有研究者通过参考对侧颌骨形态与牙列排列,模拟颌骨切除术后所需移植的骨量进行导板引导下的腓骨或髂骨段切除和固定复位。 研究表明,运用此类方法,颌骨重建的精准性与术后面部外形恢复效果均较非数字化方法显著[21-22]。 在非血管化髂骨修复上颌前牙区缺损的研究方面, 也有研究者术前在软件中模拟修复体位置、骨增量的范围及髂骨的截骨范围,最终获得种植后良好的美学效果[23]。
综上所述,在本研究中,牵张成骨与多学科联合治疗为下颌骨颌骨肿瘤患者逐步解决肿瘤复发、下颌骨节段性缺损、修复空间不足、牙列缺损及角化黏膜缺失等复杂问题,并采用数字化技术在种植修复流程中为患者提供精准治疗,3 年随访结果显示,种植体周围骨水平稳定,软硬组织健康。 本研究提示了应用TDDO 进行下颌骨功能性重建的可行性,并为颌骨重建后多学科联合的数字化种植修复治疗流程提供参考。

