皮肤结核一例
周琳 沈兴华
结核病是结核分枝杆菌引起的感染性疾病,以肺结核最为常见,肺外结核较少,皮肤结核病尤为少见,约占结核病的1%~2%[1]。由于结核分枝杆菌的数量、毒力、感染途径和机体免疫力的不同,其临床表现具有多样性,症状不典型,部分患者病变部位隐匿,故临床医生易忽视而导致误诊、漏诊率高。笔者对2020年6月3日苏州市第五人民医院门诊诊治的1例皮肤结核患者的相关资料进行归纳、总结、分析,旨在提高临床医生的警惕性,使患者能获得早期治疗。
临床资料
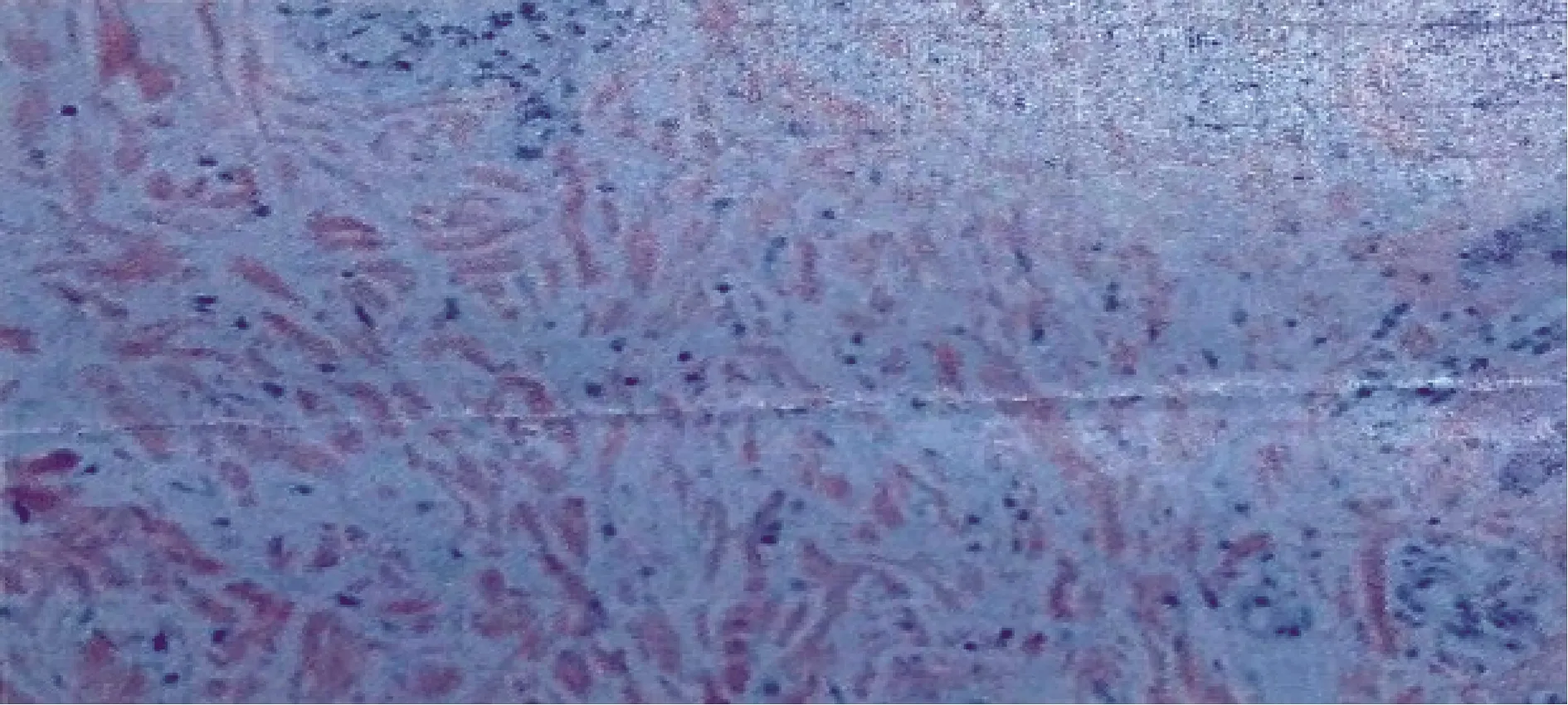
图1 皮肤活检病理结果:真皮层见血管内皮细胞增生伴血管周围慢性炎细胞浸润 (HE ×100)
患者,女,汉族,37岁,体质量54 kg。因右小腿后侧皮肤反复出现红斑10余年,加重1年,于2020年6月3日就诊于苏州市第五人民医院。患者10余年前无明显诱因出现右小腿后侧皮肤多发散在红斑、丘疹,伴瘙痒,病变部位按压可及硬结,伴疼痛,无红肿破溃等,至当地多家医院就诊后考虑“慢性湿疹、过敏性皮炎”,予对症治疗后(具体治疗不详)病情改善,偶有复发,未予重视。2019年12月27日患者右小腿后侧皮肤红斑、丘疹增多,伴明显瘙痒、压痛。2020年1月 6日患者就诊于苏州大学附属第二医院皮肤科。进行“血常规、血红细胞沉降率、肝肾功能、自身免疫性抗体、类风湿因子、抗‘O’抗体”等检查,均无异常。考虑“慢性湿疹”,给予卤米松润膏涂抹患处,口服氯雷他定后,皮疹减少不明显。2020年5月11日再次就诊于苏州大学附属第二医院皮肤科。查外周血结核感染T细胞斑点试验(T-SPOT.TB)阳性。行小腿皮肤红斑硬结处穿刺活检,病理检查:真皮层见血管内皮细胞增生伴血管周围慢性炎细胞浸润(图1)。结合患者病史及诊疗情况,考虑皮肤结核可能,建议至传染病专科医院就诊。2020年6月3日患者就诊于苏州市第五人民医院。胸部CT扫描显示:两肺多发微小结节。患者无咳嗽咳痰、无发热盗汗、无咯血消瘦等结核中毒症状,饮食睡眠及大小便正常,无活动性肺结核患者密切接触史。查体:神志清,精神状态佳,全身皮肤无黄染,肺听诊呼吸音清,无明显干湿啰音,心率72次/min,律齐,腹软,无压痛、反跳痛,右小腿后侧多发红斑、丘疹,部分融合成片,可触及硬结、压痛(图2)。
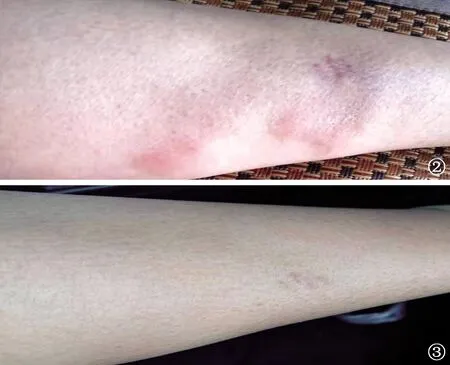
图2~3 患者的皮损表现。图2为治疗前(2020年5月29日):右小腿出现红斑,丘疹,触之可及硬结;图3为治疗结束后(2021年6月16日):红斑、丘疹消失,且无新发病灶
诊断与治疗:目前缺少皮肤结核的相关治疗指南及专家共识,根据国内学者王彦平等[2]提出的确诊标准:(1)有局部皮肤软组织的红肿热痛,溃疡或形成窦道;(2)分泌物抗酸杆菌染色阳性;(3)分泌物结核分枝杆菌培养阳性;(4)病理切片呈现典型的干酪样坏死。符合以上4条任意一条均可确诊。本例患者皮肤结核确诊依据不足,但结合患者病史、体征及辅助检查,考虑皮肤结核可能性较大,相关情况与患者沟通后于2020年6月10日开始采用异烟肼(H)、利福平(R)、乙胺丁醇(E)、吡嗪酰胺(E)抗结核治疗。具体方案:首先给予2个月的强化(H 0.3 g/次, 1次/d;R 0.6 g/次,1次/d;E 0.75 g/次, 1次/d;Z 0.5 g/次, 3次/d)治疗;2个月后该患者病情好转且无不适,随后进入巩固期治疗(10个月H、R、E联合治疗,用药剂量及频次同前)。服药期间,定期(强化期间1次/2周,巩固期间1次/月)监测肝肾功能、血常规。患者目前疗程已足,治疗过程顺利,未出现抗结核药物相关的不良反应,皮肤红斑、丘疹及硬结消退,并且未见新发病灶(图3)。
讨 论
结核分枝杆菌是皮肤结核的主要致病菌,分为人型、牛型、鼠型、鸟型等,其中主要由人型分枝杆菌引起皮肤结核。皮肤结核是少见的皮肤病变,临床表现多样,主要表现为疣状结节、斑块斑片、溃疡或过度增生角化形成的丘疹[3-4]。皮肤结核以青年男性多见,发病部位常见于四肢、躯干及面部。本病起病隐匿,病程较长,往往持续一年到数年之久。结核病的诊断是通过细菌学的证据,通常是发现结核分枝杆菌,但对于皮肤结核患者,这是具有挑战性的,因为传统的诊断方法有一定的局限性;故而,世界卫生组织建议使用基因检测等方法来诊断这种感染,比如:GeneXpert MTB/RIF[5-6]。与以往常规的检测方法相比,GeneXpert MTB/RIF不仅操作简单,而且在保证较高的确诊率的同时还能在感染早期快速、准确地对结核分枝杆菌耐药基因进行检测[7],对疾病的诊断、治疗具有极其重要的作用。
本例患者为青年女性,慢性病程,皮损主要位于下肢,表现为丘疹、红斑,触之可及硬性结节,T-SPOT.TB检测阳性,符合皮肤结核的基本特征,但不具有特异性。患者10余年来多次就诊于其他医院,被误诊为“慢性湿疹、过敏性皮炎”,自诉长期使用激素药膏涂抹于患处,因激素的抗炎作用可能使得病灶活检无法看到典型的干酪样坏死病变。但据报道,皮肤结核经规范抗结核方案治疗效果佳,并且按照肺结核治疗方案,4种一线药物(H、R、E、Z)治疗6个月就可确定或排除诊断[8]。该患者治疗6个月后,小腿皮肤红斑完全消退且无复发、新发,故皮肤结核诊断明确。确诊为皮肤结核后,有学者建议,为避免复发,皮肤结核等肺外结核的治疗,疗程应延长至1~1.5年,该患者仍在随访中。
对于皮肤结核,依据王彦平等[2]提出的诊断标准,临床上确诊率极低。因此,诊断性抗结核治疗是目前确诊皮肤结核的一项重要手段。依据本例患者临床诊治并结合相关文献资料[9-12],笔者提出皮肤结核临床初步诊断,且可进行抗结核治疗的依据:(1)局部皮肤可表现为红斑、丘疹、结节、溃疡及窦道伴或不伴有瘙痒、压痛,病程较长,常规抗感染治疗无效或反复复发;(2)T-SPOT.TB检测阳性或者结核菌素纯蛋白衍生物(PPD)试验阳性或强阳性;(3)并发肺结核或与活动性肺结核患者有密切接触史;(4)既往有结核病病史。(1)和(2)为主要标准;(3)和(4)为次要标准;同时满足两条主要标准,即可临床诊断并开始正规抗结核治疗。次要标准为非必要条件,但可增加临床诊断准确率。
皮肤结核发病率低,且病情较轻,常不伴有结核相关的全身中毒症状,临床医生容易误诊为常见皮肤病,目前结核病相关的筛查,如PPD试验、T-SPOT.TB检测缺乏特异性,皮肤活检率低且患者不易接受,故而确诊十分困难。对于反复发作的皮肤病变,常规抗感染、激素治疗改善不明显或容易反复的,需警惕皮肤结核的可能,可早期行结核相关筛查,为最终诊断提供依据。
利益冲突所有作者均声明无利益冲突

