容量和压力通气模式在婴幼儿喉罩麻醉中的对比研究
陈达文,邱郁群,黄 梅
(茂名市妇幼保健院手术麻醉科,广东 茂名 525200)
由于婴幼儿气道发育不完全,常规气管插管式麻醉对呼吸道刺激大、创伤大,且增加发生应激反应与并发症的风险。喉罩麻醉主要通过在喉咽腔安置喉罩,对咽喉腔和食管进行封闭,使婴幼儿既可以自主呼吸,也可进行正压通气,减轻气道刺激,创伤少,减轻应激反应,降低并发症风险,但容易出现移位、漏气、气道阻塞情况,进而影响手术进行[1-2]。因此为进一步提高麻醉安全性,需选择可靠的通气模式,避免因充气量不足或充气量过大引起的麻醉风险,压力通气模式和容量通气模式均是临床上常见的通气模式。容量通气模式是固定的潮气量,通过调整压力,保持恒速气流;压力通气模式是固定的压力,通过调整潮气量,减速气流,两种通气方式均可控制肺泡压和肺泡跨壁压,适宜应用于婴幼儿喉罩麻醉中[3-4],而具体何种通气模式更具有优势需深入研究。鉴于此,本研究旨在探讨不同通气模式应用在婴幼儿喉罩麻醉时对患儿气道压力与血气指标水平的影响,现报道如下。
1 资料与方法
1.1 一般资料将2020年5月至2021年6月茂名市妇幼保健院收治的行喉罩全麻手术的100例婴幼儿按照随机数字表法分为两组。对照组(50例)中男患儿29例,女患儿21例;年龄0.4~3岁,平均(1.25±0.77)岁;体质量5~15 kg,平均(10.58±2.42) kg;美国医师协会麻醉分级(ASA)[5]:Ⅰ级15例,Ⅱ级35例;手术时间50~100 min,平均(77.24±8.78) min。观察组(50例)中男患儿27例,女患儿23例;年龄0~3岁,平均(1.28±0.72)岁;体质量5~16 kg,平均(10.64±2.48) kg;ASA分级:Ⅰ级17例,Ⅱ级33例;手术时间52~100 min,平均(77.06±8.71) min。两组患儿一般资料比较,差异无统计学意义(P>0.05),组间可比。纳入标准:ASA分级为Ⅰ ~ Ⅱ级者;符合全身麻醉指征,进行手术治疗者等。排除标准:上呼吸道感染及肝、肾等功能严重障碍者;严重心律失常、先天性心脏病、心动过缓、传导阻滞者;小颅畸形、面部瘢痕至张口受限等颌面部异常者;肺纤维化严重导致喉罩通气无法维持正常血氧饱和度者等。本研究经院内医学伦理委员会批准,患儿法定监护人签署知情同意书。
1.2 麻醉方法两组患儿均常规禁食8 h后,进行喉罩全麻。麻醉诱导:静脉注射0.5 μg/kg体质量枸橼酸舒芬太尼注射液(宜昌人福药业有限责任公司,国药准字H20054172,规格:2 mL∶100 μg),0.2 mg/kg体质量苯磺顺阿曲库铵注射液(江苏恒瑞医药股份有限公司,国药准字H20183042,规格:5 mL∶10 mg),0.03 mg/kg体质量咪达唑仑注射液(江苏九旭药业有限公司,国药准字H20113433,规格:1 mL∶5 mg),1 mg/kg体质量丙泊酚乳状注射液(四川国瑞药业有限责任公司,国药准字H20030115,规格:20 mL∶0.2g),连接多功能麻醉监护仪。据患儿体质量选择适宜大小的喉罩(宁波博雅医疗器械有限公司,型号:BY-HZ-125),设置供氧6~8 L/min,患儿下颌松弛,置入喉罩2.5号,出现咽喉部阻力感时充足气体,封闭喉头,留置喉管。麻醉维持:静脉滴注丙泊酚乳状注射液1 mg/kg体质量,枸橼酸舒芬太尼注射液0.5 μg/kg体质量,苯磺顺阿曲库铵注射液0.2 mg/(kg·h)。对照组患儿采取容量通气模式,设置呼吸频率20次/min,吸呼比1∶1.5,吸气潮气量为10~15 mL/kg体质量,通过调整吸气压力,维持呼气末二氧化碳分压(PaCO2)30~40 mmHg(1 mmHg = 0.133 kPa),稳定记录患儿呼吸参数。观察组患儿采取压力通气模式,设置呼吸频率20次/min,吸呼比1∶1.5,吸气压力设置为15~20 cmH2O(1 cmH2O=0.098 kPa),通过调整吸气潮气量(TV),维持呼气末PaCO230~40 mmHg,稳定记录患儿呼吸参数。两组患儿均于术后观察24 h。
1.3 观察指标①比较两组患儿麻醉前(T0)、气腹后10 min(T1)、气腹放气后 5 min(T2)气道峰压(Ppeak)、平均气道压(Pmean)水平,采用多功能呼吸监护仪检测。②比较两组患儿T0、T1、T2时的吸气TV与漏气率,采用多功能呼吸监护仪检测潮气量,并计算漏气率=(吸气TV - 呼气 TV) / 吸气 TV×100%。③比较两组患儿 T0、T1、T2时的动脉血氧分压(PaO2)、PaCO2、肺泡动脉血氧分压差(A-aDO2)水平,分别于T0、T1、T2时抽取两组患儿动脉血2 mL,采用血气分析仪检测。④比较两组患儿术后24 h不良反应(胃胀气、恶心、呕吐、喉痉挛、呼吸困难)发生情况。
1.4 统计学方法采用SPSS 22.0统计软件分析数据,术后24 h不良反应发生情况为计数资料,以[ 例(%)]表示,采用χ2检验;气道压力、吸气潮气量与漏气率、血气指标均为计量资料,以(±s)表示,两组间比较采用t检验,多时间点间比较采用重复测量方差分析。以P<0.05为差异有统计学意义。
2 结果
2.1 气道压力T0~T2时两组患儿Ppeak、Pmean水平比较,差异均无统计学意义(均P>0.05);而T1、T2时,观察组患儿Ppeak、Pmean水平均显著低于对照组,差异均有统计学意义(均P<0.05),见表1。
表1 两组患儿气道压力比较( ±s , cmH2O)
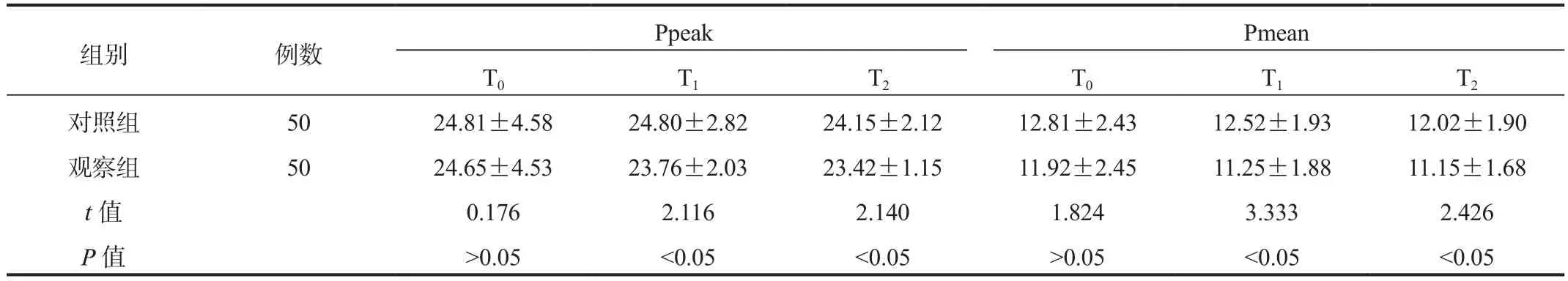
表1 两组患儿气道压力比较( ±s , cmH2O)
注:Ppeak:气道峰压;Pmean:平均气道压。1 cmH2O=0.098 kPa。
Pmean T0 T1 T2 T0 T1 T2对照组 50 24.81±4.58 24.80±2.82 24.15±2.12 12.81±2.43 12.52±1.93 12.02±1.90观察组 50 24.65±4.53 23.76±2.03 23.42±1.15 11.92±2.45 11.25±1.88 11.15±1.68 t值 0.176 2.116 2.140 1.824 3.333 2.426 P值 >0.05 <0.05 <0.05 >0.05 <0.05 <0.05组别 例数 Ppeak
2.2 潮气量与漏气率与T0相比,T1、T2时观察组患儿吸气TV先升高后降低,漏气率水平先降低后升高,而且观察组T1时吸气TV显著高于对照组,漏气率显著低于对照组,差异均有统计学意义(均P<0.05),见表2。
表2 两组患儿吸气TV与漏气率比较( ±s)
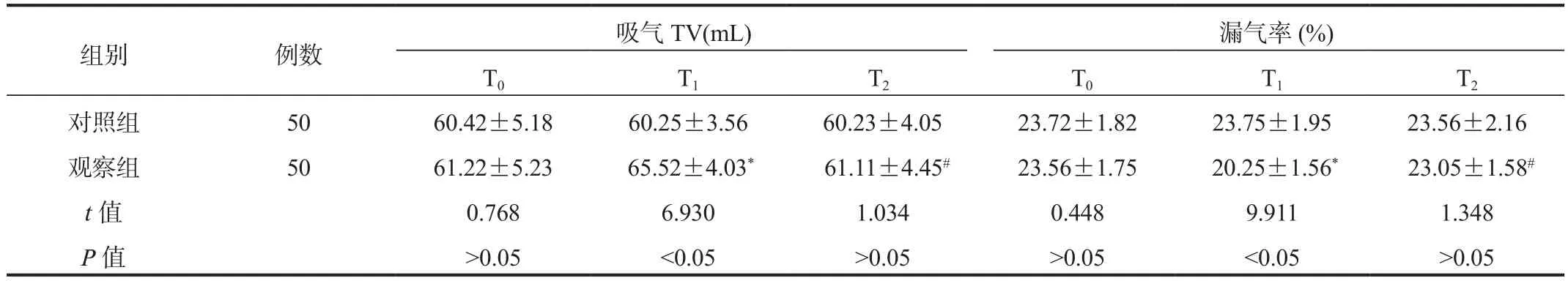
表2 两组患儿吸气TV与漏气率比较( ±s)
注:与T0时比,*P<0.05;与T1时比,#P<0.05。TV:潮气量。
组别 例数 吸气TV(mL) 漏气率(%)T0 T1 T2 T0 T1 T2对照组 50 60.42±5.18 60.25±3.56 60.23±4.05 23.72±1.82 23.75±1.95 23.56±2.16观察组 50 61.22±5.23 65.52±4.03* 61.11±4.45# 23.56±1.75 20.25±1.56* 23.05±1.58#t值 0.768 6.930 1.034 0.448 9.911 1.348 P值 >0.05 <0.05 >0.05 >0.05 <0.05 >0.05
2.3 血气指标与T0相比,T1、T2时两组患儿PaCO2水平呈先升高后降低,A-aDO2水平均呈逐渐升高趋势,差异均有统计学意义(均P<0.05);两组患儿不同时间点PaO2、PaCO2、A-aDO2水平比较,差异均无统计学意义(均P>0.05),见表3。
表3 两组患者血气指标比较( ±s , mmHg)

表3 两组患者血气指标比较( ±s , mmHg)
注:与T0时比,*P<0.05。PaO2:动脉血氧分压;PaCO2:动脉血二氧化碳分压;A-aDO2:肺泡 - 动脉氧分压差。1 mmHg=0.133 kPa。
PaCO2 T0 T1 T2 T0 T1 T2对照组 50 91.11±6.81 90.45±6.46 91.26±7.45 40.28±4.06 45.12±4.87* 44.74±4.41*观察组 50 92.42±6.62 91.19±6.62 92.65±6.33 40.22±4.13 44.58±4.62* 44.22±4.28*t值 0.975 0.566 1.005 0.073 0.569 0.598 P值 >0.05 >0.05 >0.05 >0.05 >0.05 >0.05组别 例数 PaO2组别 例数A-aDO2 T0 T1 T2对照组 50 74.88±12.08 85.54±13.75* 86.61±13.36*观察组 50 74.45±12.26 81.45±13.39* 82.26±13.52*t值 0.177 1.507 1.618 P值 >0.05 >0.05 >0.05
2.4 不良反应观察组患儿不良反应总发生率显著低于对照组,差异有统计学意义(P<0.05),见表4。
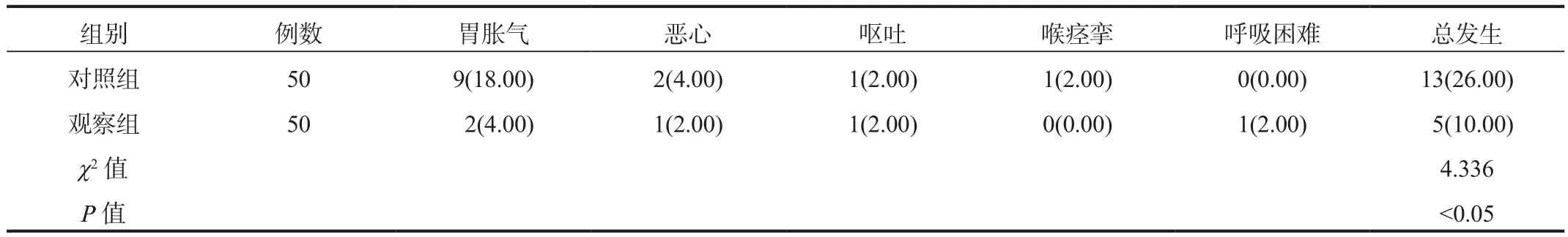
表4 两组患儿不良反应率比较[ 例(%)]
3 讨论
婴幼儿具有脏器功能发育不完全、免疫功能低、耐受力低等特征,手术风险和麻醉风险较高。喉罩是一种置入方便,操作简单,减少了显露声门对咽喉的损伤及插入气管导管对气管的刺激,是一种介于气管导管与面罩之间的上呼吸道通气装置,在婴幼儿手术中应用较为广泛[6]。由于婴幼儿的解剖生理特点及其免疫防御功能尚未发育完善等多种因素,气体流量、潮气量、气道压力等变化均引起患儿生理上的改变,因此在婴幼儿使用喉罩麻醉时,选择合适的通气模式与喉罩具有重要的意义。
采用容量通气模式时,呼吸机通过产生正压,升高气道压力,将预设容量的气体以恒速气流送入肺内;呼气时肺内气体靠胸肺弹性回缩,排出体外,气道压力回复至零,但气道压力变化大,易产生压伤,对心血管系统影响大[7-8]。压力通气模式下,患儿吸气时肺泡轻度膨胀,吸气末时吸气气流持续维持,促使气体均匀充满整个肺泡,减少胸廓顺应性变化,预防肺不张,降低肺内的分流,利于肺通气的调节[9-11];同时随着手术时间的延长,呼吸分泌物增加,肺顺应性下降,增加气道阻力,而压力通气模式可相对减少进行机械通气时的肺通气阻力,保证安全性[12-13]。本研究中,T1、T2时,观察组患儿Ppeak、Pmean水平均显著低于对照组,不良反应总发生率显著低于对照组,提示相比于容量通气模式,压力通气模式应用在婴幼儿喉罩麻醉中,可有效改善患儿气道压力,且安全性较高。
在喉罩通气时,为了保留自主呼吸会导致功能潮气量降低,进而发生高碳酸血症和缺氧情况,而容量通气模式能够保证每分钟通气量和潮气量,但会因气道压力较大的变化,产生气压损伤[14-16];而压力通气模式主要通过呼吸机预设气道压力来管理通气,由气道压力、呼气末正压之差、吸气时间共同决定潮气量,并受呼吸系统顺应性和气道阻力的影响[17-18]。本研究中,观察组T1时吸气TV显著高于对照组,漏气率显著低于对照组,提示压力通气模式应用在婴幼儿喉罩麻醉时可保证有效肺通气,降低气道压力及喉罩漏气率。
机械通气的主要目标是维持血气指标正常,但其本身可加重正常的肺损伤和已损伤肺的损伤。本研究中,与T0相比,T1、T2时两组患儿PaCO2水平呈先升高后降低,A-aDO2水平均呈升高趋势;两组患儿PaO2、PaCO2、A-aDO2水平比较,差异均无统计学意义,提示将压力通气模式和容量通气模式应用在婴幼儿喉罩麻醉中,均会对患儿的血气指标造成影响。分析其原因可能为,由于麻醉阶段会导致气腹膈肌升高,肺底受压,肺底小气道受压闭塞,存在动静脉分流和通气改变,导致血气指标的改变,而压力通气模式和容量通气模式均可通过减少肺内动静脉分流,改善氧合,进而在气道压力条件下,减轻对循环系统的影响[19-20]。
综上,压力通气模式和容量通气模式应用在婴幼儿喉罩麻醉时,均可维持良好的气道压力,而压力通气模式可进一步保证有效肺通气,降低气道压力及喉罩漏气率,且安全性较高,值得推广应用。

