快充式经鼻湿化高流量通气在肥胖患者无痛胃镜检查中的应用效果
程晓辉,赵峰,王娴,徐婷婷
(菏泽市立医院麻醉科,山东菏泽 274031)
无痛胃镜相对于普通胃镜,检查前需要实施麻醉,既能够缓解患者检查中的痛苦,又能减轻患者清醒后所承受的不适感,缩短检查时间[1]。随着无痛胃镜在临床中的推广和应用,多数学者[2]发现并报道,肥胖患者因头颈部堆积大量脂肪,且合并口咽部软组织增生等气道解剖结构变化,胸壁顺应性差,肺功能残气量较低,在行无痛胃镜检查时,使用静脉麻醉药物诱导极易出现低氧血症,造成患者气促、发绀和呼吸困难等,增加了麻醉医生的操作难度。因此,应针对肥胖患者的特殊生理结构,积极寻求有效的通气策略,保证在无痛胃镜检查中患者能获取足够的氧供,使检查顺利完成[3]。肥胖患者使用传统的鼻导管纯吸氧时,因肺通气不足导致氧饱和度降低,无法为患者提供充足的吸气压力,且可能出现较多不良反应,影响患者耐受性[4]。快充式经鼻湿化高流量通气能够持续经鼻加温湿化,维持高流量,从而为患者提供充足的氧供。近年来,其在窒息氧合技术和全身麻醉诱导中得到了推广使用,但是否会增加胃进气和误吸等发生率,临床中尚未明确[5]。本研究比较了鼻导管纯吸氧和快充式经鼻湿化高流量通气在肥胖患者胃镜检查中的应用效果,以期为今后临床无痛胃镜检查提供参考依据。现报道如下:
1 资料与方法
1.1 一般资料
选取2019年1月-2021年1月该院行无痛胃镜检查的118 例患者作为研究对象,所有患者体重指数(body mass index,BMI)≥28 kg/m2,采用随机数表法分为两组,各59 例。本研究已经我院伦理委员会批准通过(批号:20181201)。纳入标准:①符合无痛胃镜检查指征者;②年龄≥18 周岁且BMI ≥28 kg/m2者; ③美国麻醉医师协会(American Society Association,ASA)分级为Ⅰ级至Ⅲ级者;④无鼻插管禁忌者;⑤检查前意识清晰者;⑥自愿参加本研究并签署知情同意书者。排除标准:①存在上呼吸道感染或麻醉禁忌者;②存在胃排空障碍、上消化道梗阻、凝血功能障碍或恶性肿瘤者;③合并心血管疾病或重要脏器功能障碍者;④存在重度睡眠呼吸暂停综合征或困难气管插管麻醉史者;⑤有丙泊酚过敏史或药物滥用史者;⑥长期服用抗抑郁或镇痛药物者;⑦肺功能障碍者;⑧妊娠期、哺乳期或计划妊娠者;⑨认知功能障碍或严重精神疾病者。两组患者一般资料比较,差异无统计学意义(P>0.05),具有可比性。见表1。
1.2 方法
所有患者术前均禁食8 h,禁饮2 h,并于术前30 min 内服用50 mL 黏膜清洁剂,做好相关检查准备。患者入室后平卧静息5 min,对呼吸频率(respiratory rate,RR)、心电图、经皮动脉血氧饱和度(percutaneous arterial oxygen saturation,SpO2)和平均动脉压(mean arterial pressure,MAP)等指标进行常规监护,并建立静脉血管通路。
1.2.1 观察组给予快充式经鼻湿化高流量通气。使用OptiFlowTM快充式经鼻湿化高流量通气装置(新西兰Fisher & Payke 公司)吸入纯氧,流量为30 L/min,3 min 后去氮给氧,并静脉注射1.5~2.5 mg/kg丙泊酚,输注速度为40 mg/10 s。
1.2.2 对照组给予鼻导管纯吸氧。患者取左侧卧位,经鼻导管吸入纯氧,流量为8 L/min,静脉注射1.5~2.5 mg/kg 丙泊酚,输注速度为40 mg/10 s。两组患者均给药至无睫毛反射,呼喊无应答,且脑电双频指数(bispectral index,BIS)为46~55止。
1.3 观察指标
1.3.1 血流动力学指标使用多功能监护仪对麻醉前(T0)、麻醉5 min(T1)、苏醒5 min(T2)时点的MAP、HR、SpO2和RR水平进行检测。
1.3.2 无痛胃镜检查观察麻醉诱导时间、苏醒时间、定向力恢复时间、检查时间和丙泊酚用量。
1.3.3 缺氧相关不良事件及干预情况亚临床呼吸抑制:呼吸节律不规律,变浅、变慢,甚至呼吸停止,SpO2≥90%且<93%;缺氧:因组织的氧气供应不足或用氧障碍,导致组织代谢、功能和形态结构发生异常变化的病理过程,SpO2≥89%且<90%;严重缺氧:直接抑制呼吸中枢,使呼吸减弱,或出现潮式呼吸,甚至呼吸停止,SpO2<80%;开放通气:开放气道通气;面罩通气;气管内插管机械通气。
1.3.4 不良反应包括:支气管痉挛、胃进气、呕吐、肢体移动、反流和吸入、呛咳、躁动和恶心。
1.3.5 患者满意度使用本院自制的满意度调查问卷评估,问卷的信度为0.893,效度为0.913,内容包括:预约等级、护士介绍操作流程、医护人员操作技术、麻醉镇痛、不良反应、医护人员态度和注意事项等,满分为100 分,分数≥90 分为非常满意,≥80 分为满意,≥60 分为一般,<60 分为不满意。满意度=非常满意率+满意率。
1.4 统计学方法
选用SPSS 23.0 软件进行分析。计量资料均通过正态性检验,以均数±标准差(±s)表示,组间比较行成组t检验或校正t'检验(统计量为t值)。重复观测资料行重复测量方差分析(统计量为F值),两两组间比较行LSD-t检验(统计量为LSD-t值),两两时间比较行差值t检验(统计量为t值);计数资料以例(%)表示,两组间比较行χ2检验或校正χ2检验(统计量为χ2值)或Fisher 确切概率法(无统计量),等级资料比较行秩和检验(统计量为Uc值)。检验水准α=0.05,均为双侧检验。重复测量分析的多次比较按Bonferroni 校正法进行检验水准调整,α'=0.05/n,n为多次比较的次数。P<0.05 为差异有统计学意义。
2 结果
2.1 两组患者不同时点血流动力学指标比较
T0时点两组患者MAP、HR、SpO2和RR比较,差异均无统计学意义(P>0.05),T1和T2时点观察组MAP和SpO2高于对照组,HR低于对照组,T1时点观察组RR 高于对照组,差异均有统计学意义(P<0.05)。见表2。
表2 两组患者不同时点血流动力学指标比较 (±s)Table 2 Comparison of hemodynamic index at different time points between the two groups (±s)
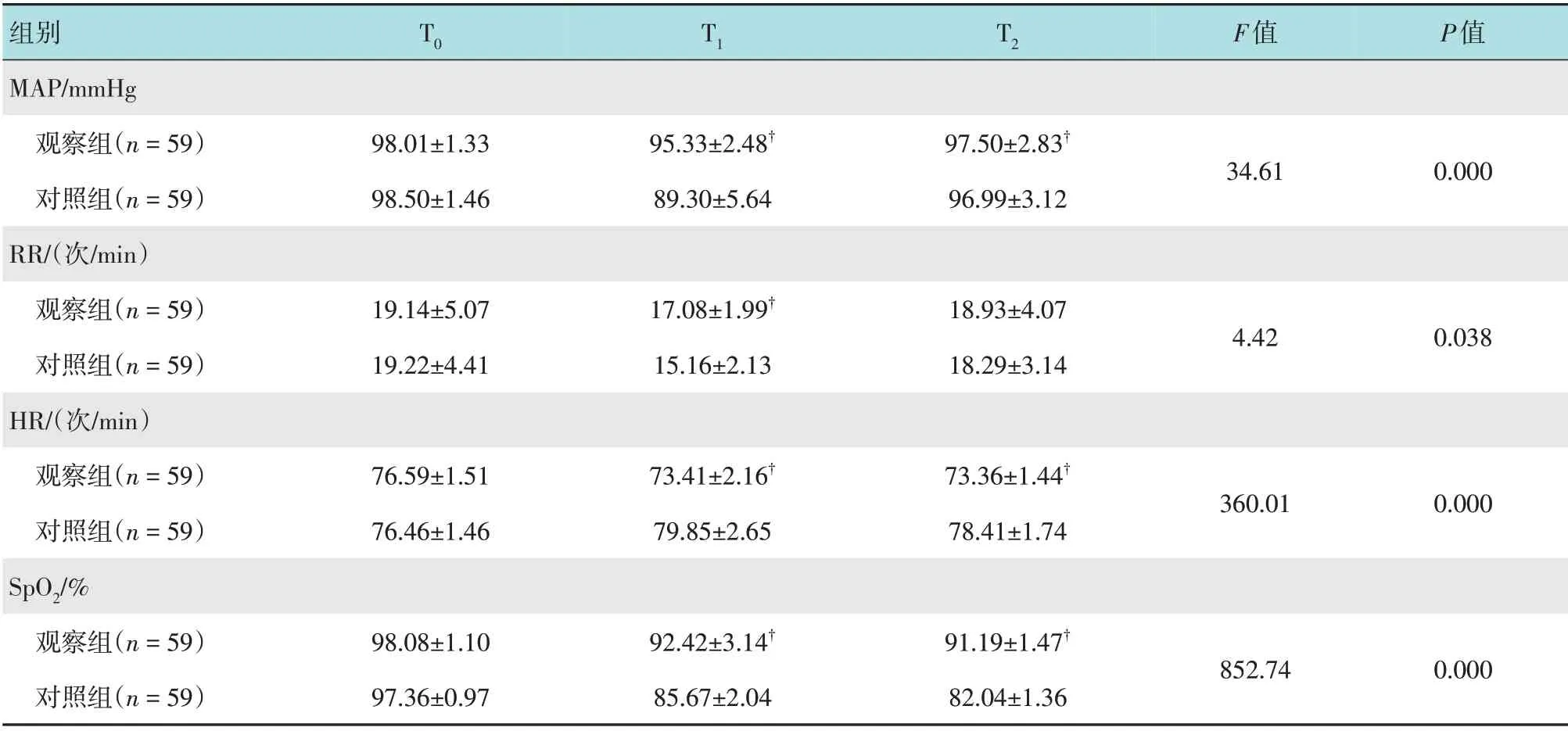
表2 两组患者不同时点血流动力学指标比较 (±s)Table 2 Comparison of hemodynamic index at different time points between the two groups (±s)
注:†为与对照组比较,差异有统计学意义(P <0.05)
组别MAP/mmHg观察组(n=59)对照组(n=59)RR/(次/min)观察组(n=59)对照组(n=59)HR/(次/min)观察组(n=59)对照组(n=59)SpO2/%观察组(n=59)对照组(n=59)T0 T1 T2 F值P值98.01±1.33 98.50±1.46 95.33±2.48†89.30±5.64 97.50±2.83†96.99±3.12 34.61 0.000 19.14±5.07 19.22±4.41 17.08±1.99†15.16±2.13 18.93±4.07 18.29±3.14 4.42 0.038 76.59±1.51 76.46±1.46 73.41±2.16†79.85±2.65 73.36±1.44†78.41±1.74 360.01 0.000 98.08±1.10 97.36±0.97 92.42±3.14†85.67±2.04 91.19±1.47†82.04±1.36 852.74 0.000
2.2 两组患者无痛胃镜检查情况比较
观察组检查时间短于对照组,差异有统计学意义(P<0.05)。两组患者麻醉诱导时间、苏醒时间、定向力恢复时间和丙泊酚用量比较,差异均无统计学意义(P>0.05)。见表3。
表3 两组患者无痛胃镜检查情况比较 (±s)Table 3 Comparison of painless gastroscopy examination results between the two groups (±s)

表3 两组患者无痛胃镜检查情况比较 (±s)Table 3 Comparison of painless gastroscopy examination results between the two groups (±s)
组别观察组(n=59)对照组(n=59)t值P值麻醉诱导时间/min 1.98±0.46 2.09±0.48 1.27 0.206苏醒时间/min 4.24±0.89 4.12±1.03 0.67 0.500定向力恢复时间/min 7.66±0.86 7.79±0.91 0.79 0.427检查时间/min 8.96±2.39 12.16±3.06 6.33 0.000丙泊酚用量/mg 165.45±15.46 162.15±17.63 1.08 0.282
2.3 两组患者缺氧相关情况比较
观察组亚临床呼吸抑制和缺氧的发生率低于对照组,开放通气、面罩通气和气管内插管机械通气使用率低于对照组,差异均有统计学意义(P<0.05)。见表4。
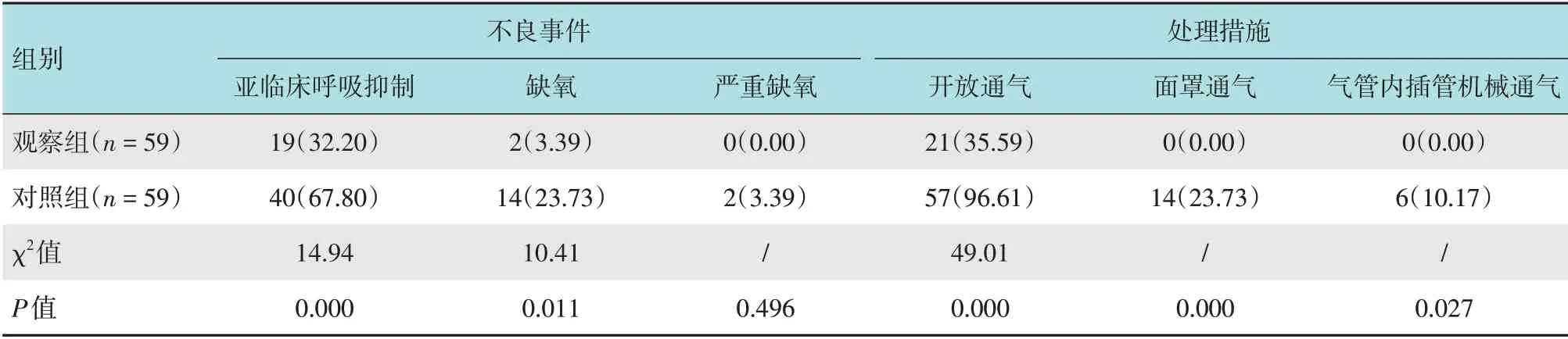
表4 两组患者缺氧相关情况比较 例(%)Table 4 Comparison of hypoxia-related situation between the two groups n(%)
2.4 两组患者不良反应发生率比较
观察组不良反应总发生率低于对照组,差异有统计学意义(P<0.05)。见表5。

表5 两组患者不良反应发生率比较 例(%)Table 5 Comparison of adverse effects rate between the two groups n(%)
2.5 两组患者无痛胃镜检查满意度比较
观察组和对照组对无痛胃镜检查的满意度分别为79.66%和57.63%,观察组的满意率高于对照组,差异有统计学意义(P<0.05)。见表6。
3 讨论
胃镜检查能深入胃部,观察食道、胃和十二指肠的病变,已经成为临床中排查消化道肿瘤的主要方式[6]。但其属于侵入性操作,患者需承受一定的恐惧和痛苦。随着人们对医疗安全性和舒适性需求的增加,无痛胃镜成为临床检查的主要方式[7]。但多数学者[8-9]不建议肥胖患者行无痛胃镜检查,原因为:肥胖患者的气道和肺部生理结构特殊,肺腹壁肥厚,胸壁顺应性较差,肺活量、氧储备量和功能残气量均减少,耗氧量增加,缺氧耐受力下降,同时肥胖患者口咽腔部位因堆积大量脂肪而狭小,腭垂和舌体肥大,在进行无痛检查时,头部后仰会限制气道功能,麻醉也会造成气道软组织塌陷而引起堵塞,检查中极易出现缺氧等不良事件,增大检查难度,影响检查效果[10-11]。
本研究中,采用临床常用的静脉麻醉药物丙泊酚,循环和呼吸抑制效果明显,可提升SpO2水平,麻醉效果佳,但使用后极易出现咳嗽反射消失、舌后坠、痰液阻塞呼吸道等症状,进而造成缺氧窒息,增加无痛胃镜检查的危险性[12]。在为肥胖患者开展无痛胃镜检查时,采取托下颌角的方式,增大鼻导管给氧量,可以提升SpO2[13]。右美托咪定喷鼻联合丙泊酚静脉注射也能提升SpO2,降低不良反应发生率[14]。因此,积极寻求有效且安全的通气方案,对于提高肥胖患者无痛胃镜检查的效果和安全性有重要意义。
虽然麻醉药物可减弱肌张力,但在无痛胃镜检查中,通气时咽部压力会受到氧流量、口腔闭合状态、鼻塞导管大小等因素的共同影响。因此,本研究中观察组通气时由闭口接入持续高流量气体,能减少对肌张力的影响,降低胃进气发生率。本研究显示,T1和T2时点观察组MAP和SpO2高于对照组,HR低于对照组,T1时点观察组RR 高于对照组。由于快充式经鼻湿化高流量通气较传统的鼻导管吸氧能够增强患者的缺氧耐受力,即使不行气管插管,也能够维持氧合,保持最佳呼气末正压通气,促进肺泡开放,帮助进行呼气末肺泡复张和气血交换,进而促使机体血流动力学稳定[15-16]。PÉREZ-TERÁN 等[17]发现,借助高流速纯氧气体,能够冲刷残留二氧化碳,提高患者吸入气体的氧浓度。因肥胖患者特殊的气道条件,无痛胃镜检查中静脉麻醉极易造成软腭贴合和舌后坠,导致气道梗阻[18]。
本研究中,观察组检查时间短于对照组,亚临床呼吸抑制和缺氧的发生率低于对照组,开放通气、面罩通气和气管内插管机械通气的使用率也低于对照组。高流量通气能够通过气体压力改善气道梗阻,维持氧合状态,降低肥胖患者无痛胃镜检查的难度,缓解临床医师操作时紧张焦虑的情绪,提高操作准确性,从而使得观察组胃镜检查中肢体移动、反流和吸入、呛咳、躁动和恶心等不良反应总发生率明显低于对照组。有研究[19-20]发现,高流量通气装置能够对氧气进行加温和湿化,缓解患者口咽部的干燥感,提高检查舒适度,增加患者对检查的满意度,与本文患者治疗中无明显不良反应和满意度较高的结果一致。
综上所述,快充式经鼻湿化高流量通气应用于肥胖患者无痛胃镜检查中,能够稳定患者的血流动力学,缩短检查时间,提高检查成功率,减少缺氧相关不良事件,降低检查中不良反应发生率,提高患者对检查的满意度。

