老年住院患者睡眠呼吸紊乱相关非杓型高血压危险因素分析
裔传华,王亚林,黄轶民,陈鹏燕,朱慕云
(扬州大学临床医学院,江苏 扬州 225001)
高血压是最常见的慢性病之一,在≥60岁的老龄人群中,高血压的患病率接近80%,且夜间血压水平与心脑血管疾病的发病及死亡风险关系密切。近年来有研究发现约41%~53%的高血压人群有夜间高血压[1],多为难治性且与睡眠呼吸障碍有关,是引发心脑血管意外的重要原因。目前,多项临床、流行病学和基础研究已经证实睡眠呼吸紊乱可以导致和(或)加重夜间高血压,改变昼夜血压节律。因此有效控制老年高血压患者夜间的血压水平具有重要意义。
本研究通过探讨老年睡眠呼吸紊乱患者发生非杓型高血压的危险因素,减少患者心脑血管意外的发生风险。
1 对象与方法
1.1 研究对象
选择2019年7月至2020年12月扬州大学临床医学院老年医学科收治的124例老年睡眠呼吸紊乱相关的高血压住院患者为研究对象。其中,非杓型高血压63例(非杓型高血压组),杓型高血压61例(杓型高血压组);男性80例,女性44例;年龄(71.27±5.64)岁;体质量指数(body mass index,BMI)(27.28±3.73)kg/m2。
纳入标准:(1)睡眠呼吸紊乱(sleep disordered breathing,SDB)采用美国睡眠医学会(American Academy of Sleep Medicine,AASM)出版的睡眠疾病国际分类第3版(international classification of sleep disorders, 3rd Edition, ICSD-3),定义为“以睡眠期呼吸异常为主要特征,伴或不伴清醒期呼吸异常”的标准;(2)老年人参考国际通用标准,发展中国家年龄≥60岁;(3)高血压诊断符合《中国高血压防治指南(2018年修订版)》标准:未服用任何降压药物情况下,非同日3次诊室肱动脉血压测量均为收缩压(systolic blood pressure,SBP)≥140 mmHg(1 mmHg=0.133 kPa)和(或)舒张压(diastolic blood pressure,DBP)>90 mmHg;如果既往有高血压病史,目前正在使用降压药物治疗,尽管血压低于140/90 mmHg,也诊断为高血压。排除标准:(1)合并有严重的器官功能障碍、血液系统疾病、未经控制的心脑血管疾病及重症感染等相关疾病;(2)依从性差,不能理解,不能配合者。
1.2 方法
1.2.1 24 h动态血压监测 在患者上臂缚上动态血压监测仪[Oscar 2,顺泰医疗器材(深圳)有限公司],白天监测时间6∶00~22∶00,1次/30 min,夜间22∶00~6∶00,1次/h。记录24h平均收缩压(24-hour mean systolic blood pressure,24h MSBP)及24h平均舒张压(24-hour mean diastolic blood pressure,24h MDBP)、日间平均收缩压(daytime mean systolic blood pressure,dMSBP)及日间平均舒张压(daytime mean diastolic blood pressure,dMDBP)、夜间平均收缩压(nocturnal mean systolic blood pressure,nMSBP)及夜间平均舒张压(nocturnal mean diastolic blood pressure,nMDBP)、24h平均脉压差(24-hour mean pulse pressure difference,24h MPP)。
1.2.2 睡眠呼吸监测 选用睡眠呼吸初筛仪器(RS01,天津橙意家人科技有限公司)进行夜间≥7 h监测。以呼吸紊乱指数(apnea hypopnea index,AHI)、最低血氧饱和度(lowest oxygen saturation,LSa02)、平均血氧饱和度(mean oxygen saturation,MSa02)、血氧饱和度(oxygen saturation,Sa02)<90%时间、氧减指数(oxygen desaturation index,ODI)作为观察指标。脉氧下降率:在呼吸暂停事件发生后,以脉氧下降的幅度计为ΔSpO2,此时间点脉氧饱和度下降的起点至其最低点的时间计为Δt,用ΔSpO2/Δ(t%/s)来表示单位时间内血氧饱和度的下降速率。AHI=(呼吸暂停次数+低通气次数)/h。按AHI的值将其分为3个亚组:轻度,5≤AHI<15;中度,15≤AHI<30;重度,AHI≥30。对中重度SDB相关高血压患者进行分析。
1.2.3 颈动脉彩超检测 选用彩色多普勒超声诊断仪(PHILIP SONOS 5500,美国通用公司),7.5 MHz探头。嘱受检者取仰卧体位,调整探头,选择纵视图,清晰显示颈总动脉远段、颈动脉分叉处、颈内动脉起始段前壁和后壁。颈动脉内膜中层厚度(carotid intima-media thickness,CIMT)取颈总动脉远段、颈动脉分叉处、颈内动脉起始段3处6个心动周期IMT的平均值,分别作为左侧CIMT值(left carotid intima-media thickness,LCIMT)、右侧CIMT值(right carotid intima-media thickness,RCIMT),取两侧较大值作为最终CIMT值。颈动脉壁增厚的标准:CIMT≥0.9 mm。
1.3 统计学处理
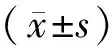
2 结 果
2.1 2组患者一般资料比较
2组患者年龄、性别、病程等比较,差异均无统计学意义(P>0.05)。非杓型高血压组颈围、BMI均大于非杓型组,差异有统计学意义(P<0.05;表1)。
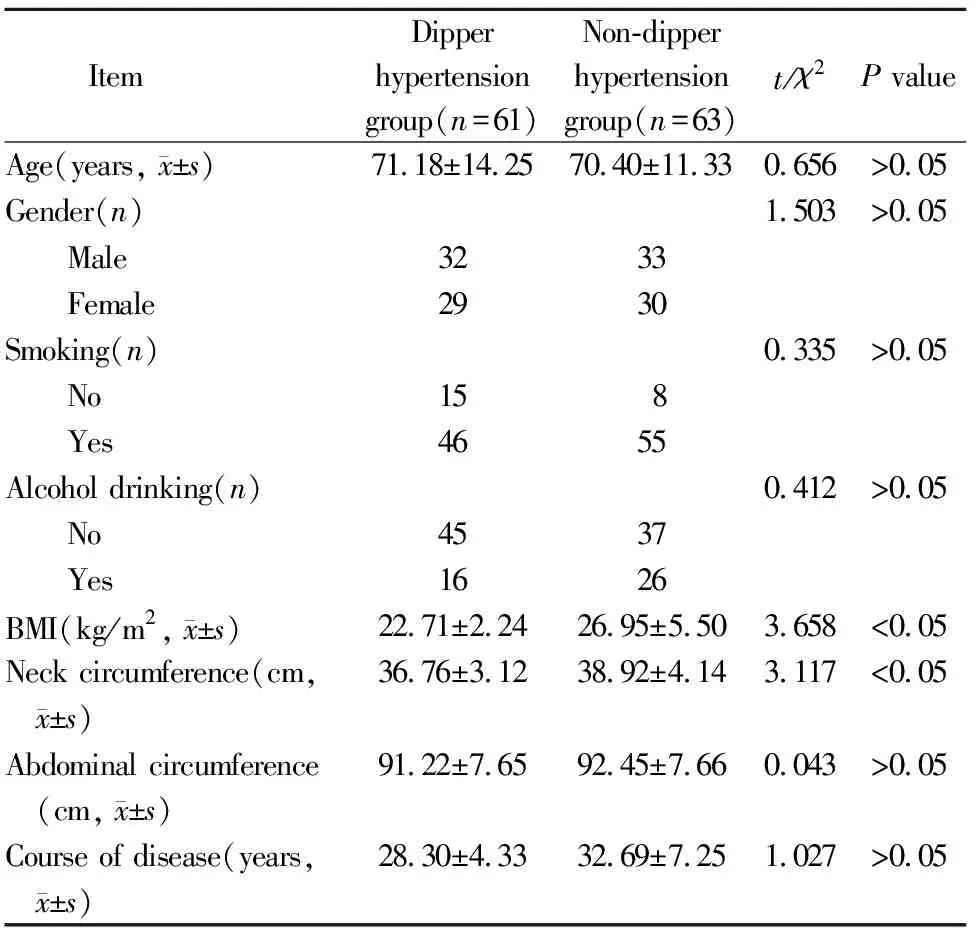
表1 2组患者一般资料比较
2.2 2组患者24h动态血压比较
非杓型组患者24h MSBP、nMSBP、24h MPP高于杓型组,差异有统计学意义(P<0.05)。2组患者24h MDBP、dMSBP、dMDBP、nMDBP比较,差异无统计学意义(P>0.05;表2)。
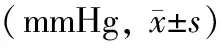
表2 2组患者24 h动态血压比较
2.3 2组患者睡眠呼吸监测结果比较
非杓型组ODI、AHI、脉氧下降率均显著高于杓型血压组;LSa02水平显著低于杓型组,差异均有统计学意义(P<0.05;表3)。非杓型高血压组的低氧较杓型血压组更为严重。
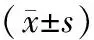
表3 2组患者睡眠呼吸监测结果比较
2.4 2组患者颈动脉内膜中层厚度比较
非杓型高血压组颈动脉内膜中层厚度大于杓型组,差异有统计学意义(P<0.05;表4)。
表4 2组患者颈动脉内膜中层厚度比较
2.5 多元线性回归分析
以患者分组为因变量,定义非杓型高血压=0,杓型高血压=1,采用逐步法,结合单因素分析中的P值,>0.1的剔除,<0.05的纳入最终回归方程(ODI、脉氧下降率及CIMT作为自变量进行多因素logistic回归分析)。先以ODI和CIMT 为自变量,建立二分类logistic回归模型;然后以ODI和脉氧下降率建立预测模型;再以ODI、CIMT及脉氧下降率建立联合模型,分别绘制ROC曲线并计算曲线下面积,然后进行多个曲线比较,结果显示,联合预测模型较单个自变量的曲线下面积大,联合预测的回归模型有统计学意义(χ2=38.032,P<0.01)。该模型能够正确分类80.3%的研究对象,模型的灵敏度为82.2%,特异度为75.8%,阳性预测值为84.2%,阴性预测值为75.8%。纳入的自变量中,ODI(OR=1.423,95%CI1.230~2.566,P<0.001)、CIMT(OR=1.965,95%CI1.031~2.752,P<0.001)、脉氧下降率(OR=1.676,95%CI1.007~2.889,P<0.001)差异有统计学意义,即ODI、CIMT、脉氧下降率是老年睡眠呼吸紊乱患者发生非杓型高血压的重要危险因素(表5)。
3 讨 论
SDB是以睡眠期间呼吸异常为主要临床特征的一组疾病,是一种常见的睡眠障碍,在老年人群中普遍存在[2]。最新研究显示SDB在≥ 60岁老龄人群中,患病率高达84%,男性高达90%[3]。
SDB加重了老年高血压患者本身就已存在的血压昼夜节律异常,无论是间歇性缺氧,还是周期性觉醒,都改变了正常血压杓型下降模式,两者的叠加效应,增加了心脑血管事件发生的危险性。老年人群多伴有生理性机能减退及多种慢性病共病状态,衰弱状态明显,敏感性减弱,更容易发生上气道塌陷,气道阻力明显高于正常人群,使睡眠呼吸紊乱事件的持续时间更长,并可能在SDB早期就出现血氧饱和度、昼夜血压节律及颈动脉内膜厚度的改变[4]。同时长期夜间反复缺氧及二氧化碳潴留增加了患者心、脑血管意外的发生及靶器官的损害,成为造成老年患者心血管死亡的主要危险因素[5]。
高血压是以体循环动脉血压增高为主要特征,伴有心、脑、肾等器官的功能性或器质性损害的临床综合征[6]。SDB相关的高血压有如下特点:夜间及晨起血压升高;血压节律紊乱,夜间血压下降模式消失,呈现非杓型或反杓型[7]节律,发生心、脑、肾靶器官损害的风险更大[8];单纯药物治疗降压效果较差,常表现为难治性高血压;随着睡眠的改善,血压控制的达标率改善[9]。
非杓型高血压组颈动脉内膜中层厚度比杓型组厚,且同组患者中,左侧颈动脉内膜中层厚度比右侧厚。这可能是右侧颈总动脉与右锁骨下动脉共同由头臂干分流出,而左侧颈动脉直接开口于主动脉弓、没有分流的解剖结构所致。目前临床上关于左、右两侧颈动脉内膜厚度的差异性国内外研究尚少,提示在颈动脉内膜中层厚度监测时,应重点加强对患者左侧颈动脉内膜中层厚度的监测,以便尽早发现颈动脉内膜中层增厚情况,及时予以处理,避免发展为粥样硬化斑块。
血压节律的改变与睡眠息息相关[10],多项临床研究已经证实,任何睡眠质量或数量的恶化都可能与夜间血压升高有关,可以导致和加重夜间高血压[11]。夜间睡眠呼吸暂停及缺氧导致交感神经长时间处于兴奋状态,导致血压升高。同时SDB相关的氧化应激和系统性炎症促进颈动脉内膜中层厚度增加,更加重了心脑血管意外的发生及靶器官的损害,并已成为老年人群难治性高血压及相关死亡因素的重要原因[12]。
本研究通过对老年睡眠呼吸紊乱相关非杓型高血压的临床特点及风险因素分析,有5点发现:(1)合并睡眠呼吸紊乱的老年高血压患者,血压更易发生非杓型改变,非杓型及反杓型血压占比明显增高;(2)非杓型高血压组老年患者,发生呼吸暂停和低通气的比例更高,夜间氧分压更低、脉氧下降率更高;(3)非杓型高血压组颈动脉内膜中层厚度比杓型组厚,且同组患者中,左侧颈动脉内膜中层厚度比右侧厚;(4)随着夜间血压的升高,氧分压降低,脉氧下降率升高、颈动脉内膜增厚,非杓型高血压发生的风险升高,是非杓型高血压的重要危险因素。(5)监测颈动脉内膜厚度(尤其是左侧颈动脉内膜厚度)、夜间睡眠呼吸暂停指数及血氧饱和度可作为预测老年非杓型高血压的重要指标。
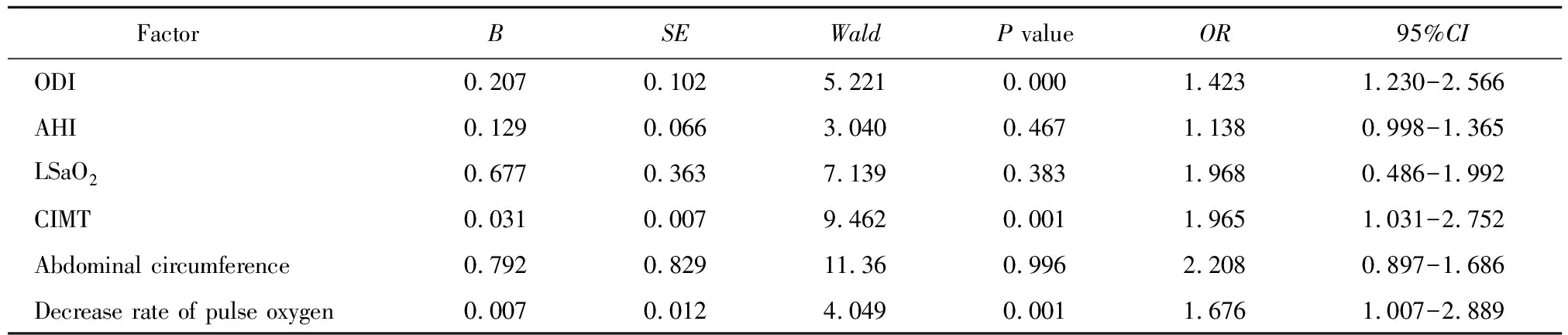
表5 老年睡眠紊乱相关非杓型高血压危险因素分析
综上所述,非杓型高血压是老年睡眠呼吸紊乱患者的常见并发症,也是老年人群发生心、脑血管等靶器官损害及死亡的重要危险因素[5]。针对老年高血压患者的夜间睡眠呼吸筛查及颈动脉内膜厚度的监测(尤其是左侧颈动脉内膜厚度),可早期发现夜间睡眠呼吸紊乱相关的非杓型及难治性高血压,并及时给予有效的干预措施,对减少心脑血管事件、提高老年人生活质量具有重要的临床意义。

