妊娠期低血压的临床特征及围产儿结局
郭蓝蓝,刘慧姝,张学真,狄小丹,潘秀玉,陈运山,邓雯锋
(广州市妇女儿童医疗中心,广东 广州 510180)
正常血压是维持全身各脏器组织有效灌注关键,血压过低,容易导致各大脏器细胞供血供氧不足。成人低血压在女性人群特别是年轻、瘦弱女性多见[1],而妊娠期低血压在临床上也有一定发生率,国外文献报道妊娠期低血压孕妇更容易发生头晕、疲劳,头痛、晕厥等症状[2],甚至有孕产妇低血压猝死个案[3]。早期研究认为低血压(尤其是舒张压<50 mmHg)可增加低出生体重儿和妊娠丢失的风险[4],然而调整混杂因素的影响后,舒张压<50 mmHg并不增加胎儿不良结局的风险[5]。2021年妊娠期血压管理中国专家共识初步将妊娠期低血压(除外病理状态)设为诊室血压<90/50 mmHg,但该共识并非妊娠低血压的统一定义[6]。鉴于目前对妊娠期低血压的阈值界定、围产儿结局尚无统一结论,故本文拟对妊娠期低血压的发生率、临床特点及围产儿结局进行分析和评估,从而指导临床,改善不良围产儿结局。
1 资料与方法
1.1 研究对象
回顾性选取2018年2月1日至28日在广州市妇女儿童医疗中心建档的早期妊娠单胎孕妇共1200例,排除诊断:严重妊娠合并症包括母体心脏病、凝血功能异常、肝脏及肾脏疾病等;妊娠并发症包括多胎妊娠、羊水过多、胎位异常、前置胎盘、血糖控制不佳妊娠期高血糖、死胎等并发症,排除244例,956例入组,追踪产检诊间血压及住院分娩期血压,将非同日产检诊间血压2次及以上收缩压<90 mmHg且舒张压<60 mmHg归入低血压组(n=160);将血压均正常归为正常血压组(收缩压90~139 mmHg,且舒张压60~89 mmHg,n=742);将平静状态下间隔4 h≥2次的收缩压≥140 mmHg或舒张压≥90 mmHg归入高血压组(n=54)。对不同孕期低血压的发生情况、临床症状及围产儿结局作出分析。三组孕妇的一般资料包括年龄、身高、孕产史无明显统计学差异,见表1。
1.2 研究方法
所有受试者在孕期行血压测定,诊间血压采用欧姆龙HBP-9020血压仪进行监测。具体方法:受试者在测量前2 h没有剧烈运动或者情绪波动,没有进食咖啡、茶、酒以及吸烟等,没有腹胀或尿意,采用坐位测量,安静5分钟,裸露上臂,测量时不说话,上臂伸进袖带,向前伸直,保持上臂与心脏同一水平线上,开始测量,如收缩压≥130 mmHg或<90 mmHg,舒张压≥80 mmHg或<60 mmHg,间隔5 min再次测量,取两次平均值作为当次血压数值。
1.3 临床观察指标
记录三组不同血压状况孕妇的异常血压家族史比率(包括高血压及低血压家族史)、问卷方式获取临床症状发生率(包括头晕、眼花、胸闷、心悸、气短、气促、晕厥等)、病例资料获取分娩孕周、分娩方式、产后出血量、新生儿出生体重、身长、Apgar’s评分。
1.4 统计学方法
采用SPSS26.0软件进行统计分析,符合正态分布计量资料用均数±标准差,非正态分布计量资料用中位数及四分位数表示。计量资料采用单因素方差分析,两两比较用S-N-K法,非正态分布资料采用多样本秩和检验,两两比较用Kruskal-Wallis H秩和检验。计数资料比较采用χ2检验。对新生儿出生体重进行单因素线性及多因素线性回归分析,P<0.05为差异有显著性。
2 结 果
2.1 不同血压状况组孕妇的一般临床资料分析
年龄、身高、孕前体重指数为正态分布,用均数+标准差表示,采用单因素方差分析方法;孕次、产次为非正态分布,用中位数及四分位数表示,采用非参数检验;异常血压史及临床症状发生率为计数资料,采用卡方检验。三组孕妇的年龄、身高、孕次、产次无统计学差异,异常血压组的异常血压家族史比正常血压组高(P<0.05),异常血压组临床症状发生率高于正常血压组(P<0.001),见表1。

表1 不同血压状况组的一般临床资料比较
2.2 不同妊娠时期低血压发生情况
采用卡方检验进行统计分析。孕期发生过低血压160例(孕期均低21例,单纯早孕低7例,单纯中孕低57例,单纯晚孕低31例,早孕中孕低血压13例,中孕晚孕低血压27例,早孕晚孕低血压4例)。血压正常742例(77.6%),高血压54例(5.6%)。不同妊娠时期低血压发生率对比有统计学差异,中期妊娠低血压发生率最高(P<0.001)。见表2。
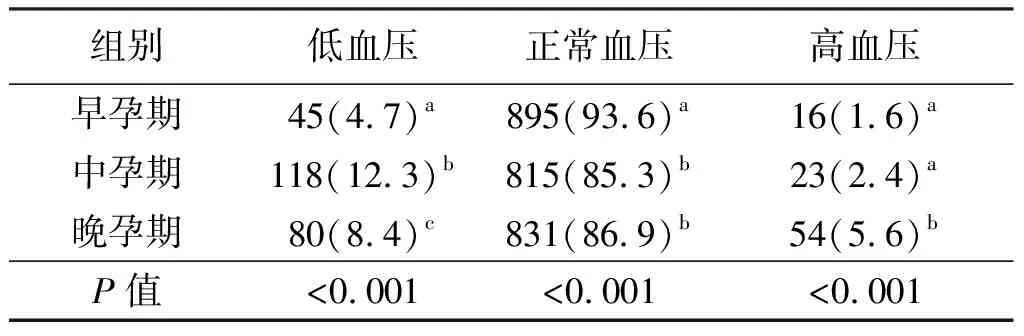
表2 不同妊娠时期低血压发生情况[n,(%)]
2.3 三组不同血压状态孕妇的妊娠及围产儿比较
剖宫产早产率、足月低体重儿发生率为计数资料,采用卡方检验进行统计分析。分娩孕周、身长、Apgar's评分、出生体重及出血量均为非正态分布数据,用中位数及四分位数表示,采用非参数检验。低血压组早产率、足月低体重儿发生率均高于正常血压组(P<0.05)。三组剖宫产率、出血量及新生儿Apgar’s评分对比无统计学差异(P>0.05),见表3。

表3 不同血压状况组妊娠及围产儿结局对比
2.4 单因素分析不同血压状态孕妇的新生儿出生体重
对新生儿出生体重进行单因素线性回归分析,结果发现新生儿出生体重与低血压及高血压相关(P<0.05),具体见表4,同时进行多因素线性回归分析,将高危因素、孕妇孕前体重指数、分娩孕周等混杂因进行校正后的P仍小于0.05,新生儿出生体重与低血压及高血压相关,见表5。
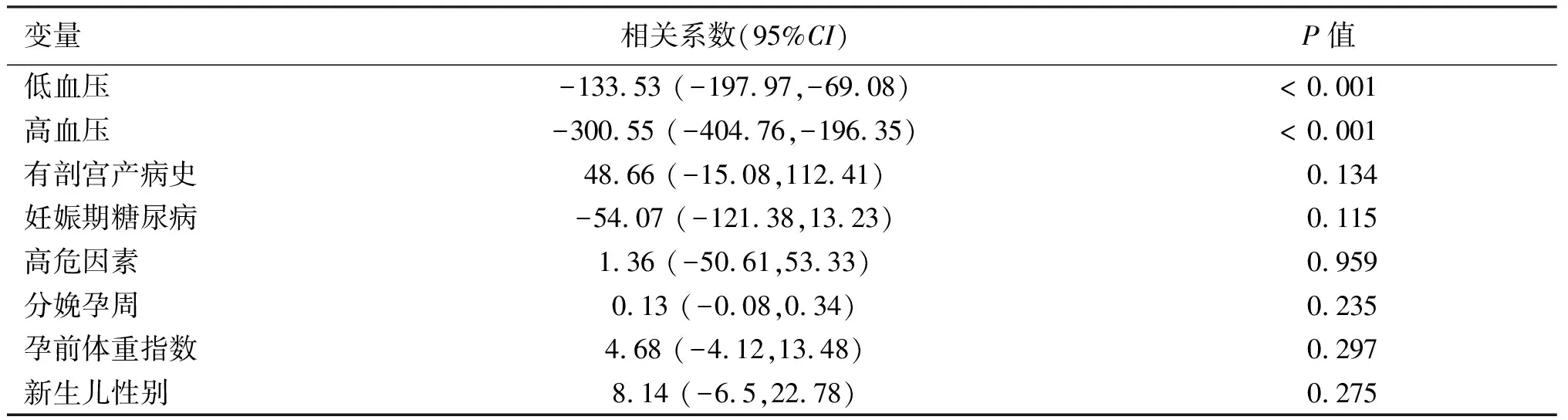
表4 胎儿出生体重单因素线性回归分析

表5 胎儿出生体重的多因素线性回归分析
CI为可信区间,校正因素为高危因素如:血糖控制良好的妊娠期高血糖、剖宫产病史等、孕妇孕前体重指数、分娩孕周。
3 讨 论
非孕期妇女低血压发生概率约4%[7],本研究首次提出低血压在妊娠期妇女全孕期的发生率为16.7%,中孕期低血压发病率最高(12.3%),早孕期发生率为4.7%。早孕期发生低血压原因可能与基因调控有关,本研究发现妊娠期低血压人群异常血压家族史比例较正常血压组高,有文献表明原发性低血压人群2号染色体上D2 s112~117之间可能存在造成低血压重要调控基因[1],后期可对妊娠低血压孕妇进行染色体检测以明确是否有异常基因片段。
Macdonald-WallisC指出妊娠20周为分界点,妊娠20周前,收缩压和舒张压轻微下降,20周后稍有升高趋势[8]。中孕期低血压发生率最高可能原因有:1、妊娠期子宫胎盘血管重塑,胎盘血管小动脉口径变大、流量增加,血管重塑从妊娠开始至妊娠28周,此后趋于平稳[9],孕中期子宫胎盘灌注供血占心输出量的百分位数明显增加[10]。子宫胎盘循环形成,血流重分布,心脏回心血量减少。2、妊娠期激素和NO的升高,血管扩张[11]。两者共同作用下导致孕中期平均动脉压下降[11]。
本研究发现孕晚期低血压发生率8.4%。妊娠20周后,胎儿的快速生长发育对胎盘血流灌注量的需求明显增加,而此时单纯依靠子宫动脉管腔增大来增加胎盘血流量已不足以维持胎儿的发育需求,因此,母体血压孕晚期开始生理性升高来满足胎儿发育需求[12],且孕晚期血浆肾素活性、肾素底物(血管紧张素原)和血管紧张素水平比非孕期水平增加至少4~5倍[13],血容量增加。故孕晚期低血压发生率较孕中期低。
病理性低血压是指除动脉血压低于正常外,常伴各脏器循环灌注不足如头晕、眼花、胸闷等不适。本研究发现近1/3妊娠期低血压孕妇常伴随头晕、眼花、胸闷气短、心悸等临床症状。结论与国外研究结果一致[2],症状出现原因可能是血压偏低超过一定阈值,造成心脑肺等重要器官灌注相对不足。
Peek等[14]指出妊娠期低血压孕妇的舒张压与早产、低于十分之一百分位数的低出生体重、剖宫产有关;立位平均动脉血压下降的病人,易分娩出低出生体重的新生儿[15]。本研究结果显示妊娠期低血压组早产率及足月低体重儿发生率均高于正常组,将高危因素、孕妇孕前体重指数、分娩孕周等混杂因进行校正后的P仍小于0.05,新生儿出生体重仍与低血压相关,结论与国外文献报道一致。
针对本文不足,后续可加大样本量,更进一步了解妊娠期低血压对围产儿结局影响及发生机制。总之,临床上在重视妊娠期高血压管理同时需重视妊娠期低血压的严密监测与管理,从而改善孕妇症状,减少不良围产儿结局。

