分段切断部分内括约肌联合肛门成形术治疗环状混合痔的临床体会
彭秋月
环状混合痔指位于齿状线上下,表面同时被肛管皮肤、直肠黏膜覆盖,且环绕直肠肛管一周的痔疮类型,主要表现为大便时出血,或伴痔核脱出,若未能及时治疗,随病症进展会出现贫血、嵌顿、感染等症状,增加治疗难度。肛门成形术为该病主要治疗方案,手术类型多以外剥内扎术为主,具有疗效确切、手术操作相对简单等特点,但术后疼痛感受强烈,且易伴有肛缘水肿、肛门狭窄等并发症,影响患者康复能力[1]。分段切除部分内括约肌为降低肛管压力、抑制内括约肌痉挛重要治疗方式,对降低混合痔患者术后疼痛感受,改善肛缘水肿具积极意义。为此,本次研究选取本院2019 年1 月~2020 年12 月收治的86 例环状混合痔患者作为研究对象,探究分段切除部分内括约肌联合肛门成形术的临床治疗价值。现报告如下。
1 资料与方法
1.1 一般资料 选取本院2019 年1 月~2020 年12 月收治的86 例环状混合痔患者作为研究对象,依据随机数字表法分为对照组和观察组,每组43 例。对照组男25 例,女18 例;年龄22~51 岁,平均年龄(34.67±6.46)岁;混合痔分期:Ⅲ期32 例,Ⅳ期11 例。观察组男27 例,女16 例;年龄21~54 岁,平均年龄(35.01±6.11)岁;混合痔分期:Ⅲ期30 例,Ⅳ期13 例。两组患者性别、年龄等一般资料比较差异无统计学意义(P>0.05),具有可比性。
1.2 纳入及排除标准
1.2.1 纳入标准 ①均经临床诊断确诊为环状混合痔;②混合痔分期Ⅲ~Ⅳ期;③年龄≥18 岁;④患者精神状态正常,无沟通障碍;⑤患者、家属对研究知情同意。
1.2.2 排除标准 ①肛门直肠肿瘤;②手术禁忌证;③腹部手术史;④肛门括约肌松弛;⑤严重感染者;⑥妊娠、哺乳期女性。
1.3 方法
1.3.1 对照组 患者采用肛门成形术治疗。患者行腰麻,取截石位;肛管及周围皮肤常规消毒铺巾,手指扩肛,充分暴露痔核;保留肛管黏膜桥、皮肤桥,使痔核突出于肛外;以大弯止血钳钳夹住内外痔核基底,提起外痔,依据外痔形状做“V”形切口,剥离外痔皮下静脉丛或结缔组织外痔至齿线上0.25 cm,钳夹内痔基底核及外痔皮瓣,以10 号丝线穿入,在内痔基底核部位做“8”字缝扎,结扎线嵌入外痔剥离口,缓慢松钳并充分扎紧,以弯刀钳剪除结扎线意外痔组织,将残端送回肛门;其余痔核处理方式与上述办法相同,结扎位点避免同一水平面,剥离结扎痔核宽度>0.5 cm;若结扎点过引发肛门狭窄,则切开狭窄环黏膜及皮肤;检查切口状态,置入纱条引流,以无菌敷料加压包扎。
1.3.2 观察组 患者采用分段切除部分内括约肌联合肛门成形术治疗。在对照组治疗基础上,以齿状线、括约肌沟分别作为上下缘,在6 点偏5 点位置作放射状切口,在左手食指引导下,充分暴露切口内括约肌,挑起或切断括约肌下缘,同时做齿线至括约肌沟之间切断操作(约1.0 cm),以括约肌沟深度为界,确保双指横向顺利通过肛门;检查切口状态,置入纱条引流,以无菌敷料加压包扎。
两组术后均持续7 d 抗生素抗感染治疗,予以通便干预,确保每日排便通畅。
1.4 观察指标及判定标准
1.4.1 比较两组术后1、2、3 d 疼痛程度 以VAS 进行判定[1],评分0~10 分,分数高表示疼痛程度强烈。
1.4.2 比较两组术后1 d 肛缘水肿情况 ①无水肿;②Ⅰ度:水肿范围<1/4 肛缘;③Ⅱ度:水肿范围≥1/4肛缘,<1/2 肛缘;④Ⅲ度:水肿范围≥1/2 肛缘[2]。
1.4.3 比较两组术后1 个月肛门狭窄情况 ①无狭窄;②轻度狭窄:肛门勉强通过1 指,排便较通常,无明显痛感;③中度狭窄:肛门仅能通过食指首节,排便困难,自觉疼痛;④重度狭窄:肛门仅能通过小指,排便困难,自觉明显痛感[2]。
1.4.4 比较两组康复时间 康复时间包括创面愈合时间、住院时间。
1.5 统计学方法 采用SPSS24.0 统计学软件对研究数据进行统计分析。计量资料以均数±标准差()表示,采用t 检验;计数资料以率(%)表示,采用χ2检验;等级计数资料采用秩和检验。P<0.05 表示差异具有统计学意义。
2 结果
2.1 两组术后1、2、3 d 疼痛程度比较 术后1、2、3 d,观察组VAS 评分均低于对照组,差异具有统计学意义(P<0.05)。见表1。
表1 两组术后1、2、3 d 疼痛程度比较(,分)
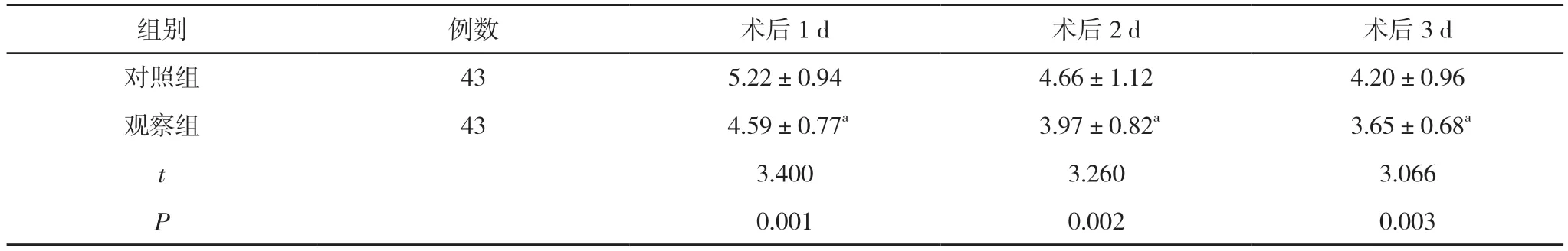
表1 两组术后1、2、3 d 疼痛程度比较(,分)
注:与对照组比较,aP<0.05
2.2 两组术后1 d 肛缘水肿情况比较 术后1 d,观察组肛缘水肿发生率为88.37%(38/43),与对照组的97.67%(42/43)比较差异无统计学意义(χ2=2.867,P=0.090>0.05);观察组肛缘水肿严重程度低于对照组,差异具有统计学意义(P<0.05)。见表2。
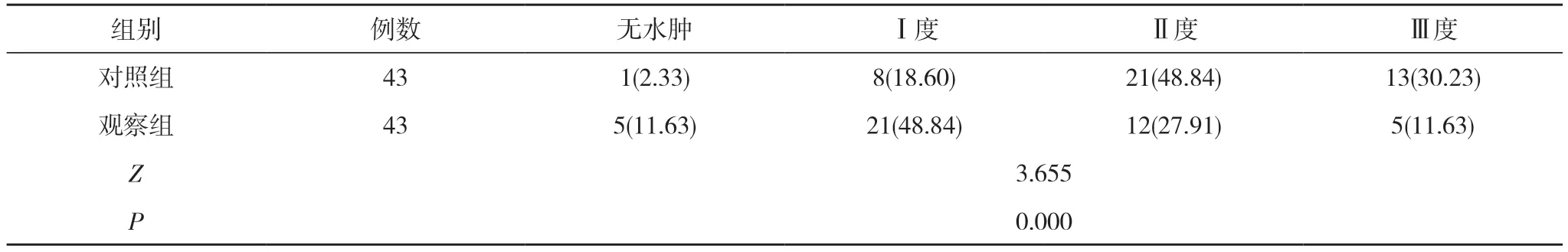
表2 两组术后1 d 肛缘水肿情况比较[n(%)]
2.3 两组术后1 个月肛门狭窄情况比较 术后1 个月,观察组肛门狭窄发生率为2.33%(1/43),低于对照组的41.86%(18/43),差异具有统计学意义(χ2=19.524,P=0.000<0.05);观察组肛门狭窄严重程度低于对照组,差异具有统计学意义(P<0.05)。见表3。
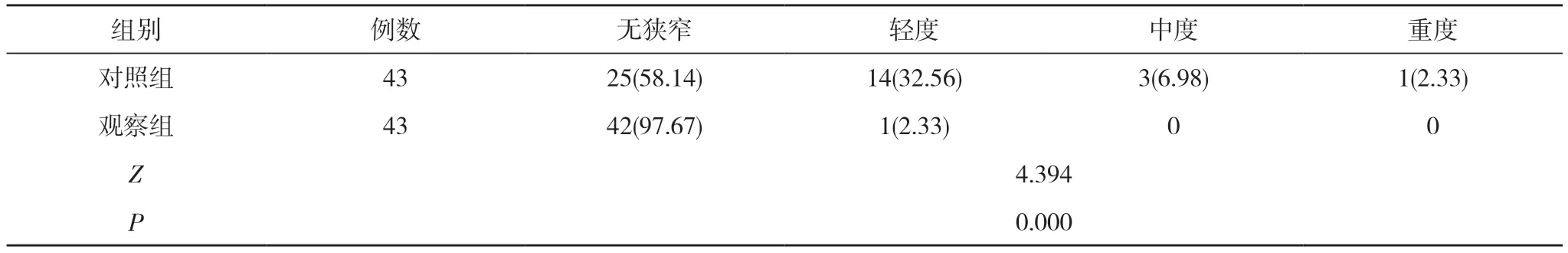
表3 两组术后1 个月肛门狭窄情况比较[n(%)]
2.4 两组康复时间比较 观察组创面愈合时间及住院时间均短于对照组,差异具有统计学意义(P<0.05)。见表4。
表4 两组康复时间比较(,d)

表4 两组康复时间比较(,d)
注:与对照组比较,aP<0.05
3 讨论
痔疮为临床常见肛肠科疾病,随着近年来我国饮食习惯改变,受便秘、腹泻、久坐等因素影响,便秘发病率逐年升高,严重影响患者生活质量。环状混合痔属痔疮发展的最后阶段,为肛肠科最难治疗的疾病之一,需接受手术治疗,以缩短愈合时间、保护肛门功能。肛门成形术为环形混合痔主要治疗方法,但直肠、肛门周围神经丰富,受交感神经及副交感神经双重支配,术后易发生肛门内括约肌痉挛;同时外剥内扎术主要治疗方式为将痔核自肛门外向肛门内剥离至齿状线,大部分创面均在齿状线以下,创面神经丰富,增加肛门内括约肌神经刺激,加重疼痛感受,肛管压力增加,影响淋巴液、血液回流,加重局部水肿、疼痛、粘连,诱发术后肛门狭窄,影响预后[3]。因此在环状混合痔术中如何降低肛管括约肌压力、缓解术后疼痛感受尤为关键。
分段切除部分内括约肌指在痔疮手术治疗期间,通过对括约肌部分切除,解除括约肌疼痛刺激下整体痉挛效应,增加括约肌张力范围,可有效解除肛管压力增加、内括约肌痉挛引发的一系列病理性改变[4-6]。但此种治疗方案会增加患者手术创伤,可能会加重术后疼痛感受,增加切口感染风险,影响创面愈合能力,或因渗出液增加诱发狭窄[7]。因此在肛门成形术治疗中,联合分段切除部分括约肌是否有益仍存在争议。本次研究中,对观察组应用肛门成形术+分段切除部分内括约肌治疗,研究结果显示:术后1、2、3 d,观察组VAS 评分均低于对照组,差异具有统计学意义(P<0.05)。术后1 d,观察组肛缘水肿发生率为88.37%(38/43),与对照组的97.67%(42/43)比较差异无统计学意义(P>0.05);观察组肛缘水肿严重程度低于对照组,差异具有统计学意义(P<0.05)。术后1 个月,观察组肛门狭窄发生率为2.33%(1/43),低于对照组的41.86%(18/43),差异具有统计学意义(P<0.05);观察组肛门狭窄严重程度低于对照组,差异具有统计学意义(P<0.05)。考虑原因为,与单纯实施肛门成形术相比,联合分段切除部分内括约肌治疗可通过括约肌切断作用,阻断因疼痛刺激引发的括约肌反射性痉挛现象,避免肛门内括约肌持续性痉挛影响局部血液及淋巴液回流状态,降低局部缺血引发的疼痛感受,改善肛缘水肿症状;而部分内括约肌切除后,因痉挛引发的局部缺血、水肿现象改善,避免肛管整体痉挛性缺血,可降低局部炎症渗出现象,并在内括约肌持续松弛状态下肛管内顺应性增加,进而降低肛门狭窄发生风险[8-10]。本次研究结果发现,观察组创面愈合时间及住院时间均短于对照组,差异具有统计学意义(P<0.05)。考虑原因为,尽管在分段切除部分内括约肌后在一定程度上会增加患者手术创伤,但联合分段切除部分内括约肌后可抑制肛管痉挛缺血,创面血液及淋巴液循环状态理想,进而可提升创面愈合能力,缩短住院时间。
综上所述,对环状混合痔患者采用分段切除部分内括约肌联合肛门成形术治疗,可缓解患者术后疼痛感受,改善肛缘水肿、肛门狭窄症状,缩短康复时间,效果理想。

