糖尿病黄斑水肿患者白内障围手术期应用抗VEGF药物的疗效观察△
刘宏卓 王培玉 方梦园 万文萃
糖尿病黄斑水肿(DME)是糖尿病患者视力损害的主要原因[1-3]。DME患者的视力丧失是由于血管通透性增加继发黄斑内细胞外液的累积和渗出引起的[4]。1型糖尿病患者中DME的患病率为4.2%~7.9%,2型糖尿病患者中DME的患病率为1.4%~12.8%。与非糖尿病患者相比,糖尿病患者更容易发生白内障,且发病年龄更小。当DME患者出现视觉上明显的白内障时,一个相关的问题是,白内障手术是否会加重糖尿病视网膜病变。有研究已经探索了DME患者围手术期使用眶周或玻璃体内注射类固醇的情况[5]。玻璃体内注射抗血管内皮生长因子(VEGF)药物已被证明是一种有效的治疗DME方法[6-9], 最新的研究也探讨了它在DME患者的白内障围手术期管理中的作用[10]。但以上研究主要关注白内障手术时的DME管理,而不是正在接受DME治疗的患者[1,11]。本研究的目的是观察DME患者在现实世界的临床环境中,在白内障手术前后积极进行玻璃体内注射抗VEGF药物的效果。
1 资料与方法
1.1 一般资料对2018年1月至2021年5月在郑州大学第一附属医院眼二科接受白内障超声乳化手术和玻璃体内注射抗VEGF药物的DME患者进行了回顾性分析。
入选标准为:(1)手术眼诊断为DME且合并白内障;(2)患者术前视力小于0.5;(3)白内障手术前6个月内及术后行玻璃体内注射抗VEGF药物;(4)术后规律复查6个月的患者。排除标准:(1)患者有除DME以外需接受抗VEGF药物注射治疗的眼底病变,如视网膜静脉阻塞、渗出性年龄相关性黄斑变性或脉络膜新生血管形成等;(2)患者术前视力大于0.5;(3)患者合并增生型糖尿病视网膜病变及既往全视网膜激光光凝史;(4)术后随访小于6个月的患者。患者接受雷珠单抗、阿柏西普、康柏西普治疗,本研究没有区分不同的玻璃体内注射药物。患者通常使用T&E方案治疗[12]:患者在确定的间隔时间(通常每4周)进行初始注射(2~4次注射),并在初始注射结束后利用重复光学相干断层扫描(OCT)重新评估。根据影像学发现和临床检查,注射间隔时间要么增加(OCT显示黄斑厚度变薄),要么不变(OCT显示黄斑厚度无明显改变),如果>4周且OCT显示黄斑厚度增加,则间隔时间减少。
1.2 观察指标记录术前最后一次OCT、术后1个月和术后6个月OCT。术后OCT评估视网膜下液或视网膜内液的情况,并记录黄斑中央凹厚度(CST)。记录白内障术前、术后1个月和术后6个月玻璃体内注射抗VEGF药物次数、最佳矫正视力(BCVA)、抗VEGF药物使用类型、术后非甾体抗炎药(NSAID)滴眼液使用情况。利用Snellen视力表记录视力,并将其转换为最小分辨率视力角度的对数。记录术前最后一次访视、白内障术后1个月及术后6个月BCVA。
1.3 统计学方法统计分析使用graphpad软件,组内比较采用配对样本t检验,组间比较采用Wilcoxon秩和检验和Fisher精确检验。检验水准:α=0.05。
2 结果
2.1 一般结果共有103眼积极接受玻璃体内注射抗VEGF药物治疗,同时也接受了白内障手术治疗;其中,6眼因同时伴有增生型糖尿病视网膜病变和既往全视网膜激光光凝被排除,9眼因术后随访不足被排除。最终,88例(88眼)DME患者被纳入本研究,其中女36眼(40.9%),男52眼(59.1%)。所有患者年龄为(56.36±7.07)岁;40眼(45.45%)接受了康柏西普治疗,28眼(31.81%)接受了阿柏西普治疗,20眼(22.72%)接受了雷珠单抗治疗。从最后一次注射到白内障手术的时间为(21.72±12.02)d。30眼(34.09%)在外用抗生素和泼尼松龙滴眼液的基础上,接受了术后外用非甾体抗炎药(NSAIDs)治疗。术后,40眼(45.45%)视网膜内液、视网膜下液增多。
2.2 DME患者白内障术前和术后的视力、黄斑CST所有患眼白内障手术后1个月、6个月BCVA均较术前提高,且差异有统计学意义(P<0.05)。患眼术前黄斑CST为(335.36±54.44)μm,白内障术后1个月、6个月黄斑CST均减少,这可能是由于白内障手术前后玻璃体内注射抗VEGF药物导致的,但差异无统计学意义(P>0.05)(表1)。

表1 DME患者白内障术前及术后BCVA、黄斑CST比较
2.3 有无新增黄斑积液的DME患者BCVA和黄斑CST40例(40眼)患者在白内障手术后出现新的或增加的视网膜内液或视网膜下液,但有新增积液的DME患者黄斑CST手术前后无明显差异(表2)。白内障术后1个月,在规律的抗VEGF药物治疗过程中,有黄斑新增积液的患眼与没有新增积液的患眼相比,黄斑CST有显著的差异(P=0.044)(表2)。但是无论有无新增的黄斑积液,患眼术后BCVA与术前相比均明显提高(均为P<0.05)(表3)。
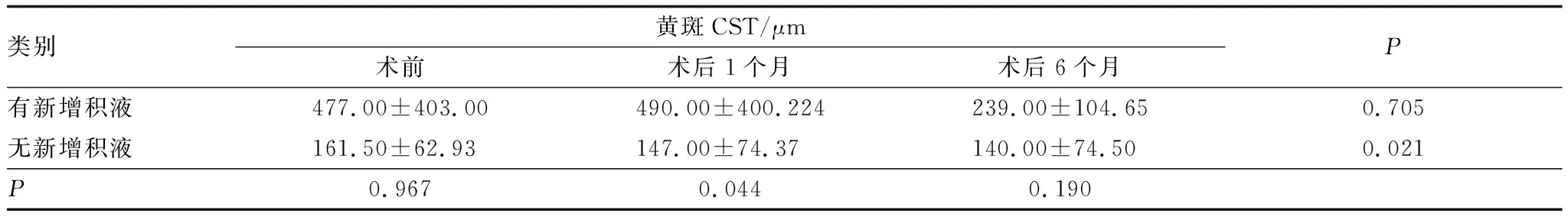
表2 有无新增黄斑积液的DME患者黄斑CST比较

表3 有无新增黄斑积液的DME患者BCVA比较
3 讨论
以往的研究主要集中于DME患者在白内障手术时眼周或眼内单次注射类固醇的疗效[13]。 这些患者术后表现良好,但没有设置未接受注射的对照组,也没有研究替代治疗策略的术前注射。在类固醇和抗VEGF药物注射的研究中,在接受白内障手术的患者中,类固醇组和抗VEGF药物组患者的视觉和解剖结果相似[14-16]。值得注意的是,既往的研究显示在白内障手术时接受玻璃体内注射曲安奈德的患者术后CST持续下降[17]。我们也知道,白内障手术时玻璃体内注射抗VEGF药物可改善DME患者术后黄斑厚度。Szaflik等[17]对DME患者在白内障手术时接受贝伐单抗的另一项小型试点研究报道称,白内障手术前后注射抗VEGF药物治疗后无术后并发症,且能减轻黄斑CST增加。
本研究结果显示,88例(88眼)接受玻璃体内抗VEGF药物注射治疗的DME患者行白内障手术,术后BCVA有显著改善,黄斑CST减小,但差异无统计学意义。术后40眼(45.45%)出现了DME的恶化。说明抗VEGF药物规律应用本身会减轻积液,但因白内障术后刺激,黄斑积液仍会增加,两者共同作用导致黄斑CST在手术前后无明显差异。另外,积液的增加似乎没有影响视觉结果,有新增积液的患眼仍然有显著的视力改善。这要归功于白内障手术后屈光介质透明度增加,从而显著改善了视力。同时抗VEGF药物注射的次数也没有增加。围手术期内行玻璃体内注射抗VEGF药物治疗,有利于术后视力提高和CST减少。本研究表明,积极的术前和规范的术后管理有助于白内障术后DME患者的视觉和解剖结果。
在糖尿病视网膜病变临床研究网络(diabetes Retinopathy Clinical research Network)开展的两项研究中[18-19],有一项研究分析了在白内障手术时没有DME的患者,另一组分析手术时有DME的患者,在研究中,研究人员检查了那些没有DME的眼睛,发现在手术前有任何DME的治疗史都会增加白内障手术后患DME的风险。但研究没有提到何种类型的治疗会导致黄斑厚度的增加。在本研究中,近80%眼术前OCT扫描可见黄斑区液体积存。DME是持久性的,在一些患者中可能很难完全根除。在一项DRCR.NET协议的事后分析中[20],在抗VEGF治疗2年后,≤65%的患眼出现了持久性DME。尽管DME活跃,本研究中的患眼仍然进行了白内障手术,视力有所改善,CST稳定。CST的稳定可能归功于持续的术前和术后抗VEGF治疗。
本研究仍有一定的局限性:首先,它本质上受到回顾性设计的限制,研究中患眼的数量小,以及相对较短的跟踪DME眼6个月的时间框架。其他潜在因素包括术后非甾体抗炎药滴眼液和不同的抗VEGF药物。一些患眼接受了术后非甾体抗炎药滴眼液,该滴眼液已被证明可以防止DME恶化。然而,在本研究中,没有逐渐减少或使用不同的非甾体抗炎药。由于数量少,无法对不同的治疗方案或药物进行单独分析,因此可能对术后黄斑积液的变化有一定影响。在白内障手术前,患者每4~8周接受1次玻璃体内抗VEGF药物注射,但未接受相同的玻璃体内抗VEGF药物注射,间隔时间也因患者而异。由于数量少,不能根据抗VEGF药物或注射间隔来评估药物之间的差异。最后,本研究的结果最适用于定期接受持续抗VEGF药物注射的特定队列患者。对于只需要治疗复发或新增液体的DME患者,考虑术中或围手术期玻璃体内注射抗VEGF药物仍然很重要。未来的前瞻性研究可以设计来研究白内障手术后DME的管理,采用标准化的术前和术后抗VEGF药物治疗方案,结合标准化的术后局部非甾体抗炎药滴眼液方案。
综上所述,在真实世界的临床研究发现,在积极接受围手术期玻璃体内注射抗VEGF药物治疗的DME合并白内障的患者中,虽然大量患者的患眼术后出现了新的或增多的积液,但最终视力仍有显著改善。因此,对于DME活跃且白内障加重的患者,在维持有效的围手术期玻璃体内注射抗VEGF药物方案的同时,可以考虑白内障手术,但患者仍需要了解DME可能恶化,并且可能需要增加DME治疗,这一点至关重要。

