血小板/淋巴细胞比值对重型创伤性颅脑损伤患者预后的预测价值*
马玉霞 田 君 曾子桓 王守森 彭慧平
1 福建中医药大学,福建省福州市 350000; 2 联勤保障部队第九〇〇医院神经外科
重型创伤性颅脑损伤(Severe traumatic brain injury, STBI)由于其高致残率和高致死率日益成为一个全球关注的公共卫生问题。据统计,全球每年有548万人(每10万人中有73例)发生STBI,并且60%患者预后不良,严重影响患者生活质量、加重家庭及社会经济负担[1-2]。所以早期快速准确的评估患者病情及预后,及时实施有效的治疗措施,从而改善患者预后,显得尤为重要。在STBI中,炎症反应贯穿了神经创伤的发生、发展整个过程,很大程度上影响患者的预后。近年来,血小板与淋巴细胞比值(Platelet/lymphocyte ratio, PLR)作为新的炎症指标,已经证实在癌症及神经系统疾病的预后中具有一定的预测价值[3-4]。而PLR在STBI患者预后中的预测价值鲜有文献报道,所以本研究通过对联勤保障部队第九〇〇医院2017年1月—2021年1月收治的219例重型创伤性颅脑损伤患者进行分析,比较不同预后患者入院时的PLR值,探讨PLR在STBI患者预后中的预测价值。为临床早期判断患者病情严重程度,及时采取有效措施提供参考。现报道如下。
1 资料与方法
1.1 一般资料 选取联勤保障部队第九〇〇医院神经外科2017年1月—2021年1月收治的219例重型创伤性颅脑损伤患者,根据伤后3个月的预后情况,按照格拉斯哥预后量表(Glasgow Outcome Scale,GOS)评分将患者分为两组:4~5分为预后良好组(80例),1~3分为预后不良组(139例)。纳入标准:(1)有明确外伤史;(2)入院时格拉斯哥昏迷量表(Glasgow Coma Scale,GCS)评分<9分;(3)损伤至入院时间<12h;(4)根据症状、体征及影像学检查确诊为重型闭合性颅脑损伤。排除标准:(1)年龄<18岁;(2)既往有颅脑外伤或其他全身性疾病,包括卒中、尿毒症、肿瘤、肝硬化、心力衰竭;(3)使用抗血小板药物,类固醇或免疫抑制剂;(4)合并严重多发伤。本研究经联勤保障部队第九〇〇医院医学伦理委员会批准,所有患者均自愿签署知情同意书。
1.2 方法 对两组患者的临床资料进行回顾性分析,记录所有患者年龄、性别、入院24h内是否急诊手术、损伤到入院时间、致伤原因、颅内损伤类型、既往病史、住院时间、入院时GCS评分、体温、心率、呼吸、收缩压、舒张压、白细胞、淋巴细胞、血小板计数,并根据血小板/淋巴细胞比值计算PLR。采用电话、再次入院、门诊复查等方式随访伤后3个月的疾病转归情况。
1.3 统计学方法 采用SPSS25.0软件处理数据,计量资料用均值±标准差表示,符合正态分布的计量资料两组均数比较采用独立样本t检验,不符合正态分布的计量资料两组中位数比较采用Mann-WhitneyU秩和检验;计数资料以例数表示,组间构成比的比较采用χ2检验;PLR与入院时GCS评分和GOS相关性采用Spearman相关性分析;将单因素分析结果显示有统计学意义的变量纳入多因素Logistic回归分析模型中,采用向前逐步回归法分析;绘制受试者工作特征曲线(ROC)确定PLR预测STBI预后的曲线下面积(Area under the curve,AUC)和最佳临界值;以P<0.05为差异有统学意义。
2 结果
2.1 两组患者的一般资料比较 219例患者的平均年龄(51.46±15.59)岁,男性多见(男/女:170/49)。86.8%患者在伤后24h内接受了急诊手术治疗。损伤原因包括车祸100例,跌倒51例,高处坠落48例,其他20例。两组患者的年龄、硬膜下血肿、蛛网膜下腔出血、糖尿病、住院时间、入院时GCS评分、心率、淋巴细胞计数、血小板计数、PLR差异有统计学意义(均P<0.05)。见表1。
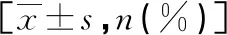
表1 预后良好组与预后不良组入院时基线资料比较
2.2 STBI患者3个月预后的多因素Logistic回归分析 采用逐步回归法,将单因素分析结果中有统计学意义的变量纳入多因素Logistic回归模型中,确定与STBI患者3个月预后不良相关的危险因素。结果显示年龄(越大)、入院时GCS评分(越低)、PLR(越低)是影响STBI患者3个月预后不良的独立危险因素(均P<0.001)。见表2。
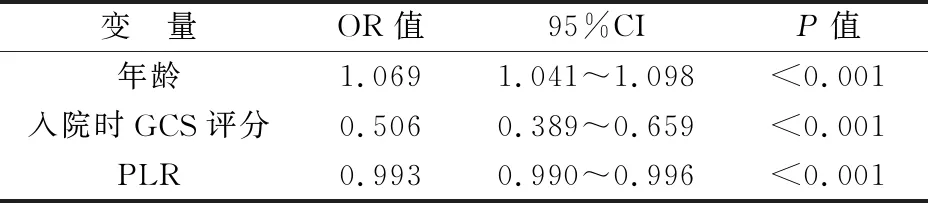
表2 STBI患者3个月预后的多因素Logistic回归分析
2.3 PLR与入院时GCS评分和3个月GOS评分的相关性 Spearman相关分析显示,PLR与GCS评分(r=0.293,P<0.001)和GOS评分(r=0.452,P<0.001)呈正相关。
2.4 ROC曲线分析结果 将多因素分析结果中的年龄、入院时GCS评分、PLR及三者联合模型进行ROC曲线分析,结果显示年龄、入院时GCS评分、PLR及三者联合模型预测STBI患者3个月预后的AUC分别为0.708 (95%CI:0.637~0.779)、0.754 (95%CI:0.690~0.818)、0.729 (95%CI:0.661~0.798)、0.865 (95%CI:0.816~0.914)。见表3及图1。
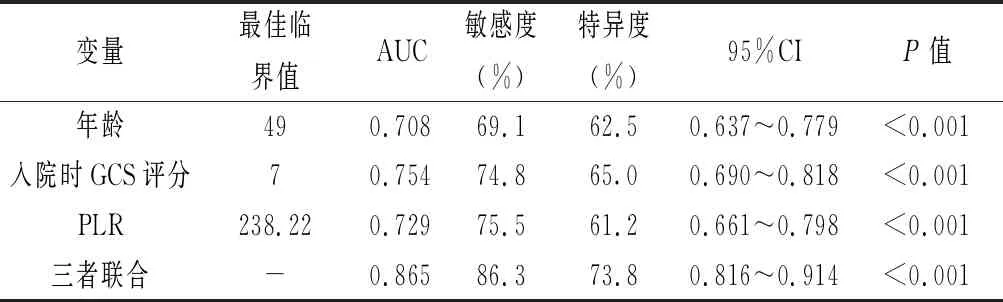
表3 预测STBI患者3个月预后的ROC曲线分析
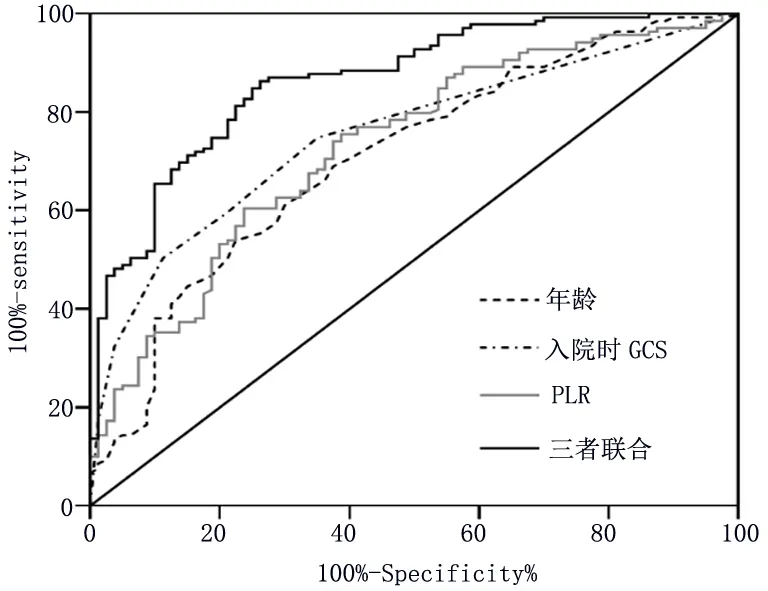
图1 不同变量预测STBI患者3个月预后的ROC曲线
3 讨论
重型颅脑损伤后最初的损伤通常为脑血管损伤和血脑屏障破坏。首先,脑血管损伤后激活血小板,使其黏附于暴露的内皮细胞,促进纤维蛋白原沉积和大量血小板聚集在受损的脑组织周围,加剧血液的高凝状态,导致大量微血栓形成,从而消耗大量血小板,使外周血小板计数减少[5]。其次,血脑屏障破坏释放大脑中丰富的组织因子,进入外周循环,过度激活外源性凝血途径,导致全身消耗性凝血障碍,进一步加剧外周血小板的减少[6]。所以,血小板在STBI后的最初数小时内急剧下降,并且当血小板计数<100×109/L时,死亡风险就会增加9倍[7]。这与本研究的结果一致,在本研究中,预后不良组患者的血小板显著低于预后良好组患者(P<0.05),这也说明了在STBI患者血小板的降低与患者的近期预后具有一定的相关性,但是否可以通过输注血小板来改善预后尚未有统一的意见。最后,血小板除了在血栓形成和止血过程中起着重要的作用外,也通过抗炎和促炎机制调节炎症反应,当发生感染或损伤时,活化的血小板既能够增加损伤部位白细胞的募集从而清除病原体或损伤细胞,并且释放大量炎症介质激活免疫细胞,启动炎症级联反应,起到免疫调节作用[8-9]。在STBI中,血小板除了释放促炎介质外,还会释放储存在α颗粒和致密颗粒中5-羟色胺等神经递质,介导保护性神经炎症,增加损伤部位周围神经突触的可塑性和存活率[10]。此外,血小板C型凝集素样受体2在STBI后可以减少炎症因子的分泌,减轻脑水肿,改善神经功能,并且调节创伤诱导的神经炎症并恢复血脑屏障的完整性[11]。
在一般情况下,STBI后的炎症反应可以清除病损区域的坏死细胞,防止继发性感染,从而保护脑组织,而炎症反应与血栓的形成息息相关,所以炎症反应与凝血功能之间存在着一定的平衡,这个平衡的失调会加剧炎症反应和凝血功能的异常[12]。 如前所述,血小板在STBI后的凝血功能与炎症反应中都具有重要作用,淋巴细胞是参与STBI后炎症反应的主要免疫调节因子,两者的比值PLR是将凝血功能和免疫系统有效结合起来的复合炎症标记物,从而反映两者之间的平衡。在本研究中,预后不良组患者的PLR显著低于预后良好组患者,差异具有统计学意义(P<0.05),并且经过调整混杂因素后PLR仍然是STBI患者预后不良的独立预测因子。这也说明了STBI后患者的凝血功能和免疫系统处于一种失衡的状态,预后不良组患者的凝血功能更加紊乱,炎症反应更加强烈。另外,本研究通过相关性分析发现,STBI患者PLR与入院时GCS评分和伤后3个月GOS评分呈正相关,即PLR不仅与患者3个月的预后相关,而且还可以反映STBI患者受伤早期病情的严重程度,PLR越低,患者的病情越严重。ROC曲线分析显示,PLR评估STBI患者近期预后的AUC为0.729,与年龄(AUC=0.708)和入院时GCS评分(AUC=0.754)的预测能力相似,并且三者联合的AUC为0.865,表明入院时三者联合预测STBI患者近期预后的准确性更高。
综上所述,PLR是一种经济、方便及可重复性较好的炎症标记物,可以反映STBI患者入院时的凝血功能和炎症反应之间的平衡状态,以及患者病情的严重程度,与入院时GCS评分和年龄结合对患者的近期预后具有一定的评估价值。

