选择性颈淋巴清扫术对早期口腔鳞状细胞癌患者5年生存率的影响
葛少文, 廖圣恺, 展昭均, 李孝亮, 耿琳雅, 周琦
1.蚌埠医学院第一附属医院口腔科,安徽 蚌埠(233000); 2.怀远县中医院口腔科,安徽 蚌埠(233000)
口腔鳞状细胞癌(oral squamous cell carcinoma,OSCC)约占口腔恶性肿瘤的90%[1]。早期OSCC(cT1⁃2N0M0)有20%以上的颈部淋巴结转移率[2],一直以来,对早期OSCC 患者是否在原发灶切除时行同期选择性颈淋巴清扫术(elective neck dissec⁃tion,END)存在争论。END 给约70%的无转移患者增加不必要的手术压力和术后并发症[3],而颈部观察随访(neck observation and follow⁃up,NOF)可能导致晚期淋巴结转移风险增加。在无法术前精准预测隐匿性淋巴结转移的现状下,既要提高生存率,又要减少因手术对机体造成的损伤,需要做好颈淋巴清扫术的评估。本研究对早期OSCC 进行回顾性分析,比较END 和NOF 对早期OSCC 患者5 年生存率的影响,进一步比较分析不同组织病理学特征下两种颈部处理方案5 年生存率,为早期的OSCC 选择性颈淋巴清扫术的合理决策提供临床依据。
1 资料和方法
1.1 临床资料
选取2014 年1 月至2016 年5 月在蚌埠医学院第一附属医院口腔科行手术治疗的早期OSCC 患者(cT1⁃2N0M0)100 例,其中男60 例(60.0%),女40例(40.0%),年龄范围19~85 岁,中位数年龄为62.5 岁。肿瘤部位:舌44 例,牙龈17 例,颊黏膜17例,口底14 例,腭部8 例。T1 期54 例,T2 期46 例。病理高分化55 例,中分化37 例,低分化8 例。
所有患者依据第八版AJCC/UICC 重新进行pT分期,患者入选标准:①原发OSCC;②经触诊、影像学检查临床诊断为cN0;③肿瘤最大径不超过4 cm或浸润深度(depth of invasion,DOI)< 10 mm;④扩大切除术后切缘冰冻结果为阴性;⑤术前未行放化疗等辅助治疗;⑥病例资料完整。排除标准:①既往有其他恶性肿瘤病史;②有远处转移;③基础疾病较多无法耐受手术;④标本DOI 无法测量。
1.2 治疗方法
根据手术方式对纳入的100 例早期OSCC 分为2 组:END 组(61 例)和NOF 组(39 例)。所有患者行病灶扩大切除,END 组同期行选择性颈淋巴清扫术,颈淋巴清扫术范围为同侧Ⅰ、Ⅱ、Ⅲ区淋巴结。NOF 组患者颈部观察随访。原发灶术区组织缺损较小者直接拉拢缝合或邻近瓣组织转移,较大者采用游离皮瓣移植。术后1、3、6、12 个月复查,以后每年复查1~2 次,术区及颈部淋巴结情况主要依靠触诊及影像学检查,发现有复发及转移情况时,及时行原发灶再次手术或根治性颈淋巴清扫术,并辅助放疗或放化疗。
1.3 统计学分析
根据随访结果对患者的临床资料、5 年生存率进行回顾性分析。采用卡方检验比较END 组与NOF 组临床特征的差异,检验数据的可比性。卡方检验比较NOF 组颈部淋巴结转移率、END 组颈部淋巴结复发(二次转移)率,对pT 分期、病理分级、DOI 等组织病理学特征进一步分层,采用Ka⁃plan⁃Meier 法生成生存曲线,采用log⁃rank 检验分析两种颈部处理方案5 年生存率的差异,P<0.05 有统计学意义。
2 结 果
2.1 基本资料
两组患者性别、年龄、肿瘤部位、病理分级、T分期、DOI 等特征的差异均无统计学意义(P>0.05),本组研究对象存在良好的可比性(表1)。
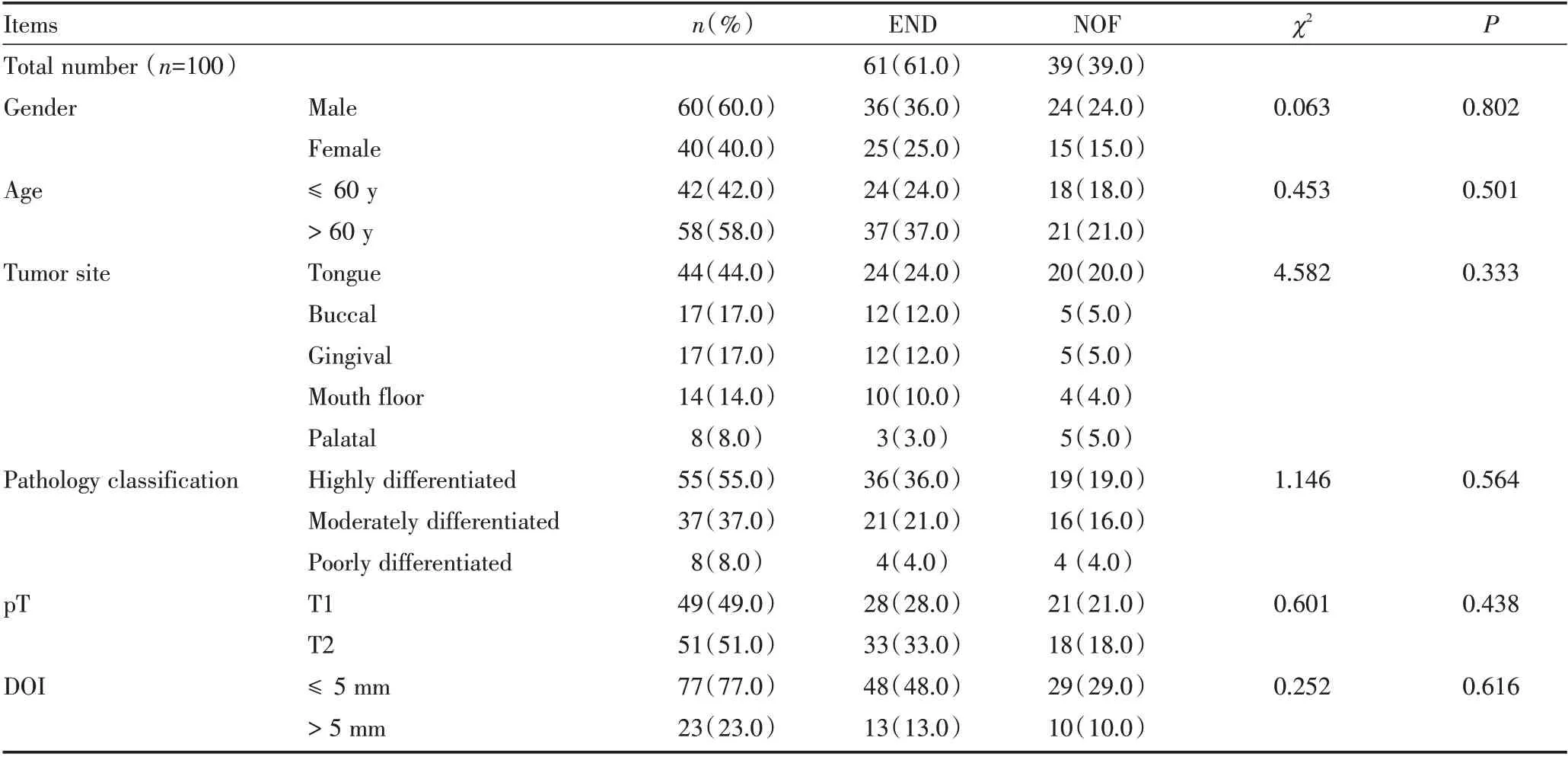
表1 END 组、NOF 组OSCC 患者临床及病理特征Table 1 Clinical and pathological features of OSCC patients in END group and NOF groupn(%)
2.2 两组生存情况比较
NOF 组中,在随访期间有12 例患者出现颈部淋巴结转移,转移率为30.8%(12/39),均为同侧颈淋巴结转移,且均位于Ⅰ~Ⅲ区,出现转移的时间为术后4~20 个月,平均为12.7 个月,该12 例患者颈部淋巴结后期均补充行治疗性颈淋巴清扫术,3例存活时间达到5 年;12 例随访期内出现死亡结局:颈部淋巴结转移死亡9 例(9/11),1 例颈部淋巴结转移+局部复发死亡,2 例其他原因死亡。
END 组,有6 例出现颈部淋巴结二次转移,复发率为9.8%,其中4 例患者首次颈淋巴清扫术淋巴结病理结果为阴性,二次根治性颈淋巴清扫术后,2 例存活时间达到5 年;随访期内出现死亡结局8 例:颈部淋巴结转移死亡3 例,1 例远处肺转移,1 例局部复发死亡,1 例颈部淋巴结转移+局部复发死亡,2 例其他原因死亡。
NOF 组颈部淋巴结转移显著高于END 组颈部淋巴结复发率(χ2=7.063,P=0.009)(表2)。

表2 END 组、NOF 组OSCC 患者随访生存情况Table 2 Survival of OSCC patients in END group and NOF group during follow⁃up periodn
2.3 选择性颈淋巴清扫术与颈部观察随访的两组OSCC 患者的生存率比较
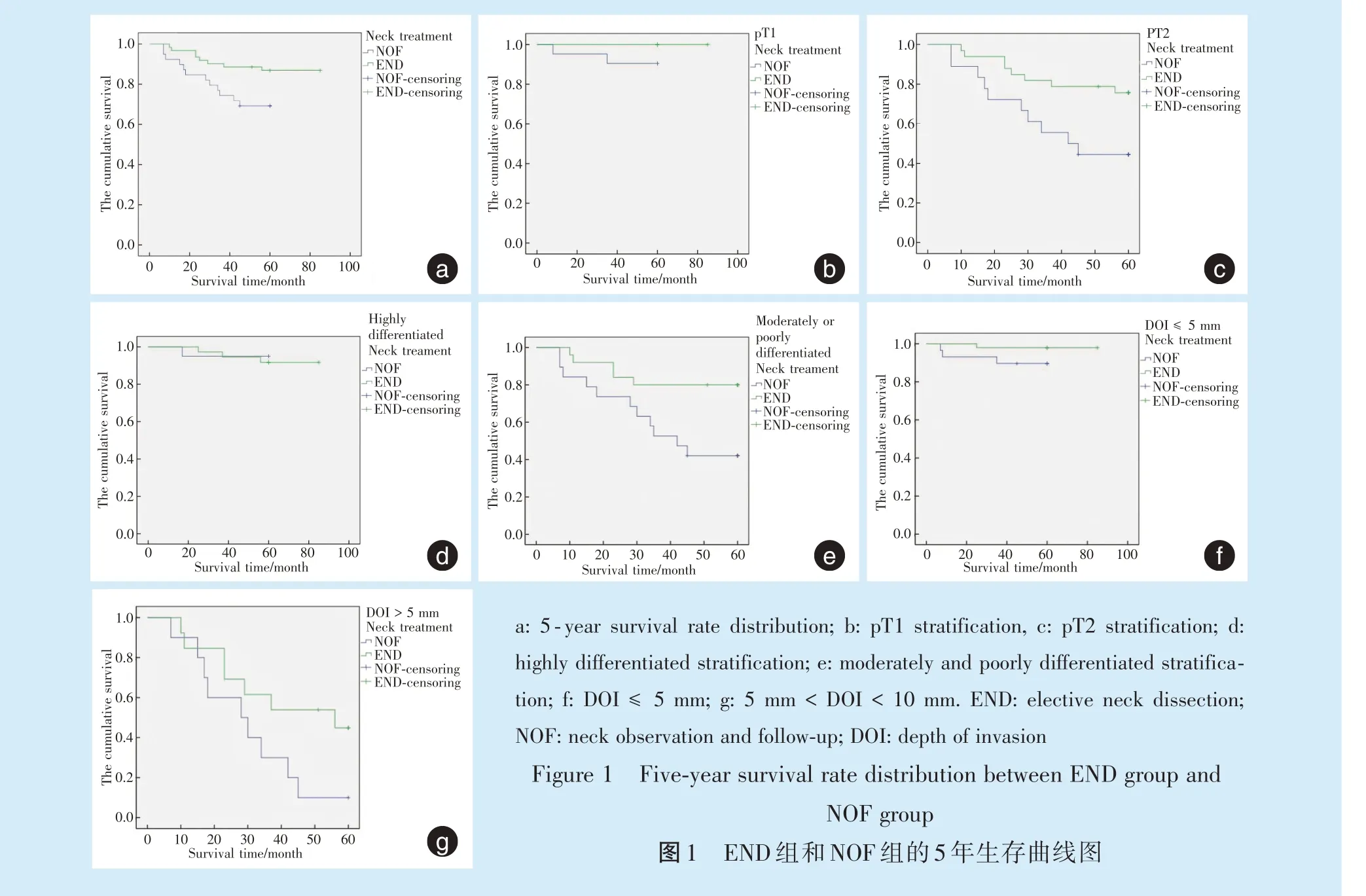
两组OSCC 患者的生存率及生存曲线如表3 和图1 所示,END 组5 年总体生存率86.9%高于NOF组69.2%,差异有统计学意义(P=0.028)。
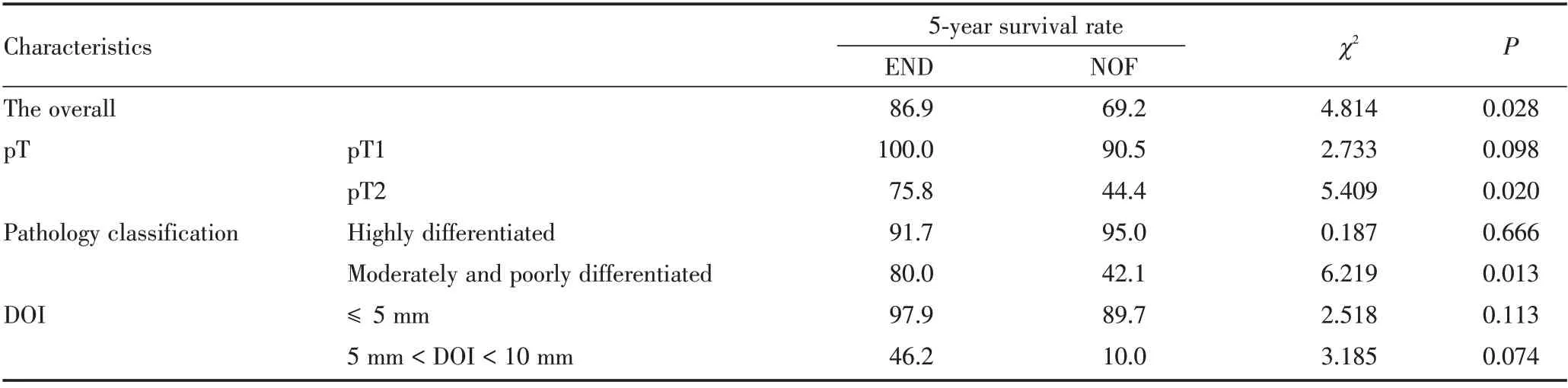
表3 END 组、NOF 组OSCC 患者不同组织病理学特征下生存率比较Table 3 Comparison of 5⁃year survival rates of OSCC patients with different histopathological features in END group and NOF group %
按pT 分期分层后,pT1 期END 组与NOF 组的5年生存率差异无统计学意义(P=0.098);pT2 期END 组的5 年生存率75.8%高于NOF 组44.4%,差异有统计学意义(P=0.020)。
按病理分化程度分层后,高分化病理,END 组与NOF 组的5 年生存率无统计学意义(P=0.666);中低分化病理,END 组5 年生存率为80.0%,高于NOF 组42.1%,差异有统计学意义(P=0.013)。
按DOI 分层后,DOI ≤5 mm,END 组与NOF 组5 年生存率差异无统计学意义(P=0.113);5 mm 早期OSCC 转移淋巴结的术前确诊主要依靠临床触诊、B 超、CT 及MRI,目前的检查手段较易漏诊。当前国内外头颈外科医生在是否同期选择颈淋巴清扫术问题上尚未达成共识[4],美国学者曾回顾研究7 010 例口腔癌患者,约65%的T1 患者和50%的T2 患者未行颈淋巴清扫术[5]。关于选择性颈淋巴清扫术和颈部观察随访对生存率的影响,文献报道结果亦有差异[6⁃7],本研究对100 例早期OSCC 的临床治疗进行回顾分析,END 组与NOF 组的5 年生存率分别为86.9%、69.2%,有显著性差异(P=0.028)。为提高患者生存率,如何在早期识别出颈部转移和何时选择颈淋巴清扫术变得尤为重要,虽然影像学检查技术日新月异,但早期OSCC中仍有20%~30%的颈部淋巴结隐匿性转移无法发现[8⁃9],一旦确认发生转移,早期OSCC 的存活率将下降50%[3]。对早期OSCC 患者,如果为了提高总体生存率而激进地采取END,给OSCC 患者带来不必要的手术损伤及术后并发症,显然有悖于微创治疗理念。近年来,前哨淋巴结活检逐渐兴起,作为微创操作,其提高了隐匿性淋巴结的检出率,能识别出跳跃转移和无法预测的淋巴引流模式,甚至在病灶接近中线的病例中具有识别对侧颈部淋巴结分期的优势[8],长远来看前哨淋巴结活检必 将会成为早期口腔癌淋巴结分期的重要检查手段,但其技术敏感性较高,尚未得到广泛开展。 Ibrahim 等[6]在一项系统评价研究中报道,对早期口腔鳞状细胞癌患者(T1⁃2N0M0)行选择性颈淋巴清扫术治疗在控制区域性复发和5 年生存率方面均优于颈部观察患者。本研究中,NOF 组转移率和END 组的颈部复发率分别为30.8%、9.8%,差异显著。颈部淋巴结一旦出现阳性结局,即使及时做了治疗性颈淋巴清扫术,NOF 组仍将面临挽救措施失效的生命威胁。近年来学者们跟踪随访发现,对于隐匿性淋巴结转移患者,淋巴结标本中阳性淋巴结所占的比率可以更敏感地预测预后,高阳性淋巴结率会导致更高的复发和死亡风险[9]。 T 分期被认为是肿瘤预后和颈部淋巴结转移的重要影响因素,但病灶是一个三维立体结构,肿瘤直径并不能准确反映病灶累及的程度。第八版AJCC/UICC 修改增加了DOI 以更准确地评估肿瘤,本研究依据此版本重新对病例进行pT 分期[10]。在随访期内,pT1 组隐匿性淋巴结转移率为10.2%,而pT2 组隐匿性淋巴结转移率为25.5%,差异显著。Massey 等[11]在早期OSCC 荟萃分析中得出T1 肿瘤中隐匿转移发生率的加权平均值为11.5%,而T2肿瘤为24.5%。病灶的范围和浸润的深度反映了肿瘤的侵袭能力,侵袭能力越强,颈部淋巴结转移的概率也大大增加。在本研究中,pT1 期END 组与NOF 组的5 年生存率分别为100%、90.5%,差异无统计学意义,临床上最大径不超过2 cm 的肿瘤,预后较好,采取严密观察能达到预防性颈清类似的生存预后。pT2 期END 组与NOF 组的5 年生存率分别为75.8%、44.4%,差异有统计学意义,pT2 分期行颈淋巴清扫术,其预后显著好于观察组,对于此分期的病例应积极处理颈部淋巴结。第八版AJCC/UICC 将DOI 指标纳入TNM 分期可以更好地指导颈淋巴清扫术的选择。 肿瘤细胞的病理分级反映了癌细胞的侵袭能力,低分化比高分化有更高的转移率。本研究100例患者,中低分化病理与高分化病理的颈部淋巴结转移率为31.8%vs.7.1%,差异有统计学意义,Larsen 等[12]报道口腔癌中分化和低分化患者的淋巴结转移率分别为50%、53%,而高分化患者的淋巴结转移率仅为9%,不同分化程度的OSCC 淋巴结转移率存在显著差别。对于高分化病理,END组与NOF 组的5 年生存率为91.7%vs.95.0%,差异无统计学意义(P=0.666),高分化的隐匿性颈部淋巴结转移率不到20%,低于20%的转移率采用预防性颈淋巴清扫术是不合理的[2],过度治疗带来的机体损害要大于所获得的治疗收益,高分化者可根据病灶的情况慎重决定预防性颈部处理方案。本组中END 组的生存率略低于NOF 组,查阅病例资料发现END 组死亡的3 例患者,DOI 均在5 mm 以上,且颈部淋巴结证实有转移。不同组织分化程度是否对术后生存率造成显著影响,学者们的研究结果各不相同。Sim 等[13]研究认为组织分化程度与总生存率没有显著关联,而本组研究中中低分化病理,END 组的5 年生存率显著高于NOF 组(80.0%vs.42.1%,P=0.013)。中低分化病理患者,颈部隐匿性淋巴结转移的概率显著增加,且5 年生存率也明显下降,有学者建议中低分化应同期行预防性颈淋巴清扫术[14]。 DOI 是影响OSCC 淋巴结转移和预后的重要因素[15⁃17],目前针对DOI 预测隐匿性淋巴结转移的临界值结论尚未统一,4~7.25 mm 被认为是预测淋巴结转移的阈值范围,可作为预防性颈淋巴清扫术的指征[18⁃19],有研究更倾向于主张当DOI 超过4 mm 时进行颈淋巴清扫术[18],其临界值仍需进一步研究,但无论DOI 的临界值是多少,高DOI 都与更大的淋巴结转移机会相关,研究表明DOI 对预后有独立的影响作用[16,20]。本研究以第八版AJCC/UICC 为标准,将DOI 以5 mm 为界分层后,1 组END 与NOF 的5 年生存率为97.9%vs.89.7%,2 组的5 年生存率分别为46.2%vs.10.0%,差异不显著;1 组和2 组比较,二者的5 年生存率差异有统计学意义,说明随着肿瘤DOI 增加,患者的5 年生存率是显著降低的。pT2 分层下END 组与NOF 组的5 年生存率是有显著差异的。第八版T分期综合考虑了DOI 与肿瘤大小对肿瘤预后的共同影响,早期OSCC 应综合考虑肿瘤大小与浸润深度两个指标,更加合理地应用选择性颈淋巴清扫术,单纯以DOI=5 mm 或肿瘤大小=2 cm 为界来决定颈清与否可能证据不足。 综上所述,早期OSCC,选择性颈淋巴清扫术能显著提高颈部淋巴结控制率,并提高5 年生存率;对于肿瘤为pT2 分期(肿瘤最大径≤2 cm,5 mm < DOI ≤10 mm或2 cm<肿瘤最大径≤4 cm,DOI ≤10 mm)或者病理分级为中低分化者,积极行预防性颈淋巴清扫术能显著提高患者5 年生存率。 本研究作为回顾性研究,病例选择上可能存在着偏倚,病理资料缺乏神经周围浸润、淋巴血管浸润和包膜外扩散等详细信息,后期还应扩大随访量和随访时间,记录更详细的病理资料。 【Author contributions】Ge SW processed the research, analyzed the data, and wrote the article. Zhan ZJ, Li XL, Geng LY, Zhou Q assist⁃ed the research performing and data collection. Liao SK revised the arti⁃cle. Zhu ZS designed the study. All authors read and approved the final manuscript as submitted.3 讨 论