卒中中心建立对出血性脑卒中患者预后的影响
杨丽妙,范少华
(深圳市松岗人民医院急诊科,广东 深圳 518105)
脑卒中是各种病因引起的急性脑血管损害,持续时间超过24 h而导致的局灶性脑功能障碍,通常包括脑梗死、脑出血和蛛网膜下腔出血。脑卒中是中国人死亡、长期身体和认知障碍的主要原因之一[1]。由于老龄化和传统危险因素的持续增加及管理不善,预计未来中国卒中发病和死亡的人数会稳定增加[2]。脑卒中有发病急、变化快、病情危重、致残率及致死率高等特点,能否提高脑卒中患者治疗的效果,取决于救治的及时性和准确性。本院自2017年成立卒中中心以来,在脑卒中救治方面取得了良好的效果。现将本院卒中中心成立前后救治的出血性脑卒中的部分病例资料进行分析总结,现报道如下。
1 资料与方法
1.1一般资料 按随机的方式抽取本院卒中中心成立前后因出血性脑卒中来院治疗的病例共120例。卒中中心成立后60例患者设定为观察组,其中男41例,女19例;年龄37~75岁,平均(49.72±6.58)岁;抢救措施介入时间平均(14.32±3.26)min;窒息0例,死亡3例(5%),血肿早期扩大6例(10%);卒中中心成立前60例患者设定为对照组,其中男38例,女22例;年龄43~75岁,平均(51.44±7.16)岁;抢救措施介入时间平均(32.44±5.92)min;窒息4例(6.7%),死亡12例(20.0%),血肿早期扩大17例(28.3%)。
1.2方法
1.2处理方法
1.2.1.1对照组 无论是“120”救护车接入还是家属送入急诊科,都是按常规的处理流程,即护士接诊-测生命体征-家属挂号-分诊-医生接诊-建立静脉通道-开具检查单-采血-送患者检查头颅CT-等待检查结果-办理住院手续-送患者到相关科室住院。
1.2.1.2观察组 无论是“120”救护车接入还是家属送入急诊科,均按卒中中心的处理流程实施,包括院前处理流程及院内处理流程。院前处理流程即院前科在接到市“120”急救中心的指令后救护人员2 min内整装出发,以最快的速度达到指定现场。在接到患者时,首先采用早期预警评估(MEWS)即患者的心率、呼吸、收缩压、体温及意识状况快速对患者的病情进行评估[3]。开放患者的气道,并清除患者呼吸道内的痰液及误吸物,避免低氧血症现象的出现,必要时可给予气管插管。建立静脉通道及导尿通道,同时给予镇静药物以防止患者的躁动,以及预防可能出现的癫痫发作。对收缩压超过140 mm Hg(1 mm Hg=0.133 kPa)的患者,静脉缓慢注射乌拉地尔10~50 mg,密切观察患者血压的变化,若效果不佳,需重复注射。然后采用生理盐水500 mL+乌拉地尔250 mg静脉泵静脉维持输入,最大药物浓度为4 mg/mL,开始滴速为2 mg/min,然后根据血压调节滴速,使患者的收缩压维持在130~140 mm Hg水平,并防止血压的波动[4]。经过现场紧急处置后,在患者生命体征基本稳定后快速、平稳、安全地将患者转送医院急诊科。在转运过程中,要密切观察患者生命体征的变化,随时给予相应的急救治疗,同时将患者的病情电话告知医院急诊科医护人员,做好接收患者的准备工作,实现院前和院内急救工作的无缝衔接。院内急救即在将患者转入急诊科后继续对患者的生命体征进行监护,对进行性低氧血症的患者可给予呼吸机辅助呼吸。继续保持血压的稳定,进行心电图检查,完成血常规、ABO血型、RH血型、电解质、肝功能、肾功能、血糖及血脂等一系列检查,并快速进行头颅CT检查。采用闪光视觉诱发电位无创颅内压检测仪对患者进行颅内压检测[5],以指导降低颅内压药物的应用。对颅内压急剧升高、处于脑疝前期及脑疝期的患者应快速静脉注射速尿(呋塞米)40 mg+甘露醇250 mL以降低颅内压,同时请神经外科医生紧急会诊,如需手术者在急诊科完成一切术前准备及签署手术同意书后通过“绿色通道”直接送入手术室进行手术治疗。将无急诊手术指征的患者安全转入神经外科重症监护室进一步治疗。
1.2.2评估内容 记录患者发病后至抢救介入时间、患者的窒息率、死亡率、血肿扩大率及患者日常生活能力(ADL),其中ADL分为5级[6],Ⅰ级(完全恢复日常生活)、Ⅱ级(部分恢复日常生活或独立生活)、Ⅲ级(需人帮助)、Ⅳ级(卧床,但保留意识)、Ⅴ级(植物状态)。

2 结 果
两组患者男女比例及平均年龄方面比较,差异均无统计学意义(P>0.05);观察组抢救介入时间、患者窒息率明显短于或低于对照组,差异有统计学意义(P<0.05);且在死亡率及血肿扩大率方面两组比较,差异有统计学意义(P<0.05);在ADLⅠ、Ⅲ和Ⅴ级方面两组比较,差异均无统计学意义(P>0.05);观察组在ADLⅡ级方面明显优于对照组,差异有统计学意义(P<0.05);而在ADLⅣ级方面,对照组明显高于观察组,差异有统计学意义(P<0.05)。见表1。
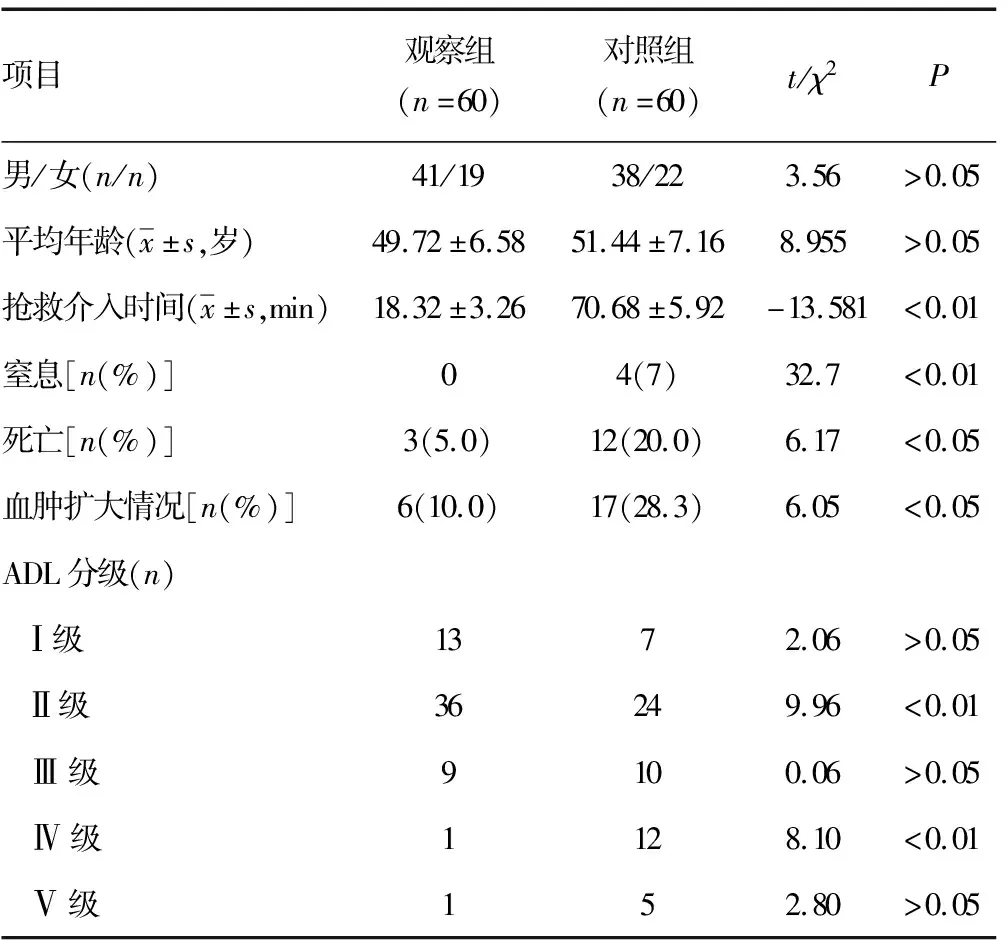
表1 两组患者一般资料及临床指标比较
3 讨 论
出血性脑卒中患者约占脑卒中患者的20%,死亡率却高达50%以上[7]。据统计,全球每年有280万人因出血性脑卒中而死亡,且出血性脑卒中后存活下来的患者往往有较高的残疾率,给其家庭生活带来负担[8-9]。为了应对卒中的挑战,原国家卫生部于2011年4月成立国家卫生部脑卒中防治工程委员会。为了检测本院卒中中心成立后的工作效率,作者对本院卒中中心成立前后出血性脑卒中患者的抢救成功率进行对比分析,可见卒中中心成立后在抢救介入时间、患者的窒息率方面均明显优于卒中中心成立前,差异均有统计学意义(P<0.01);死亡率及血肿扩大率低于卒中中心成立前,差异有统计学意义(P<0.05);ADLⅡ级和ADLⅣ级均明显优于卒中中心成立前,差异均有统计学意义(P<0.01),从而证明了卒中中心成立的必要性,避免了卒中中心成立前卒中患者在就诊时各环节时间要求不严格,抢救过程中存在分级混乱,挂号、缴费排队延误抢救时间,分工不明确,科室间合作差,工作效率低等问题[10]。
本院卒中中心是由院前科、急诊科、神经内科、神经外科、影像科及检验科等多科室组成,突出多学科的密切合作,实现各专业之间的相互融合、无缝对接。急救医疗体系是由院前急救系统和院内急救系统共同构成,二者的有效运行和无缝对接是缩短急症患者系统延迟的决定因素[11]。院前急救医疗体系的首发环节,包括现场急救、途中监护及转运三部分,要保证院前急救环节的成功实施,首先要对院前急救人员进行全方位的培训,加强学习院前急救的重要性,提高急救人员的责任感与使命感。院前急救主要目的是“救命”而不是治病,以维持生命及对症治疗为主,最大限度地降低死亡率,提高抢救成功率。现场对患者病情的评估至关重要,首先要保持患者的呼吸道通畅,在不能区别出血性还是缺血性脑卒中的情况下应采取中性治疗。出血性脑卒中患者的血压管控非常重要。有研究表明,出血性脑卒中患者的预后与血压水平呈“V”字形曲线,过高或过低都会增加患者的死亡率,所以,不仅要严格防止血压过高导致的出血量增加或者再出血,还要避免血压过低导致患者脑灌注量不足[12]。降压的原则是快速地将血压降至目标血压,并保持血压的稳定,防止血压波动,脑出血后超早期(2 h内)强力将患者目标血压降至130~140 mm Hg,能够明显减少血肿扩大的发生。转运的原则是快速、平稳,尽可能地减少搬动,要防止救护车的颠簸。在现场急救人员对患者进行评估及抢救处理后应通过安装在救护车和急诊室内的双向视频摄像监控系统实时地将患者的病情告知院内的救护人员,院内专家对患者的病情进行远程诊断和分析,还可以与现场的急救人员进行交流,实施指导,共同急救,可以有效地提高救治成功率,挽救患者的生命[13]。
院内急救是院前急救的延续,除继续保持患者血压的稳定及呼吸道通畅,防止低氧血症的发生外,应进行急诊头颅CT扫描及一系列检查。请专科医生对患者的病情再次评估,对无手术指征且病情稳定的患者专门入神经外科重症监护室进一步治疗。对已出现脑疝的患者,应快速静脉注射速尿40 mg+甘露醇250 mL,以降低颅内压,为进一步抢救提供时机。对需要手术治疗的患者,应在急诊科完成所有的术前准备及签署术前告知书,同时电话通知手术室护士及麻醉医师做好准备,通过“绿色通道”直接将患者送入手术室接受手术治疗,真正实现院内各部门的“无缝连接”。
综上所述,通过对2种不同急救医疗服务体系下出血性脑卒中患者预后的分析,证明了卒中中心成立的必要性,优化了卒中患者救护的时效性、安全性及有效性,保证了抢救卒中患者绿色通道的通畅,最大限度地降低了出血性脑卒中患者的死亡率及病残率,抢救成功率得到显著提高。

