胸腹腔镜联合手术对食管癌患者炎症及创伤应激的影响
蔡华新¹,黄灿华,杨春萍,陈灿伟,洪锦琴
南安市医院1十八病区,2检验科,福建 泉州 362300
食管癌是一种以早期症状不显著,随着疾病进展至中晚期,出现进行性吞咽困难为主要表现的消化道恶性肿瘤之一,40岁以上男性为多发群体。目前,临床针对食管癌,主要采用手术方式予以干预。传统开胸治疗,病灶切除效果显著,但由于开胸创伤性较大,同时对相关组织的牵拉性较强,因此患者易诱发术后疼痛及不适感,易引发机体炎症反应及应激反应,不易术后恢复,影响患者预后。近年,随着微创技术的发展,胸腹腔镜手术于临床多领域均得到广泛应用,在食管癌的治疗过程中,手术全程操作均以胸腹腔镜作为指导,可使术野更加清晰,以此准确识别病灶及淋巴结组织,完成针对性切除及清扫,同时由于机械牵拉性小、创伤小、恢复快、住院时间短、耐受好等优势,使胸腹腔镜联合手术在临床中得到广泛的认可。据相关文献表明,食管癌治疗过程中,传统手术及腹腔镜手术均具有显著疗效,但治疗过程中,机体炎症反应及创伤应激反应存在一定差异性。为探究其差异性,本研究拟探究胸腹腔镜联合手术治疗食管癌对患者炎症水平、创伤应激水平、免疫功能、手术相关指标的影响,现报道如下。
1 资料与方法
1.1 一般资料
收集2015年1月至2020年1月南安市医院收治的食管癌患者的病历资料。纳入标准:①经过病理学检查或胃镜确诊为食管癌;②无严重心功能障碍导致的手术禁忌证;③相关影像学诊断未见脑转移;④近期未行相关化疗。排除标准:①手术禁忌证;②机体代谢及免疫功能紊乱;③凝血功能障碍;④伴其他恶性肿瘤;⑤合并心肝肾功能障碍;⑥发生浸润性转移。根据纳入、排除标准,共纳入60例食管癌患者,均为鳞状细胞癌。根据治疗方式不同分为观察组及对照组,每组30例。观察组中,男24例,女6例;年龄47~80岁,平均(59.85±3.21)岁;病灶位置:胸上段8例,胸中段20例,胸下段2例;肿瘤直径:0~5 cm 26例,>5 cm 4例;合并基础性疾病:心脑血管疾病4例,糖尿病6例,呼吸系统疾病2例。对照组中,男23例,女7例;年龄45~77岁,平均(58.82±3.25)岁;病灶位置:胸上段6例,胸中段21例,胸下段3例;肿瘤直径:0~5 cm 24例,>5 cm 6例;合并基础性疾病:脑血管疾病2例,糖尿病5例,呼吸系统疾病4例。两组患者各临床特征比较,差异均无统计学意义(P
>0.05)。1.2 手术方法
观察组开展胸腹腔镜联合手术治疗,对患者予以复合性麻醉,为确保患者单肺通气,需予以双腔气管插管操作,或者人工气胸单腔插管麻醉。首先患者需行左侧前倾卧位或左侧卧位,以右胸实施入路,左肺保留通气,于右腋中线第七肋间做一切口作为操作孔,并于其内置入10 mm Trocar,建立CO气胸,分别于腋后线第三肋间、第五肋间及肩角线第八肋间同时做3个切口作为操作孔,且于其中置入10 mm Trocar,胸腔镜下游离整个胸段食管,向上游离超出胸廓入口达颈部,向下分离过食管裂孔达腹腔,彻底清除胸部食管区域淋巴结,分别于第七肋间的观察孔及第八肋间的操作孔放置引流管;然后辅助患者保持头高脚低平卧体位,双肺均保留通气。于脐部做10 mm观察孔,置入腹腔镜,左侧肋缘腋前线做12 mm主操作孔,右侧肋缘锁骨中线做10 mm辅助操作孔,分别于两侧的2个操作孔与观察孔连线中点再做2个辅助操作孔。腹腔镜下分离胃周围网膜,将胃彻底游离,保留胃网膜右血管弓,离断胃左动脉,对其周围淋巴结组织实施彻底清扫。于剑突下做5.0 cm切口,离断胃和食管,把胃提出腹腔,制作出管状胃。将管状胃提拉至颈部,于颈部离断食管,颈段食管与管状胃于颈部实施吻合,常规放置胃管、营养管及颈部引流管。
对照组开展传统开胸治疗,对患者予以复合麻醉,取平卧体位,做一切口于腹部正中,实施贲门及胃的针对性游离,并对病灶周围淋巴结予以彻底清扫。随后患者取左侧卧位,做一切口于右胸第五肋间后外侧位,实施食管游离,切除肿瘤病灶,对周围淋巴结予以彻底清扫,食管吻合方式同观察组。两组患者术后均予以抗炎、抗感染等相关治疗。
1.3 观察指标
①炎症指标水平比较:分别于术前、术后3天采集两组患者空腹静脉血3 ml,以3000 r/min的速率予以10 min常规离心,取上层血清置于-75℃环境待检,对白细胞介素-6(interleukin-6,IL-6)、IL-8、肿瘤坏死因子-α(tumor necrosis factor-α,TNF-α)指标予以化学发光法检测,实际操作需根据试剂盒说明严格进行。②创伤应激指标水平比较:血液样本采集方法及时间同上,针对皮质醇(cortisol,Cor)予以全自动生化分析仪检测,C反应蛋白(C-reactive protein,CRP)予以快速免疫比浊法检测,去甲肾上腺素(norepinephrine,NE)予高效液相色谱(high performance liquid chromatography,HPLC)法检测。③免疫功能指标水平比较:血液样本采集方法及时间同上,利用流式细胞仪检测CD4、CD8、自然杀伤(natural killer,NK)细胞含量,并计算CD4/CD8水平。以上检测项目由南安市医院检验科与第三方检测机构(艾迪康医学检验中心)共同合作完成。④手术相关指标比较:包括术中出血量、手术时间、住院时间、肠道功能恢复时间及淋巴结清扫数量。
1.4 统计学方法
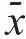
2 结果
2.1 手术前后炎症指标水平的比较
术前,两组患者各炎症指标水平比较,差异均无统计学意义(P
>0.05);术后,两组患者IL-6、IL-8、TNF-α水平均上升,且观察组患者IL-6、IL-8、TNF-α水平均低于对照组,差异均有统计学意义(P
<0.01)。(表1)
表1 手术前后两组患者炎症指标水平的比较
2.2 手术前后创伤应激指标水平的比较
术前,两组患者各创伤应激指标水平比较,差异均无统计学意义(P
>0.05);术后,两组患者CRP、Cor、NE 水平均上升,且观察组患者 CRP、Cor、NE水平均低于对照组,差异均有统计学意义(P
<0.05)。(表2)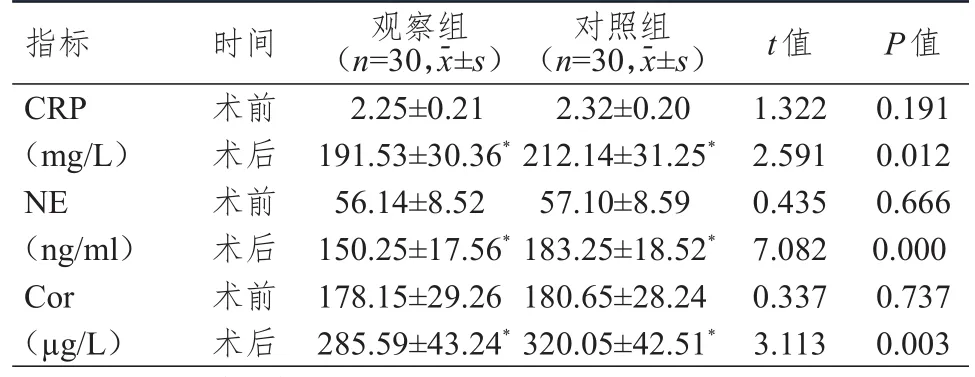
表2 手术前后两组患者创伤应激指标水平的比较
2.3 手术前后免疫功能指标的比较
术前,两组患者各免疫功能指标水平比较,差异均无统计学意义(P
>0.05);术后,两组患者CD4、CD8、CD4/CD8及NK细胞均下降,且观察组患者CD4、CD4/CD8及NK细胞均高于对照组,差异均有统计学意义(P
<0.05)。(表3)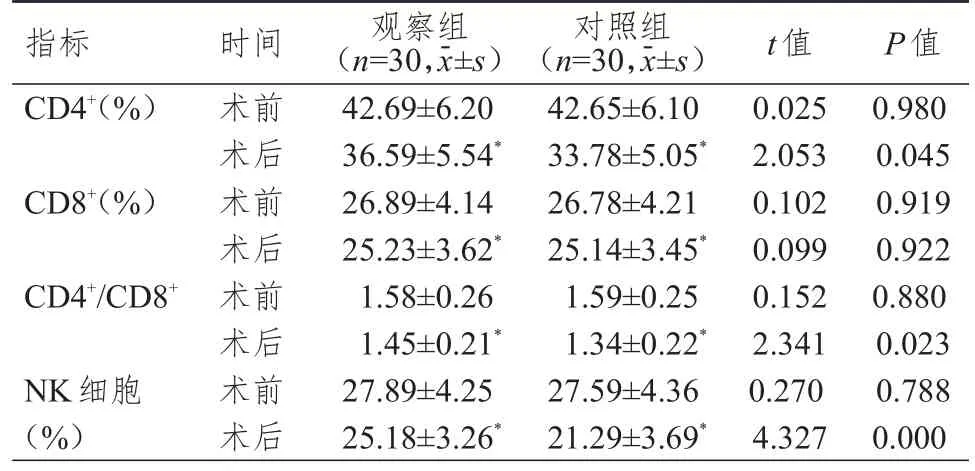
表3 手术前后两组患者免疫功能指标的比较
2.4 手术相关指标的比较
观察组患者术中出血量少于对照组,手术时间、住院时间、肠道功能恢复时间均短于对照组,差异均有统计学意义(P
<0.05);两组患者淋巴结清扫数量比较,差异无统计学意义(P
>0.05)。(表4)
表4 两组患者手术相关指标的比较
3 讨论
临床针对食管癌患者主要以开胸手术予以干预,此传统开放性术式可在直视下针对病灶组织及病灶周围淋巴结实施彻底切除与清扫,活动空间大,手术易于操作,但由于开胸手术创伤性较大,手术过程中,易对呼吸肌及相关组织造成不必要的影响,导致患者术后呼吸功能受损,影响患者生活质量及预后。胸腹腔镜联合手术治疗,可使局部术野放大,以此完成精准切除,降低对周围组织的损伤,同时可最大限度减少出血量,有助于术后恢复,确保预后及生活质量。
炎症因子水平的异常升高与机体组织损伤存在极大相关性,手术的机械性损伤是引发炎性介质释放、机体创伤应激反应的关键,TNF、IL-6、IL-8均属于常见炎性因子,其水平的升高程度,可进一步反映机体的感染程度及损伤程度。创伤应激反应是由于机体组织受损后,自身所产生的一种保护机制,可在一定情况下,导致免疫抑制,常见的应激激素包括Cor、CRP及NE。本研究结果显示,术前,两组患者各炎症指标水平比较,差异均无统计学意义(P
>0.05);术后,两组患者IL-6、IL-8、TNF-α水平均上升,且观察组患者IL-6、IL-8、TNF-α水平均低于对照组,差异均有统计学意义(P
<0.05)。结果与张传强和华浩东相关研究结果类似。术前,两组患者各创伤应激指标水平比较,差异均无统计学意义(P
>0.05);术后,两组患者CRP、Cor、NE水平均上升,且观察组患者CRP、Cor、NE水平均低于对照组,差异均有统计学意义(P
<0.05),与田建和宋定伟相关研究结果类似。分析原因在于,胸腹腔镜联合手术及传统开胸手术均会对机体产生一定影响,但由于通过胸腹腔镜辅助完成手术,可有效降低机械性牵拉对脏器的损伤,加之,其微创性可进一步减少炎性反应及机体应激反应。本研究中,术前,两组患者各免疫功能指标水平比较,差异均无统计学意义(P
>0.05);术后,两组患者 CD4、CD8、CD4/CD8及NK细胞均下降,且观察组患者CD4、CD4/CD8及NK细胞均高于对照组,差异均有统计学意义(P
<0.05)。分析原因在于,胸腹腔镜联合手术与传统开胸手术的机械性损伤均会对机体产生机械性刺激,诱发机体发生炎性反应,促进炎性介质的释放,同时降低机体免疫力,但与传统开胸手术相比,胸腹腔镜手术治疗过程中,由于其切口小、机械性牵拉程度低、精准切除等优势,可进一步缩小对机体免疫功能的影响。本研究结果显示,观察组患者术中出血量少于对照组,手术时间、住院时间、肠道功能恢复时间均短于对照组,差异均有统计学意义(P
<0.05);两组患者淋巴结清扫数量比较,差异无统计学意义(P
>0.05)。分析原因在于,手术过程中,全程采用胸腹腔镜予以指导,可对病灶及周围淋巴结组织予以精准、彻底切除与清扫,同时降低不相干周围组织损伤,以此减少出血量,加之其微创性可缩短住院时间及胃肠功能恢复时间,两种手术均具有显著疗效,可达到病灶及周围淋巴结组织的彻底清除与清扫。综上所述,食管癌患者采用胸腹腔镜联合手术治疗可降低机械性刺激引发的炎性反应及创伤应激反应,同时对机体免疫功能的影响较小,促进机体恢复,临床应用价值较高。

