经Wiltse入路病灶清除并椎间非结构性植骨融合内固定术治疗单节段胸腰椎结核
曹德军,鲁 鹏,张 耀,柳 松,张友树,梁 刚,权正学
1.四川大学华西医院资阳医院(资阳市第一人民医院)骨科,资阳 641300
2.重庆医科大学附属第一医院脊柱外科,重庆 400016
胸腰椎是肺外结核好发部位,一期病灶清除融合内固定术已成为胸腰椎结核治疗的主要趋势[1-3]。但传统后路手术须广泛剥离竖脊肌,增加组织损伤,易造成术后切口愈合困难、窦道形成等;且椎间植骨以自体大块髂骨、人工钛笼、纳米羟基磷灰石等结构性支撑植骨为多见,具有创伤大、费用高等缺点[4-7]。探索创伤小、出血量小且术后恢复快的手术方式已成为脊柱外科医师一个新的挑战。有研究[8-9]证实可经Wiltse入路完成上下关节突、横突、肋横关节及病灶的显露与切除。2016年6月—2019年8月,四川大学华西医院资阳医院采用一期经Wiltse入路病灶清除并结合椎体间非结构性植骨融合(双侧髂后上棘松质骨、局部关节突、椎板骨颗粒及人工骨颗粒混合)内固定术治疗单节段胸腰椎结核,疗效满意,现报告如下。
1 资料和方法
1.1 一般资料
纳入单节段胸腰椎结核患者24例,所有患者术前结核感染T细胞斑点试验及影像学检查阳性,且无椎体前广泛脓肿形成及流注脓肿,其中男11例,女13例;年龄为28 ~ 60岁,平均40.78岁;结核累及节段:T8,92例、T12~ L16例、L1,29例、L2,35例,L3,42例。所有患者术前影像学资料示椎体/椎间盘破坏,伴/不伴死骨或脓肿,病变节段椎弓根完整,脓肿局限于破坏椎体周边,部分患者存在不同程度硬膜囊和/或神经根受压。所有患者术前均接受规范四联抗结核药物(异烟肼0.3 g/d,利福平0.45 g/d,盐酸乙胺丁醇0.75 g/d、吡嗪酰胺0.75 g/d)治疗2 ~ 4周。C反应蛋白(CRP)水平低于40 mg/L、红细胞沉降率(ESR)低于< 50 mm/h后安排手术。
1.2 手术方法
患者取俯卧位,气管插管全身麻醉,在胸腰背部做后正中切口,切开皮肤、皮下组织、胸腰筋膜,钝性分离多裂肌及最长肌间隙,显露病变节段椎体及上下各1个节段,直视下以关节突外侧缘顶点预制椎弓根钉钉道,减压侧(有脓液和死骨一侧)暂时骨蜡封堵病变节段钉道,对侧辅以椎弓根螺钉(富乐科技开发有限公司,北京)固定,并适当撑开间隙,临时棒固定。反复用枪钳、骨刀切除部分下关节突、上位椎板下缘及下位椎板上缘,切除部分黄韧带,充分显露椎间隙(椎板、关节突剪成颗粒状备用)。吸净椎体内及椎旁脓液,去除破坏椎间盘及部分椎体并用大小及角度不一刮勺、髓核钳向对侧清除椎体内病灶直至正常松质骨,结核病灶清除完成后局部反复用浓碘伏、双氧水及含异烟肼、链霉素的大量生理盐水冲洗。椎体间隙前方病灶内放置含3 g异烟肼和3 g链霉素的明胶海绵,取髂后上棘松质骨颗粒与人工骨、自体骨颗粒混和后压紧植入椎体间隙内前、中柱,椎体后缘再次用含异烟肼和链霉素的明胶海绵覆盖。根据胸腰椎生理曲度预弯合适长度的金属棒2根,病变节段两侧椎弓根适当加压、连接螺帽锁紧,再次用大量含异烟肼和链霉素的生理盐水反复冲洗切口,双侧切口各放置1根引流管,逐层缝合切口。
1.3 术后处理及疗效评价
术后患者在床上行腰背肌功能锻炼,24 h内引流量少于50 mL后拔除引流管,佩戴胸腰椎支具负重站立训练。术后继续予以四联抗结核药物(异烟肼0.3 g/d,利福平0.45 g/d,盐酸乙胺丁醇0.75 g/d、吡嗪酰胺0.75 g/d)治疗,总疗程为12个月。每2个月复查ESR、CRP水平及肝肾功能,每3个月行X线、CT检查直至椎间骨性融合。治愈标准:①全身情况及食欲良好,体温正常;②ESR正常,局部症状消失,无疼痛,窦道愈合;③影像学检查示脓肿消失或钙化、死骨被替代。记录手术时间、术中出血量、术后引流量及术中输注红细胞悬液单位数,以及术前、术后1周和末次随访时疼痛视觉模拟量表(VAS)评分[10]、Cobb角、ESR;观察神经功能Frankel分级[11]改善情况和植骨融合情况。
1.4 统计学处理
采用SPSS 20.0统计软件对数据进行统计分析,计量资料以±s表示,对术前、术后及末次随访时患者VAS评分、病变节段Cobb角、ESR比较采用重复测量方差分析,两两比较采用LSD检验,检验水准P=0.05。
2 结 果
所有手术顺利完成,术中无脊髓损伤或硬膜撕裂等情况发生,术中清除组织送病理检查,均报告为结核。所有患者随访6 ~ 36(16.6±1.5)个月。手术时间为180 ~ 300(267±25)min;术中出血量为400 ~ 800(490±60)mL;术中输注红细胞悬液0 ~ 2(1.3±0.2)个单位;术后引流量为150 ~ 250(180±20)mL。术后1周及末次随访时,所有患者VAS评分、Cobb 角、ESR均较术前显著改善,差异有统计学意义(P<0.05,表1)。5例术前脊髓神经功能障碍者术后均有所改善,术前Frankel分级C级1例恢复至D级,D级4例均恢复至E级。根据Lee等[12]的判断标准,至末次随访时所有植骨颗粒吸收,融合率为100%,融合时间为6 ~ 12个月;术后(8.5±1.4)个月所有患者结核均治愈,无内固定松动、窦道形成或结核复发等情况发生。典型病例影像学资料见图1。

表1 手术前后 VAS 评分、Cobb 角、ESRTab. 1 VAS score,Cobb’s angle and ESR at pre- and post-operation
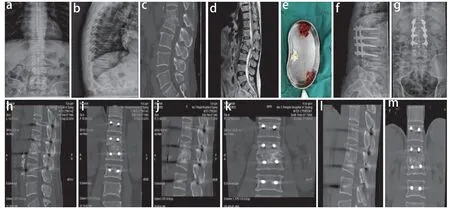
图1 典型病例影像学资料Fig. 1 Imaging data of a typical case
3 讨 论
3.1 Wiltse入路可行性及优势
传统后正中入路手术须广泛剥离椎旁肌肉才能暴露椎弓根置钉点,造成多裂肌去神经化及后方韧带复合体(PLC)损伤,进而导致多裂肌萎缩、变形,再加上内固定物阻挡,使剥离的多裂肌不能复原,形成空腔,容易造成局部感染、窦道形成、伤口愈合困难、长期腰背部僵硬及下腰痛等医源性损伤[13]。解剖学研究[14]发现,在胸腰背筋膜深面有3个独立的肌间隙:腰方肌与髂肋肌间隙(Watkins间隙)、髂肋肌与最长肌间隙(LIMP间隙)、最长肌与多裂肌间隙(Wiltse间隙)。多裂肌与最长肌分别起自横突并附着在关节突,二者之间由脂肪组织填充,其间无血管、神经穿行,可轻松钝性分离。有研究[15-16]比较Wiltse入路与传统入路,发现Wiltse入路可明显减少对肌肉的剥离,降低出血量。本研究也发现,经Wiltse间隙显露上下关节突、横突、肋横关节,完成上、下椎体椎弓根螺钉置入及矫形固定无须对肌肉进行切除,操作安全性高,可最大程度保留PLC完整性,大大减少手术暴露时间。Wiltse入路优势:①无须广泛剥离和牵拉椎旁肌肉,保护椎旁肌完整性,避免对PLC造成医源性损伤,减轻术后疼痛,利于快速恢复;②肌间隙可迅速到达上关节突,显露便捷,缩短手术暴露时间,置钉方便;③肌间隙肌肉自然闭合,术野血管分布少,减少术中出血,避免因积血导致切口愈合不良及感染;④减少了减压过程中对神经根和硬膜囊的牵拉;⑤设备要求低,术中辐射少,有利于基层医院积极开展;⑥可降低脊神经后根中间支及肌肉动脉血供损伤程度。
3.2 椎间非结构性植骨可行性及优势
椎弓根螺钉通过固定胸腰椎前、中、后柱为脊柱稳定性和椎间融合提供力学基础,因此,越来越多的学者采用一期后路病灶清除并植骨融合内固定术治疗脊柱结核,并获得了良好的临床疗效。椎间融合是胸腰椎结核治疗的最终目的[17-19],而植骨是椎间融合的前提。植骨可分为结构性植骨与非结构性植骨。结构性植骨包括三面皮质的髂骨块、肋骨、腓骨、人工钛网、纳米羟基磷灰石等,三面带皮质的髂骨块和钛网在脊柱结核的治疗中应用最多。髂骨块含丰富松质骨,内含内源性生长因子,具有较强支撑,可显著提高植骨融合率。钛网为惰性材料,呈圆桶状且壁多孔,可任意截取长度,再将颗粒骨放入其中,利用自身刚度分散钉棒负荷,避免应力集中导致金属疲劳,较髂骨、腓骨、肋骨等更符合脊柱三柱生物力学理论。钛网内的小颗粒骨块与植骨床接触面大,可保证骨质融合,被广泛应用于治疗结核性骨缺损,并取得了显著的疗效;但也存在许多缺点,如钛网下沉、移位,Cobb角丢失,明显增加手术时间和出血量等[20-21]。非结构性植骨指直径小于2 mm的颗粒骨。非结构性植骨的优势:①取材方便,局部减压获取的关节突、椎板、髂后上棘松质骨颗粒均可作为植骨材料,避免医源性二次创伤;②颗粒骨体积较小,便于植入,所需时间短,出血量小,快速血管化,加快骨愈合;③髂后上棘松质骨颗粒携带内源性生长因子,进入病变节段局部形成高浓度生长因子环境,可更好地诱导骨生长,促进骨愈合;④颗粒间相互挤压,在纵向压力下刺激骨生长;⑤手术所需时间及出血量明显减少,降低患者的住院总费用;⑥保留PLC完整性;⑦避免大体积结构性骨块或钛网造成的硬膜撕裂或脊髓、周围神经根损伤。通过本组病例分析,本研究组认为经Wiltse入路病灶清除并椎间非结构性植骨治疗单节段胸腰椎结核是可行的。但须注意适应证仅限于:①单节段胸腰椎结核;②椎体前方无广泛脓肿或无流注脓腔;③PLC完整;④Cobb角< 45°。
综上所述,经Wiltse入路病灶清除并椎间非结构性植骨治疗单节段胸腰椎结核创伤小,出血量少,操作简单,安全有效。本研究不足之处在于随访时间偏短、样本量小,远期结果还有待于大样本、多中心对比研究来进一步客观判定。

