手术室麻醉苏醒护理对胃肠切除患者全麻苏醒期躁动(EA)的影响及满意度分析
王君
苏州市吴中人民医院手术室,江苏苏州215128
胃肠切除术是治疗胃肠道疾病的重要手段,受近年饮食、生活结构改变等影响,胃肠道疾病发生率逐渐增加,为此临床对胃肠切除术关注度逐渐升高。胃肠切除术是根据患者具体病变部位、性质、大小实施的部分切除、全切除、广泛切除治疗,为确保手术顺利实施,临床多给予全身麻醉,全麻苏醒期躁动(EA)是胃肠切除术患者麻醉苏醒期常见的异常表现,以兴奋、哭喊、呻吟等为临床特征,若未及时干预会造成血压升高、心率加快,甚至在无意识状态下乱动会增加导管脱出率,影响患者术后恢复效果。有报告指出在麻醉苏醒期间,给予胃肠切除术患者手术室麻醉苏醒护理可明显控制EA程度,为明确该护理方案具体价值,该文选择2019年1月—2020年6月收治的胃肠切除患者72例为研究对象,现报道如下。
1 资料与方法
1.1 一般资料
纳入72例胃肠切除患者为研究对象,依据随机信封法分为两组。观察组36例中男/女=21/15,平均年龄(61.52±2.14)岁;体质量(56.28±2.41)kg;平均麻醉时间(2.91±0.72)h;麻醉分级(ASA):10例I级、26例II级。对 照组36例 中男/女=22/14,平均 年龄(61.82±2.05)岁;平均体质量(56.34±2.52)kg;平均麻醉时间(2.94±0.71)h;麻醉分级(ASA):11例I级、25例II级。两组一般资料对比,差异无统计学意义(P>0.05)。具有可比性。该研究上报医院伦理委员会,并获得审批。
纳入标准:①经临床检查确诊为胃肠道疾病者;②自愿接受胃肠切除术者;③无麻醉禁忌证者;④无血液系统疾病者;⑤麻醉分级I~II级者;⑥自愿签署知情同意书者;⑦近期未使用镇静类药物者;⑧全麻下接受胃肠切除术者[1]。
排除标准:①血液系统疾病者;②精神疾病者;③心脏疾病者;④肝肾功能异常者;⑤合并出血性疾病者;⑥麻醉药物过敏者;⑦临床资料丢失者;⑧沟通障碍者;⑨神经系统疾病者[2]。
1.2 方法
1.2.1 对照组选用常规护理 患者入院确诊后做好术前准备、访视、导尿、等待苏醒等常规护理,与此同时护理人员密切监测其病情及生命体征变化,发现异常第一时间上报医师处理。
1.2.2 观察组选用手术室麻醉苏醒护理 (1)健康教育:术前护理人员参考视频、PPT等为患者讲解手术、疾病、麻醉相关知识,使其对术中、术后可能出现的异常表现有一定了解,同时对患者身体情况、既往病史等进行评估,预测术后可能出现EA概率,并给予针对性护理指导[3]。(2)心理防御建立:术前护理人员主动与患者沟通,了解其心理状态变化情况,其次简单为其介绍手术及麻醉内容,提前告知全麻重要性及麻醉带来的异常情况,并简要说明术中需要进行的操作。在置入各导管前需为其介绍可能产生的不适感,叮嘱其做好心理准备,针对恐惧严重者可为其讲述院内麻醉医师、外科医师技术精湛程度及成功治愈率,指导其通过联想康复后情境,克服心理问题,提高治疗依从性[4]。(3)术后麻醉苏醒室护理:①术后患者可能会因药物残留出现上呼吸道梗阻、通气不足等现象,亦可产生烦躁、头痛等症状,为此护理人员需密切监测、分析患者动脉血气指标变化,还需加强体位管理,尽可能选择去枕平卧体位,预防体位或医疗器械压迫血管、神经,增加躁动发生率。②患者自主呼吸、意识缓慢恢复过程中气道导管会形成较大刺激,为此护理人员需掌握、判断拔管指征,尽早拔除气管导管,并于拔管后给予患者面罩吸氧,观察其苏醒期是否存在气道痉挛、呼吸困难等,若发现异常及时处理。其次导尿管会增加机体不适感,护理人员需详细为患者讲解流质导尿管必要性,告知其一直存在尿意原因,减轻其心理负担,避免引起躁动。③针对术中发生轻微躁动者,护理人员可使用约束带,并需合理控制约束带松紧度,随着手术结束时间的延长,患者意识、感知能力逐渐恢复,此时护理人员需密切检查其生命体征变化,发现异常第一时间上报医师[5]。体温过低会影响患者苏醒,为此护理人员需将麻醉复苏室内温度控制在22℃左右,还需加强保暖,确保其意识恢复。④药物干预:根据患者躁动程度合理使用镇痛药物,针对术后即刻恢复痛觉的患者,需即刻连接镇痛泵镇痛,避免因疼痛程度过高引起躁动,若疼痛程度较高可加大镇痛泵剂量,帮助患者平稳渡过疼痛期[6]。⑤不良反应管理:术后呕吐可增加腹内压及疼痛性躁动发生率,因此护理人员需指导患者进行深呼吸,头偏向一侧,必要时给予止痛干预;加强对患者排气状态的观察,避免术后药物残留引起的低氧血症[7]。
1.3 观察指标
①采用5级评分法评价两组EA程度,1级未发生躁动,2级患者保持安静,3级吸痰时发生躁动,4级无任何刺激下出现躁动,5级出现强烈挣扎[8]。
②统计两组麻醉前、躁动期心率、血压变化。
③统计两组血压、呼吸抑制、头晕、谵妄、呕吐等不良反应。
④参考下发“满意度量表”评价两组护理满意度,分值0~100分,分为满意度高(≥90分)、满意度一般(60~90分)、不满意(≤60分)。
1.4 统计方法
2 结果
2.1 两组患者EA发生率对比
与对照组EA发生率33.33%相比,观察组EA发生率11.11%明显降低,差异有统计学意义(P<0.05)。见表1。
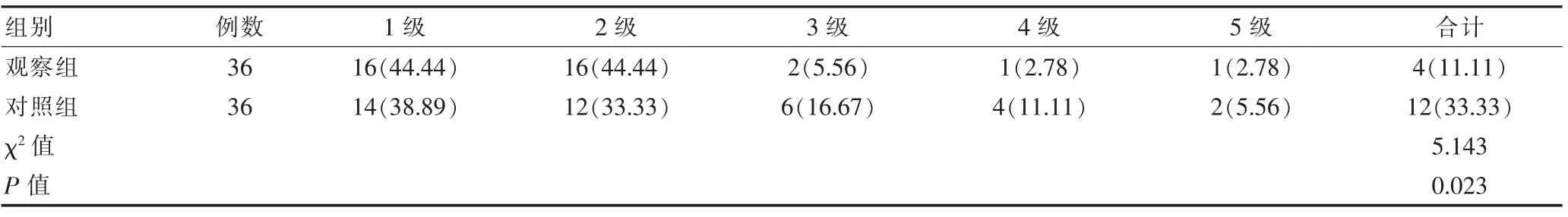
表1 两组患者EA发生率对比[n(%)]
2.2 两组患者心率、血压变化对比
两组麻醉前心率、血压对比差异无统计学意义(P>0.05),苏醒期观察组心率、血压低于对照组,差异有统计学意义(P<0.05)。见表2。
表2 两组患者心率、血压对比(±s)

表2 两组患者心率、血压对比(±s)
组别心率(次/min)麻醉前 苏醒期舒张压(mmHg)麻醉前 苏醒期收缩压(mmHg)麻醉前 苏醒期观察组(n=36)对照组(n=36)t值P值72.14±5.11 72.16±5.14 0.015 0.988 76.21±8.14 86.24±6.14 5.902<0.001 82.61±5.11 82.35±5.14 0.215 0.830 85.14±6.02 94.28±7.14 5.872<0.001 131.28±11.02 131.26±11.52 0.008 0.994 134.62±9.11 147.82±12.14 5.218<0.001
2.3 两组患者不良反应率对比
与对照组不良反应率36.11%相比,观察组不良发生率13.89%明显降低,差异有统计学意义(P<0.05)。见表3。
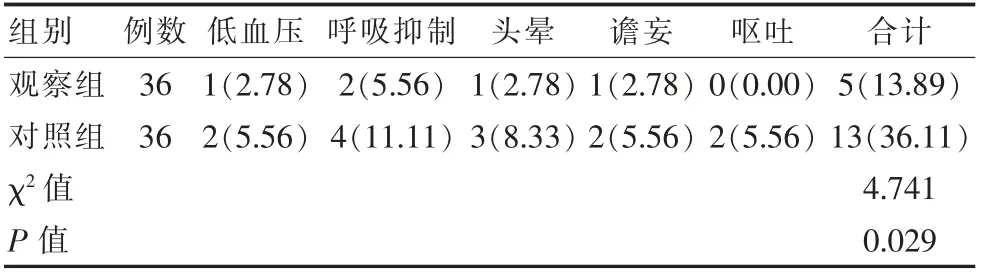
表3 两组患者不良反应率对比[n(%)]
2.4 两组患者护理满意度对比
与对照组护理满意度77.78%相比,观察组护理满意度97.22%明显升高,差异有统计学意义(P<0.05)。见表4。
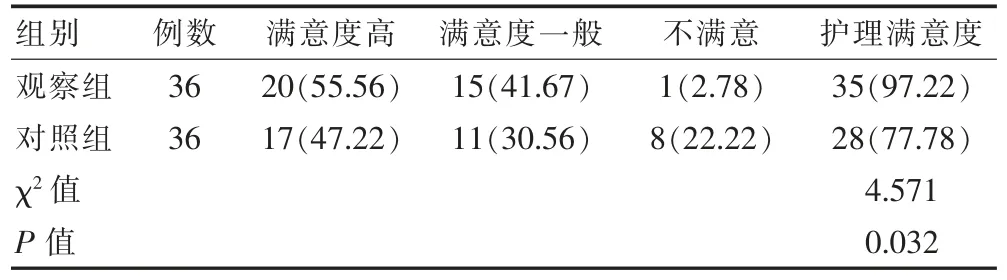
表4 两组患者护理满意度对比[n(%)]
3 讨论
胃肠手术所需时间长,因此对麻醉效果要求较高,为确保手术效果,麻醉需达到镇痛完全、肌肉松弛的效果,而全麻具有镇痛效果理想、药物用量少等优势,且预后效果理想,但麻醉诱导所需时间长,导致患者在全麻术后易出现EA等并发症。EA以交感神经异常兴奋为临床症状,以心率加快、血压升高等为临床表偶像,若未及早采取有效措施干预,可诱发心肺功能不全、冠心病等心脑血管疾病。据统计全麻患者术后EA发生率高达5.3%,多见于拔管后15 min内,该症状呈急性发作状态,以无意识动作、语言、谵妄等为临床特征,目前尚未明确其具体发病机制,为此临床处理难度较大[9]。研究发现:EA不仅会影响患者术后机体功能恢复,亦可干扰医务人员配备,若其术后因躁动出现主动拔管、坠床、不自主抬高身体等行为可撕裂伤口,影响术后恢复效果,为此需更多护理人员进行看护,以确保其麻醉苏醒期安全性。临床大部分学者认为EA与药物、手术、患者自身因素等有关,但药物、手术属于不可变因素,为此需加强对患者自身因素的干预,以便降低EA发生率。
结果显示:观察组EA发生率为11.11%低于对照组,苏醒期心率、血压较对照组低,且不良反应率为13.89%低于对照组36.11%,单玉丽[10]研究中试验组EA发生率为11.48%低于对照组31.15%,该结论与该次研究结果一致,证实手术室麻醉苏醒护理在改善胃肠切除术预后效果中极具优势,分析:常规护理缺乏针对性、主动性,无法满足当前临床需求,为此需对其护理方案优化、重组,制定更为有效的护理干预,手术室麻醉苏醒护理为外科新型护理方案,对全麻手术中具有极高针对性,在胃肠切除术患者入手术室前,就其心理状态、身体情况等进行系统评估,并就可能出现的问题进行预见性干预,避免因麻醉影响康复效果[11-14]。术前宣教及心理干预是必不可少的护理内容,胃肠手术患者心理存在明显应激反应,加之术后残留部分麻醉药物,会影响患者对感觉的处理、反应,若患者缺乏对药物的认知,证实其存在身体不适或在外界刺激下出现反抗状态,因此在展开手术前,护理人员需详细为其讲解手术流程、术后身体可能垂涎的异常情况,并对其进行针对性心理疏导,易缓解其负性情绪,确保其在围术期保持情绪稳定,减少术后EA的发生率。再者在麻醉苏醒期需加强对其血气分析的监测,还需对其疼痛程度进行评估,并做好干预措施,降低生理应激反应,究其原因是部分患者在麻醉苏醒期痛觉恢复,伤口带来的疼痛会增加EA发生率,因此护理人员需协助医师进行疼痛管理,必要时选择药物进行镇痛。手术室麻醉苏醒护理通过心理疏导、药物管理、不良反应预防等措施减少血压升高、缺氧、疼痛性躁动,降低EA发生率,达到改善术后恢复及预后效果的目的,提高患者及其家属满意度,该研究中观察组满意度高于对照组,该结果与上述结论相互印证,证实手术室麻醉苏醒护理在胃肠切除术护理EA预防中效果显著。此外,在对胃肠切除术患者术前访视过程中,需告知患者及其家属手术室麻醉苏醒价值、重要性,避免其因等待时间过长增加护患纠纷率。
综上所述,手术室麻醉苏醒护理应用在胃肠切除术护理中效果显著,可明显降低EA及不良反应率,提高护理满意度,值得借鉴,但基于该研究方案设计较为简单,未深入对比护理后生存质量,后期需优化研究设计方案,通过多指标对比为临床提供更高质量参考。

