eGFR≥60 ml/(min·1.73 m2)的2型糖尿病患者糖化血红蛋白水平与肾小球滤过率的相关性
周文雄,胡豪飞,何永成
(1.广州医科大学深圳市第二人民医院临床学院,广东 深圳 518035;2.深圳市大鹏新区中心医院,广东 深圳 518119;3.深圳市第二人民医院,广东 深圳 518035;4.深圳市恒生医院,广东 深圳 518102)
随着经济发展和城市化导致人们生活方式改变,体力活动减少和肥胖增加,使得2型糖尿病(Type 2 diabetes mellitus,T2DM)的人数不断增加。临床上约20%~40%的T2DM患者进展为糖尿病肾脏疾病(diabetic kidney disease,DKD)[1],DKD的主要临床表现为微量蛋白尿和肾功能改变,肾小球滤过率(Glomerular filtration rate,eGFR)是反映肾功能的主要指标,轻度下降也能预测肾脏疾病的进展[2]。糖化血红蛋白(glycated hemoglobin A1c,HbA1c)作为糖尿病流行病学研究和疗效考核的有效监测指标,在临床中得到了广泛使用[3-4]。目前关于HbA1c水平与eGFR≥60 ml/(min·1.73 m2)的T2DM患者的肾小球滤过率关系的研究尚少报道。本研究拟采用横断面研究的方法探讨eGFR≥60 ml/(min·1.73 m2)的T2DM患者HbA1c水平与肾小球滤过率之间的关系,为早期积极控制2型糖尿病(T2DM)患者的HbA1c水平,延缓肾功能进展及发展至终末期肾脏病(ESRD)提供依据。
1 资料与方法
1.1研究对象:回顾分析2011年1月~2015年12月于我院肾内科、内分泌科住院的T2DM患者共265例,根据纳排标准,其中GFR≥60 ml/(min·1.73 m2)的175例纳入最终研究。其中男116 例,女59例。按照糖化血红蛋白水平三分位数分为低水平组(HbA1c≤7.7 mmol/L)、中水平组(7.7 mmol/L
1.2方法:临床资料收集:收集患者年龄、性别、糖尿病病程、高血压病史、体重指数(BMI)等基本人口学资料。抽取空腹12 h后静脉血,检测血尿素氮(BUN)、血肌酐(Scr)、血尿酸(SUA)、总胆固醇(TC)、三酰甘油(TG)、高密度脂蛋白(HDL)、低密度脂蛋白(LDL)、糖化血红蛋白(HbA1c)、空腹血糖(FPG)、血红蛋白(HB)、白蛋白(ALB)等生化指标。留取24 h尿,女性于月经干净后留取,检测尿白蛋白排泄率(UAER)和(或)24 h尿蛋白定量。
2 结果
2.1一般资料:符合eGFR≥60 ml/(min·1.73 m2)的T2DM患者共 175例,男116例,女59例;年龄18~86岁,平均(56.87±12.66)岁。不同HbA1c 水平分组的T2DM患者的年龄、BMI、糖尿病病程、收缩压(SBP)、舒张压(DBP)、血红蛋白(Hb)、尿酸(SUA)、三酰甘油(TG)、总胆固醇(TC)、低密度脂蛋白(LDL-C)、高密度脂蛋白(HDL-C)、尿总蛋白、性别构成等指标比较,差异均无统计学意义(P>0.05)。HbA1c 高水平组患者的FPG、eGFR 高于HbA1c 低水平组,差异具有统计学意义(P<0.05)。HbA1c 低水平组患者的Scr、BUN、血清白蛋白水平高于HbA1c 高水平组,差异有统计学意义(P<0.05),见表1。
2.2单因素线性回归分析影响2型糖尿病患者eGFR水平的相关因素:单因素线性回归分析结果显示,性别、年龄、糖尿病病程、DBP、FPG、HBA1c、尿总蛋白为影响T2DM患者eGFR的影响因素;其中DBP、FPG、HBA1c与eGFR呈正相关关系,年龄、糖尿病病程、尿总蛋白与eGFR呈负相关关系。在性别方面,女性的eGFR水平比男性增加12.15 ml/(min·1.73 m2)(P=0.0.096 4)。其余指标不是eGFR的影响因素,差异无统计学意义(P>0.05)。见表2。
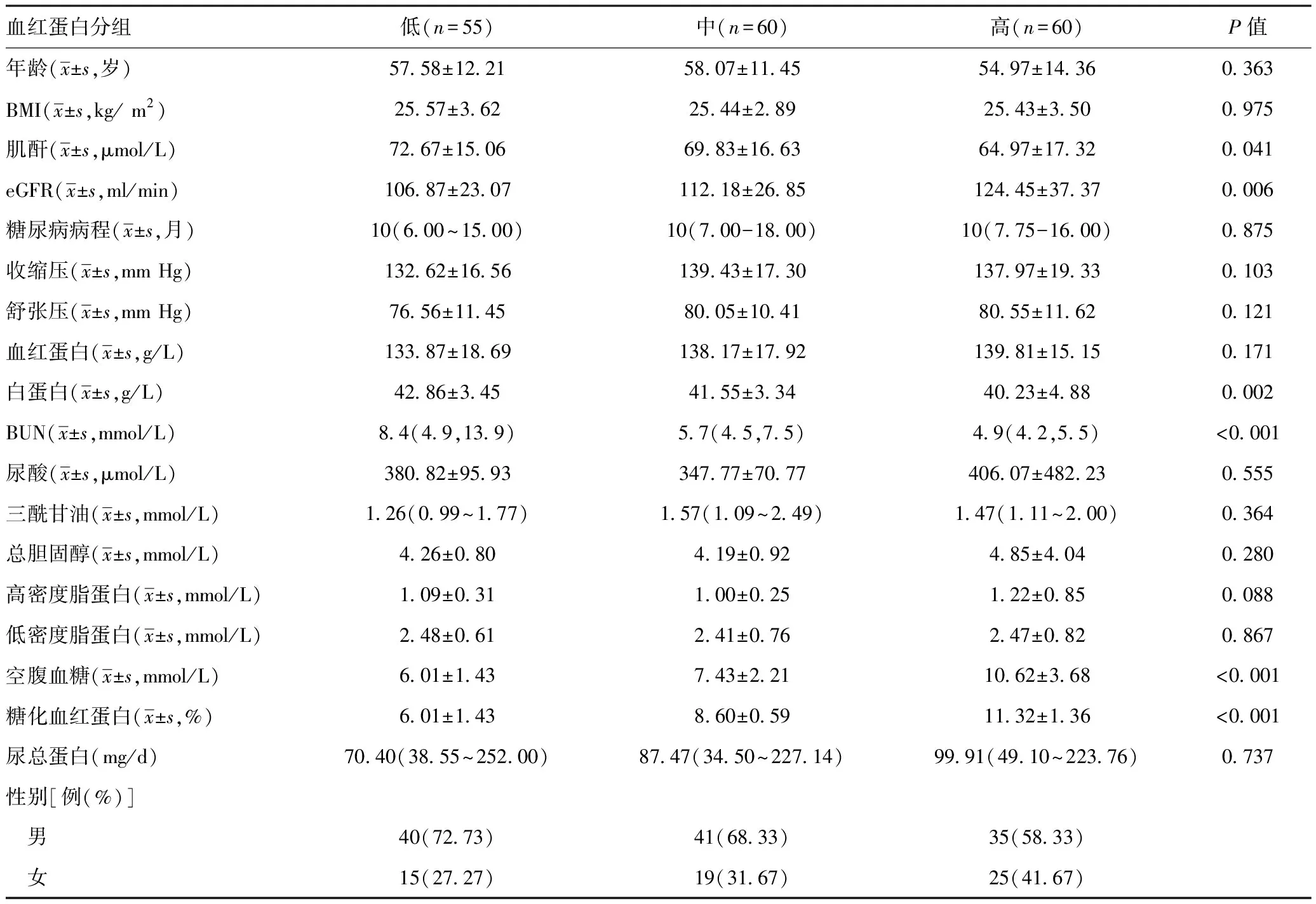
表1 不同糖化血红蛋白水平分组下人口学及临床指标的比较
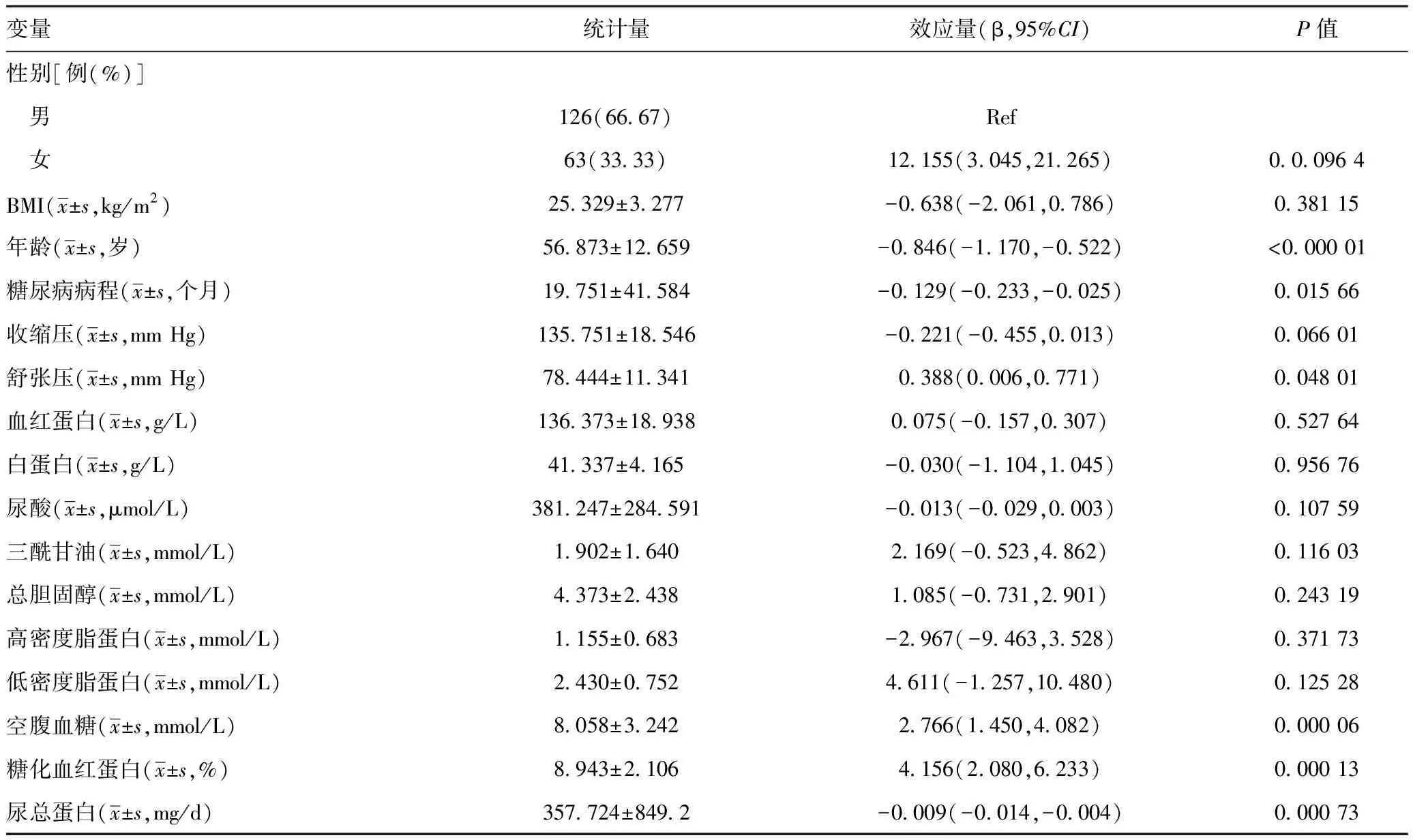
表2 单因素线性回归分析影响2型糖尿病患者eGFR进展的相关因素
2.3T2DM患者糖化血红蛋白水平与eGFR的独立关系:笔者使用多元线性回归模型评估eGFR≥60 ml/(min·1.73 m2)的T2DM患者HbA1c水平与eGFR之间的关系。同时,笔者在表3中显示了未经调整(模型0)和调整(模型1、模型2)后的模型中HbA1c水平与eGFR之间的关系。在模型0中,HbA1c水平与eGFR呈正相关[(β= 4.156,95%置信区间(CI):2.080~6.233,P=0.000 13],即HbA1c每增加一个单位,eGFR增加4.156 ml/(min·1.73 m2)。 在模型1(调整了性别、年龄、 BMI、 糖尿病病程、SBP、DBP)中,结果没有明显变化(β= 3.387,95%CI:1.111~5.663,P=0.004 08)。同时,在模型I的基础上进一步校正了LDL-C、SUA、尿总蛋白定量、ALB、Hb等变量后,模型2中效应量仍未发现明显关系(β= 3.843,95%CI:1.446~6.240,P=0.0.0204),提示HbA1c是eGFR的独立影响因素。为了进行敏感性分析,笔者还将HbA1c用作分类变量(三分位数),发现也观察到了相同的趋势(校正相关混杂因素后,趋势检验的p值为0.022 06)。多元线性回归分析结果表明校正相关混杂因素后,HbA1c水平是eGFR≥60 ml/(min·1.73 m2)的T2DM患者eGFR的独立影响因素,即HbA1c每增加1%,eGFR水平增加3.84 ml/(min·1.73 m2)(P=0.002)。见表3。
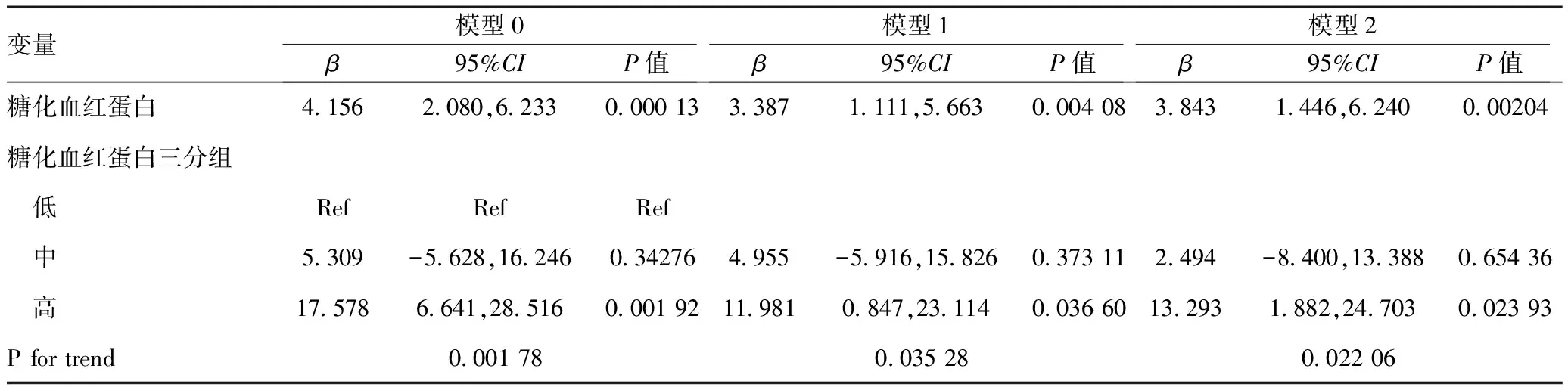
表3 2型糖尿病患者糖化血红蛋白水平与eGFR在不同模型中的关系
2.4亚组分析糖化血红蛋白水平与eGFR的关系:本研究进一步通过亚组分析探讨不同人群中HbA1c与eGFR的关系,并对其结果进行交互检验。结果显示,年龄影响T2DM患者HbA1c水平与eGFR的关系(P for interaction = 0.042 7),即当年龄<60岁时,HbA1c对eGFR的影响为(β=5.518,95%CI2.664~8.372),而当年龄>=60岁时,HbA1c对eGFR的影响为(β=0.909,95%CI-2.983~4.820)。结果提示年龄<60岁可增强HbA1c对eGFR的影响,即HbA1c每增加1个单位,eGFR增加5.518 ml/(min·1.73m2)。而高血压病史、性别、尿蛋白、BMI、糖尿病病程等分组对于T2DM患者HbA1c与eGFR关系的影响不显著,即在这些分组的人群中,HbA1c与eGFR的关系保持稳定(交互作用的P值分别为0.468 2、0.622 7、0.960 8、0.465 5、0.601 6)。见表4。
3 讨论
随着我国社会经济的持续发展,人民生活水平的迅速提高,人口老龄化及肥胖率的升高,T2DM的患病率明显增加。最新的数据显示,我国成人T2DM患病率约为10.9%,T2DM前期的患病率约为35.7%,T2DM的总人数将近1.18亿[6]。DKD作为DM最常见、也是最严重的慢性并发症之一,患者数量的不断增加,对个人、家庭和社会带来沉重的精神和经济负担,将会严重影响我国社会和经济的健康发展。DKD治疗的关键在于早期诊断及防治,一旦进入临床蛋白尿期及出现肾功能下降,肾损害则难以逆转[7]。
陈立立等相关研究显示,DKD的发生发展与遗传易感性、糖代谢、脂代谢、血压异常等异常密切相关[8],其发病机制包括:血管内皮细胞损伤、血液高凝状态、局部缺血状态、炎性反应、细胞因子、多元醇通路及其活性增强、晚期糖基化终末产物(AGEs) 增加、蛋白激酶C(PKC) 活性增加、肾素-血管紧张素系统的激活、脂毒性和糖毒性。DKD患者大多数病程较长,血糖、血脂和血压控制不佳,同时,发生心脑血管疾病的概率更高,而心脑血管疾病与DKD互相影响,相互作用,进一步加重肾脏损伤[9]。因此,良好的血糖控制对于预防 DKD的发生、发展及心血管并发症的发生至关重要。相关研究显示:HbA1c每增加1%,心肌梗死的患病率增加14%,视网膜病变或肾脏病变的概率增加37%[10]。

表4 糖化血红蛋白水平在分层交互中对中eGFR的影响大小
高血糖作为DM最基本的病理生理改变是DM患者早期肾小球高滤过、高灌注、高压力的主要原因,其主要机制为高血糖可导致血浆渗透压升高,肾小管对钠的重吸收减少,通过管球反馈作用导致GFR升高[11]。高血糖刺激下,患者机体葡萄糖氧化的提升、ROS及自由基的生成增加、肾小球滤过率增高均会导致氧化应激反应,造成DNA和RNA损伤,加重肾小管及其间质纤维化程度,表明DKD患者早期GFR的升高提示肾脏的损伤。持续性高血糖刺激可使人肾小球系膜细胞分泌炎性因子,如血清淀粉样蛋白A、肿瘤坏死因子-α(TNF-α) 及纤连蛋白的表达增加,促进系膜细胞合成胶原,增加肾间质纤维化[12]。HbA1c值是评估DM长期血糖控制的精确指标,反映的是在检查之前1~2个月的平均血糖水平[13],是反映血糖水平的一个中长期指标。所以HbA1c 是观察DM病情控制良好与否的一项重要指标,是DM诊断、疗效评估、治疗依从性的观察及预后判断的良好指标,对评估微小血管病变,评估DM各种并发症的发生、发展发挥了重要意义。
本研究显示HbA1c水平是eGFR>60 ml/(min·1.73 m2)的T2DM患者eGFR的独立影响因素,二者呈正相关,即HbA1c水平越高,eGFR越高。本研究纳入的所有患者,尿蛋白均较低,且eGFR>60 ml/(min·1.73 m2),提示这些患者可能处于糖尿病肾脏病的早期,而本期的主要表现为肾小球高灌注、高滤过状态,反映肾脏的早期损伤。说明在此时期,肾脏的高滤过、高灌注与血糖控制密切相关,而HbA1c作为评价DM患者血糖控制水平及并发症转归的指标,可通过控制HbA1c水平进而减轻高滤过、高灌注,从而减轻肾脏损伤,进而阻止或延缓DKD的发生与发展具有重要的临床意义。本研究发现年龄在不同水平的HbA1c组间无统计学差异。但在单因素线性回归分析中却是影响eGFR的危险因素。并且年龄与eGFR呈负相关系,即eGFR随着年龄的增加而下降。笔者还通过分层交互检验发现年龄对于T2DM患者HbA1c与eGFR关系的影响是显著的。笔者观察到当年龄<60岁时,HbA1c水平对eGFR的影响更显著。Chew等对全球大样本、多中心的DM患者资料进行横断面研究后发现年龄大于60岁是影响DM相关并发症的一大独立危险因素[14]。综合上述研究结果提示,年龄是肾功能的危险因素,年龄越高的患者,eGFR下降越明显,本研究得出当年龄<60岁时,HbA1c对eGFR的正向影响程度明显增加,而年龄>60岁时,二者正向关系减弱,考虑因为年龄的负向作用,削弱了HbA1c对eGFR的关系提示对于年龄<60岁的T2DM患者,严格控制血糖可以更好地延缓肾功能的进展及其他并发症的发生,而年龄较大的患者,应警惕过度控制血糖带来低血糖等风险。ADVACE研究结果表明,强化降糖(降低HbA1c至6.5%以下)可以显著降低部分微血管事件的发生率,其中包括DKD的进展[15]。
DM病程反映了机体各个器官在高糖环境和各种危险因素作用下的时间。随着病程的延长,患者胰岛功能减退,胰岛素受体不再敏感,肾脏在高糖环境下暴露的时间越长,肾功能进展的危险度也就不断增加。本研究显示了DM病程是影响T2DM患者肾功能的危险因素;T2DM病程与eGFR成负相关,即eGFR下降的发生率随着DM病程延长而呈现上升趋势。美国UKPDS实验研究发现[16],DKD的发展与病程存在明显的相关性,DM患者发生DKD甚至ESRD的风险随着病程延长而不断增高。有研究[17]表明当确诊为T2DM或确诊后不久出现微量蛋白尿或明显的肾病表现,这可能在明确诊断DM之前就已经患有DM多年或已经出现了肾病并发症,若不进行肾脏保护,20%~40%的T2DM患者将进展为明显的DKD。由于T2DM早期症状不明显,发病比较隐匿,初期诊断时很多患者就已经出现有并发症。在肾功能进展的相关危险因素中,病程属于不可控的客观因素,因此采取更积极措施进行预防应该成为笔者平时工作的重点,对DM患者进行定期的肾脏相关检查,尤其是病程长患者更加要重视。发现越早,干预越早,患者受益就越大。
高血压在DKD的进展中起着重要作用,二者互为因果,相互作用。高血压可以引起血管病变,同时引起肾小球损伤,加速肾功能进展,是DKD发生恶化的一个重要危险因素,而DKD可引起肾素-血管紧张素-醛固酮(RAAS)系统异常,进一步使血压升高,使其进入恶性循环。本研究结果表明,在早期糖尿病患者中,DBP而不是SBP升高是影响肾功能的一个重要因素。提示,在早期反映糖尿病患者肾脏损害方面,DBP可能比SBP更为敏感。Karavanake等发现,与血压正常的DKD患者比较,合并高血压的DKD患者的肾功能下降明显加快[18]。因而,在通过控制血压减缓肾功能进展方面,除了关注收缩压的降低,还要关注舒张压的下降。
尿蛋白与DKD的发生发展有着较大的相关性,DM肾损伤早期表现以肾小球高滤过为主,随着病情进展逐渐出现微量白蛋白尿、大量蛋白尿、进行性肾功能减退。尿蛋白水平变化与DKD进展已成为大家的共识。本研究同样发现尿总蛋白是影响eGFR的危险因素,并且尿总蛋白与eGFR成负相关。本研究也发现,在糖化血红蛋白偏高的患者中,血清白蛋白偏低,即HbA1c偏高的患者,其尿蛋白排泄增加,进而二者共同促进肾功能的进展。这与英国谢菲尔德大学一项随访了270例T2DM肾病患者的研究结果一致,HbA1c基线水平、蛋白尿是DKD进展的独立危险因素[19]。综上所述,年龄、糖尿病病程、DBP、FPG、HbA1c、尿总蛋白是影响T2DM患者肾功能进展的危险因素。本研究的目的旨在为DKD的早期临床诊断及治疗提供一个新方向,为DKD患者肾功能进展及发展至ESRD的防治提供理论依据。笔者应该重视HbA1c在DKD的预测与诊断中的作用,采取积极控制血压、血糖,定期对DM患者进行肾脏相关检查等措施,同时对高危人群进行鉴定,以期实现早期发现、早期诊断、早期治疗,最大限度的延缓DM患者肾功能恶化的进展。这对于延续患者的生存时间,提高生活质量等方面具有重要意义。笔者建议对于年龄<60岁以下的T2DM患者,强化控制血糖、血压等指标,以期达到延缓肾功能的进展及其他并发症发生的目标。
本研究的亮点在于选取eGFR≥60 ml/(min·1.73 m2)的T2DM患者作为研究对象,旨在为发现早期影响T2DM患者肾功能进展的危险因素并积极控制,为改善患者预后,延续患者的生存时间提供了一定理论基础。
本研究存在一定的局限性:首先,患者的样本较小,为单中心研究,纳入人群主要是eGFR≥60 ml/(min·1.73 m2)的T2DM患者,代表性比较局限,对于能不能推衍到其他肾功能期人群或者大样本的患者能否重复同样的结果还需进一步验证,这也是接下来进一步去探索的方向;其次,本研究为横断面研究,未对DM患者进行长期随访、对病例进行动态追踪观察,研究的结局变量和影响因素同时存在,它们的时间顺序难以鉴别只能提供可能的病因线索,不能给出患病与病因间的直接因果关系,这就降低了研究结果的证据级别。尽管如此,笔者的发现对于临床实践还是具有一定的启发,在DKD的管理中,不但要关注eGFR的变化,同时也需要关注影响其变化的各种因素,通过积极的控制相关危险因素,以期实现早期预防、早期发现、早期治疗,达到延缓肾功能的进展及其他并发症发生的目标。
总之,eGFR≥60 ml/(min·1.73 m2)的2型糖尿病患者糖化血红蛋白水平是肾小球滤过率的独立影响因素,且在年龄<60岁时糖化血红蛋白水平对肾小球滤过率的影响更显著。

