入院时血糖水平和急性冠脉综合征患者行经皮冠状动脉介入术预后的相关性研究
唐雪正,黄骁,唐发宽,陈鹏飞
糖尿病长期被视为冠心病的等危症,伴发糖尿病的心肌梗死患者短期和长期死亡率均高于无糖尿病的患者[1]。然而,Goyal等[2]研究发现,入院时的血糖水平对急性心肌梗死患者死亡率的预测作用要强于糖尿病本身,无论是否有糖尿病史,入院时血糖超过144 mg/dl的急性心肌梗死患者均具有较高的死亡风险。Annad等[3]同样发现,血糖水平每升高1 mmol/L,心血管事件或死亡的发生率就增加17%。实际上,急性冠脉综合征(ACS)患者大多伴有入院时血糖水平升高,除了既往有糖尿病史的患者,还有一部分是应激性高血糖的患者。而入院时的血糖水平对ACS患者预后的预测价值已被多项研究[4,5]证实,入院时的高血糖状态导致急性心肌梗死患者近期和远期的死亡率增加,不良事件的发生率亦增加。然而,如今经皮冠状动脉介入治疗(PCI)已经是ACS治疗的一线手段,入院时的高血糖状态是否影响ACS患者行PCI治疗的预后研究却较少,对这类患者实施何种控制血糖的方式也无明确标准。因此,本研究探索入院时的高血糖状态对ACS患者行PCI的短期预后的影响。
1 资料与方法
1.1 研究对象与分组连续入选2015年1月~2018年12月于解放军总医院第八医学中心心血管内科住院ACS患者750例,其中男性578例,女性172例,年龄30~92(63.77±11.32)岁;合并既往糖尿病173例。ACS的诊断由临床经验丰富的医师根据病史(患者冠心病、陈旧性心肌梗死等病史)、症状(近期反复胸痛、活动后胸闷等症状)、客观检测(心电图提示缺血性改变、肌钙蛋白升高、心脏超声提示:室壁运动异常等)等多方面,参照2018年美国和欧洲的ACS指南做出诊断。排除标准:住院期间缺失血糖数据者;重复住院患者。750例患者均于入院(包括急诊科)2 h内测定静脉血糖(ABG),并分为3组,正常血糖组ABG<7.8 mmol/L,正常高值组7.8 mmol/L<ABG<11.1 mmol/L和高血糖组ABG≥11.1 mmol/L。本研究经我院医学伦理学委员会批准。
1.2 方法
1.2.1 观察指标所有患者的基本临床资料,包括年龄,性别,有无高血压、糖尿病、高脂血症、慢性肾功能不全、慢性阻塞性肺疾病等合并症,有无吸烟史、有无既往心肌梗死,既往血管重建,中风等个人史,有无急性心力衰竭、严重心律失常等入院并发症情况。入院时的临床实验室检查数据,包括入院时即刻血糖、血红蛋白、白蛋白、肌酐、尿酸、谷丙转氨酶、谷草转氨酶、心肌酶(CK-MB)等。PCI手术相关治疗数据,包括冠状动脉病变位置、植入支架情况等。在院期间和术后6个月并发症,在院期间并发症包括:死亡、出血并发症、急性支架内血栓、缺血再灌注心律失常和造影剂肾病;术后6个月并发症包括:死亡、主要心血管事件(死亡、再次心肌梗死、再次血管重建治疗)。
1.2.2 相关定义严重心律失常定义为:房颤、房扑、阵发性室上性心动过速、各型室性心动过速、室颤、高度房室传导阻滞、病窦综合征等。缺血再灌注心律失常定义为:PCI中及术后24 h内发生的室颤、持续性室速、新发的房颤和房扑、高度房室传导阻滞以及严重的心动过缓。造影剂肾病定义为:应用造影剂后48~72 h内血肌酐水平较术前升高0.5 mg/ml(44.2 μmol/L)和(或)25%。
1.2.3 仪器和设备血糖及其他相关生化指标测定采用贝克曼AU5800自动分析系统及其配套试剂,血常规指标采用SYSMEX XN-2100全自动血细胞分析仪及相关配套试剂(日本希森美康公司),肌钙蛋白测定采用ACESSII及其相关配套试剂,所有患者的PCI均使用GE Innova3100-IQ血管成像系统(美国通用医疗公司)。
1.3 统计学方法所有数据均采用SPSS 25.0进行统计分析。计量资料以均数±标准差(±s)表示,两组间均数的比较采用t检验,计数资料以例数(构成比)表示,组间比较采用χ2检验或Fisher精确检验。对PCI手术并发症相关可疑因素均进行单因素分析,然后对单因素分析中P<0.20的因素纳入Logistic多因素分析。P<0.05为差异有统计学意义。
2 结果
2.1 入院时病例基本临床资料基于患者入院时血糖水平进行分组,正常血糖组549例(73.2%),正常高值组128例(17.1%),高血糖组73例(9.7%)。与其他两组相比,高血糖组患者既往糖尿病史比例明显更高,以急性ST段抬高性心肌梗死入院的比例更高。同时,高血糖组患者更多合并高血压和慢性肾功能不全等合并症。但三组在年龄、性别、吸烟程度上并无显著差异。相较于另外两组,高血糖组患者陈旧性心肌梗死,既往中风史、既往血管重建史、高脂血症等合并症上均未明显增加(表1)。
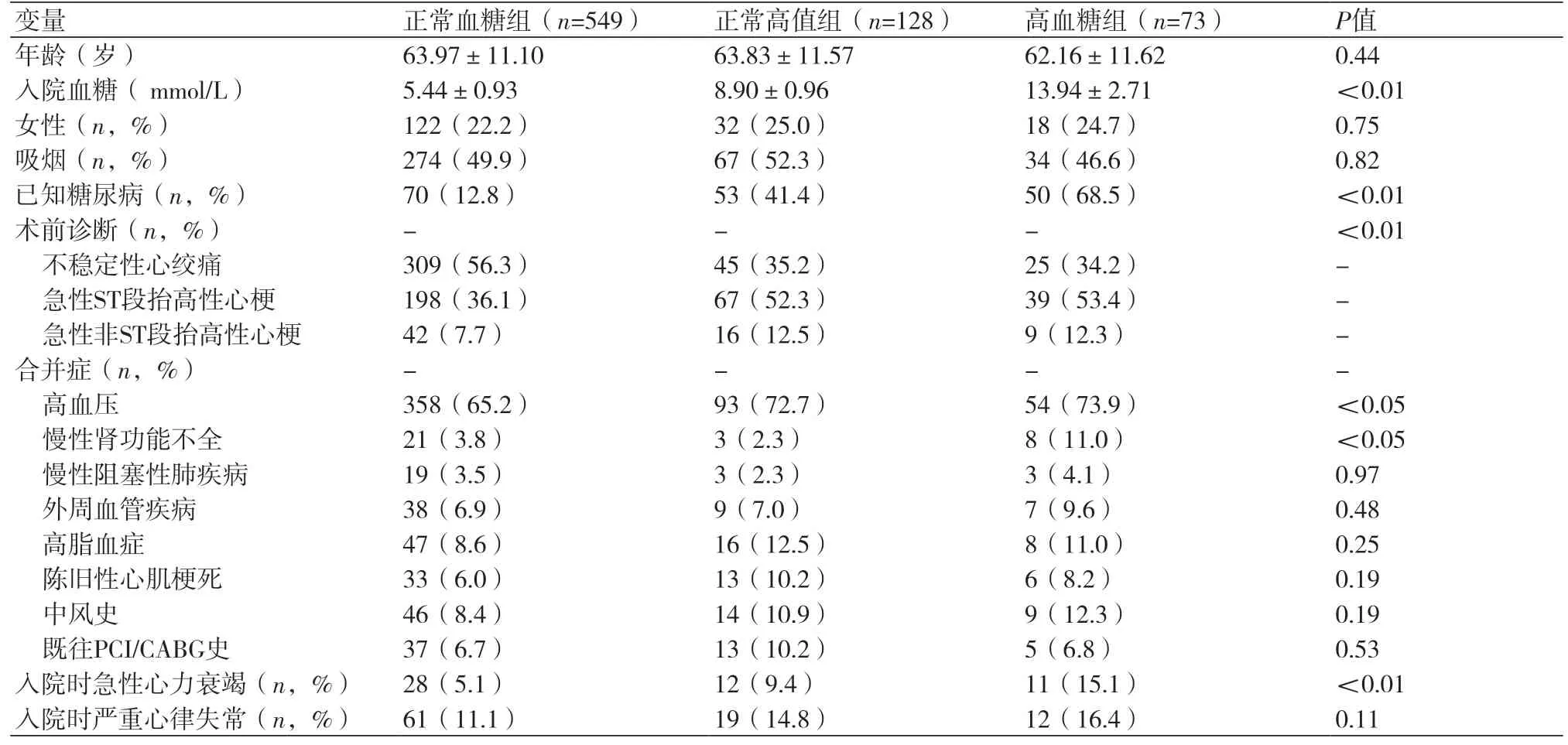
表1 基于入院血糖水平的三组病例基本临床资料
2.2 PCI手术相关资料与另两组相比,高血糖组接受急诊PCI的比例更高,且从股动脉入路行PCI的比例也更高。同时,高血糖组患者冠状动脉(冠脉)三支病变比例更高,更多出现左旋支病变。而前降支和右冠的病变,以及合并左主干病变的情况,三组无明显差别。PCI中,三组接受药物支架治疗的情况接近,植入支架的数量亦无明显差异(表2)。
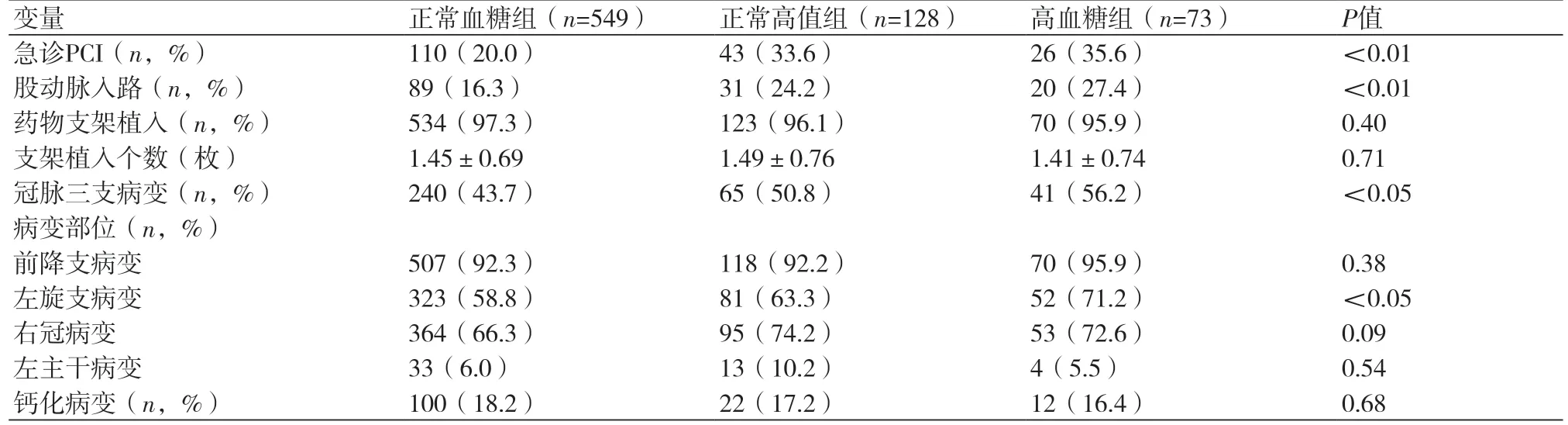
表2 基于入院血糖水平的三组病例PCI治疗相关资料
2.3 三组病例PCI后在院和术后6月结局三组患者PCI后在院及术后6个月结局均终结在表3中。高血糖组患者总住院天数和术后住院天数均明显高于其余两组。而三组的在院死亡率按照入院血糖水平从低到高依次增加,分别为0.7%、3.1%和6.8%(P<0.01)。同时,高血糖组患者在院期间,造影剂肾病,心律失常并发症以及出血并发症等并发症发生率均显著高于其余两组。在6个月的短期预后上,三组的死亡率同样依次增加(2.4%vs. 4.7%vs. 13.7%,P<0.01)。并且,高血糖组术后6个月的主要心血管事件发生率也是明显增加的(P<0.01),而入院血糖水平高低与术后6个月的再次心肌梗死率(P=0.99)和再次血运重建治疗率(P=0.078)均无明显关系。

表3 基于入院血糖水平的三组病例在院和术后6个月结局
2.4 急性冠脉综合征患者PCI术后短期预后及其独立预测因素通过对术后半年的生存分析发现(图1),高血糖组的累积生存率明显低于正常血糖组和正常高值组。通过多因素的Logistic回归分析发现,与ACS患者行PCI在院死亡率相关的独立危险因素是入院时合并急性心力衰竭,慢性肾功能不全,血糖>11.1 mmol/L和急诊PCI,而除上述4个因素外,与术后6个月相关的独立危险因素还有年龄(表4)。
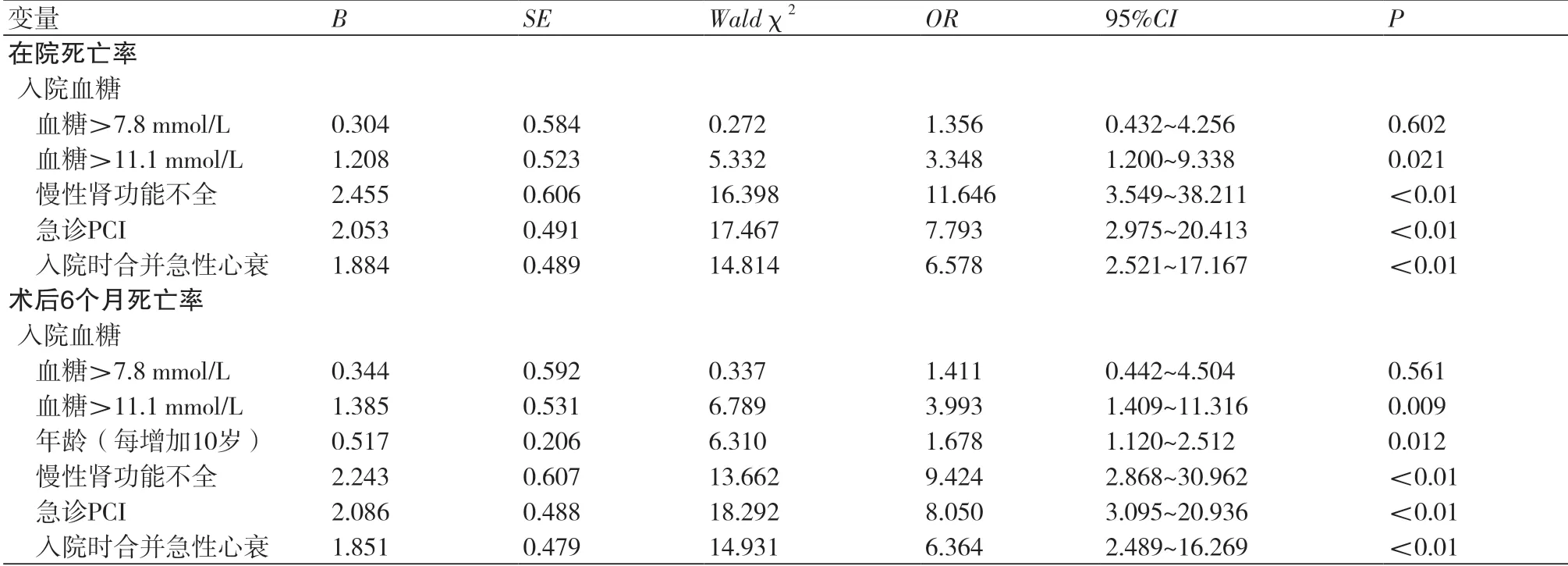
表4 急性冠脉综合征在院和术后6月死亡率的独立预测因素
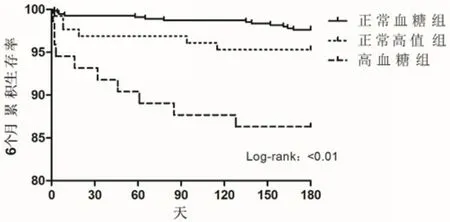
图1 基于入院血糖水平的三组病例术后6月的生存分析曲线
3 讨论
在本研究中,通过对750例行PCI的ACS患者人群的研究,我们发现入院时的血糖水平和ACS患者行PCI的短期预后具有高度相关性。高血糖组患者无论在院还是术后半年的死亡率和不良事件发生率均高于血糖正常和正常高值组。这一结果和诸多研究相一致[6-8]。本研究发现,ACS患者行PCI在院死亡率相关的独立危险因素包括入院时合并急性心力衰竭,慢性肾功能不全,血糖>11.1 mmol/L和急诊PCI等六个因素。
实际上,ACS患者常伴随糖代谢异常,且对预后具有重要影响。入院时高血糖状态的急性心肌梗死(AMI)患者院内死亡率和3年死亡率比正常血糖患者分别高出3.6倍和2.26倍[6]。HORIZON研究[7]也发现,入院时的高血糖状态是ACS患者行PCI预后的独立预测因素,高血糖患者其术后短期和长期死亡率均较正常血糖患者高。入院血糖越高,PCI后全因死亡率越高,入院血糖≥180 mg/dl和140 mg/dl≤血糖<180 mg/dl时,其PCI后院内全因死亡率比正常血糖患者分别高出4.59倍和1.19倍[8]。因此,在PCI围手术期控制血糖水平,对提高ACS患者PCI后的预后有重要意义。
引起急性冠脉综合征患者入院高血糖状态的原因很多,既往合并糖尿病是其中较为重要的因素,在我们的研究中也证实了这一点,高血糖组患者合并糖尿病史的比例也最高。但是,在我们的研究中并未发现糖尿病是导致不良预后的独立因素。因此,导致入院时患者高血糖状态的其他因素可能也起到作用。其中,可能原因包括:①隐匿性糖尿病患者。患者在发生心肌梗死时已存在口服糖耐量试验结果异常,但无临床糖尿病表现而未诊断为糖尿病。糖尿病作为冠心病的危险因素,其对冠脉的影响可能起始于更早的口服糖耐量试验减低期[9]。实际上,Norhammar等[10]发现,31%入院血糖<11.1 mmol/L的急性心肌梗死患者在行口服糖耐量试验后均被诊断出糖耐量减低甚至糖尿病;②应激性高血糖。ACS患者由于交感系统兴奋,导致胰高血糖素、儿茶酚胺类激素等促血糖释放激素增加引起高血糖状态,且儿茶酚胺类激素水平和应激水平呈正相关趋势[8],而这种应激性高血糖又会加重心脏炎症反应,细胞凋亡以及加速凝血过程[11],进而加大心肌梗死面积[12],降低左室射血分数,减弱心肌梗死后侧支循环的形成[5]等造成不良预后。
入院时的高血糖状态导致ACS患者PCI术后预后变差,患者入院时常规测定糖化血红蛋白甚至行OGTT试验可帮助筛查出更多隐匿性糖尿病患者,同时加强PCI围手术期的血糖控制可能有助于改善预后。尽管研究显示,胰岛素对于急性心肌梗死后的心脏具有保护作用,但是否应对急性冠脉综合征患者,入院时非糖尿病而存在高血糖状态时常规实施胰岛素治疗尚需更多临床数据支持。

