不同方法治疗特发性黄斑裂孔对黄斑区解剖结构和脉络膜厚度的影响
侯定善,张妮红,姜玉珍,张 珺,梁 莉,王洪亮
•CONCLUSION:Internal limiting membrane transplantation, inverted internal limiting membrane flap and autologous blood filling can restore the closure of the macular hole. However, internal limiting membrane transplantation and inverted internal limiting membrane flap can better restore the macular structure and improve visual acuity, compared with autologous blood filling.
0引言
特发性黄斑裂孔(idiopathic macular hole,IMH)是指黄斑中心凹部视网膜上皮层内界膜层至光感受器细胞层出现的全层组织缺损,可引起患者视力降低、视物变形等一系列临床表现,影响患者视觉功能[1-2]。玻璃体切割术及内界膜剥除术是治疗IMH的标准术式,该术式可消除裂孔造成的致病因素,但内界膜剥除过程中也可能损伤内层视网膜;尽管术后解剖闭合率较高,但临床报道仍有部分裂口较大、高度近视患者术后裂孔不能闭合,另外也有部分病例术后视功能恢复较差[3-5],因此当前对于内界膜的处理方式仍在不断进行创新。内界膜移植将剥离的内界膜作为一种生物支架覆盖在裂孔上,帮助移位的光感受器细胞恢复解剖学位置,进而达到修复视网膜神经上皮层、恢复黄斑中心解剖学形态的目的[6]。内界膜翻瓣术由Michalewska等[7]提出,对于孔径>400μm裂孔有较好的闭合率;既往国外也有研究表明,内界膜翻瓣术尤其能提高高度近视IMH伴有或不伴有视网膜脱离患者的裂孔闭合率[8]。自体血填充术也是临床常用IMH的辅助治疗方法,自体血从患者静脉中获得,含有多种生长因子、胶原物质,可促使视网膜色素上皮、神经上皮层之间的黏连,同时也可促进内源性转化生长因子的释放,促使脱离的神经上皮组织展开[9]。目前关于内界膜移植、内界膜翻瓣及自体血填充术在IMH的应用效果已有部分研究报道[10-11],但其对术眼黄斑区解剖结构、血流学特点、脉络膜厚度等的影响仍报道较少。本研究回顾性分析我院IMH患者的临床资料,探讨内界膜移植、内界膜翻瓣及自体血填充术的应用效果及安全性,旨在为临床术式的选择提供参考,现报告如下。
1对象和方法
1.1对象回顾性分析2017-01/2019-12我院收治的IMH患者79例82眼的临床资料。纳入标准:(1)有视力下降病史,行眼压、裂隙灯检查、眼底照相、黄斑区光学相干断层扫描(OCT)、眼部超声检查,排除继发因素后明确诊断为特发性IMH;(2)有手术治疗指征;(3)临床资料完整。排除标准:(1)高度近视且眼轴长度>26.5mm,眼压>21mmHg。(2)合并青光眼、年龄相关性黄斑变性、葡萄膜炎、缺血性视网膜疾病、糖尿病相关视网膜病变等其他眼部疾病者。(3)合并心、脑血管疾病及肝肾功能疾病导致无法耐受手术者。(4)合并眼部外伤史或既往有眼底手术史者。(5)临床及随访资料不全者。所有患者对本研究知情同意,本研究经医院伦理委员会批准(No.201709283)。
1.2方法术前准备:入院后完善视力、眼压、裂隙灯、眼底照相、OCT等眼科专科检查,明确适应证及禁忌证,在向患者明确病情及适应证的情况下,根据患者意愿选择手术方式,术前3d给予左氧氟沙星眼药水点眼,术前1d进行泪道冲洗,剪除睫毛;术前30min术眼冲洗结膜囊。
手术操作:三组患者均采用2%利多卡因及0.75%罗哌卡因麻醉,采用23G玻璃体切割头在睫状体平坦部位进行玻璃体切割,切割后向术眼注射0.1%吲哚菁绿染料进行内界膜的剥除。内界膜移植组:根据黄斑裂孔大小取稍大面积的内界膜,平铺于裂孔底部,去除裂孔外多余内界膜。内界膜翻瓣组:在距离裂孔一侧2PD处撕取2PD大小的内界膜,反折平铺在裂孔上,末端留蒂,去除血管弓范围内多余内界膜。自体血填充组:抽取0.1mL自体静脉血注入玻璃体腔。三组后续均进行消毒空气气液交换。术后常规给予妥布霉素地塞米松滴眼液点眼,保持俯卧位直至玻璃体腔气体被完全吸收。
观察术前及术后1wk,1、3mo时最佳矫正视力(best corrected visual acuity,BCVA)、眼压、OCT、裂隙灯等眼科检查、裂孔闭合情况、裂孔闭合形态、黄斑区形态及血流特点、脉络膜厚度指标。(1)BCVA:采用国际标准视力表进行检查,统计时换算成LogMAR视力。(2)裂孔闭合及形态:观察裂孔闭合情况、椭圆体区闭合情况及黄斑裂孔形态,其中OCT检查可见黄斑裂孔边缘神经上皮层与色素上皮层贴附视为裂孔闭合,OCT图像中椭圆体区组织反射具有完整连续性视为椭圆体区闭合;黄斑裂孔闭合形态分型[12]:U型闭合,黄斑裂孔中心凹形态接近正常;V型闭合,凹斜面较大,形态陡;W型闭合,裂孔边缘较术前变薄,神经上皮层缺损,色素上皮层暴露。(3)黄斑区形态及血流特点:OCT检查测定椭圆体带(ellipsoid zone,EZ)及外界膜层(internal limiting membrane,ELM)缺损直径;采用自带软件测定黄斑中心凹无血管区周长( perimeter of foveal avascular zone,PERIM)、浅层毛细血管层(shallow capillary layer, SCP)的血流密度。(4)脉络膜厚度:采用频域OCT测定脉络膜厚度,本研究主要对黄斑中心凹下(subfoveal choroidal thickness,SFCT)、颞侧(TCT)、鼻侧(NCT)脉络膜厚度进行记录及分析。
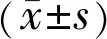
2结果
共79例82眼患者符合纳入标准,根据手术方式分为内界膜移植组28例29眼、内界膜翻瓣组26例28眼、自体血填充组25例25眼,三组患者术前一般资料比较差异无统计学意义(P>0.05),见表1。

表1 三组患者术前一般资料比较
2.1 三组患者手术情况比较三组患者均成功完成手术,随访3mo内无眼压升高、眼压降低病例,无眼内炎症、视网膜脱落等严重手术并发症。
2.2三组患者手术前后BCVA比较三组患者手术前后BCVA比较差异有统计学意义(F时间=1.101,P时间<0.001,F组间=1.101,P组间<0.001,F交互=1.101,P交互<0.001);术前三组患者间比较差异无统计学意义(P>0.05),术后1mo三组间两两比较差异均有统计学意义(P<0.05),术后3mo时内界膜移植组、内界膜翻瓣组BCVA优于自体血填充组,差异有统计学意义(P<0.05),见表2。
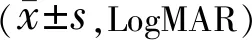
表2 三组患者手术前后BCVA比较
2.3三组患者术后裂孔闭合率和闭合形态比较三组患者黄斑裂孔闭合率和椭圆体区闭合率比较差异无统计学意义(P>0.05);三组患者闭合孔形态分型差异具统计学意义(P<0.05),其中内界膜翻瓣组患者U型比例最高,见表3。

表3 三组患者术后裂孔闭合率和闭合形态比较 (眼,%)
2.4 三组患者手术前后黄斑区EZ层及ELM层缺损直径比较三组患者术后黄斑区EZ层及ELM层缺损直径较术前降低,差异有统计学意义(P<0.05),内界膜移植组、内界膜翻瓣组术后3mo时黄斑区EZ层及ELM层缺损直径低于自体血填充组,差异有统计学意义(P<0.05);内界膜移植组与内界膜翻瓣组术后3mo时黄斑区EZ层及ELM层缺损直径比较差异无统计学意义(t=0.227、0.419,P=0.821、0.677),见表4、5。
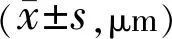
表4 三组患者手术前后黄斑区EZ层缺损直径比较
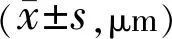
表5 三组患者手术前后黄斑区ELM层缺损直径比较
2.5 三组患者手术前后黄斑区血流特点比较三组患者
术前黄斑区PERIM、SCP血流密度比较差异无统计学意义(P>0.05),术后三组PERIM、SCP血流密度比较差异无统计学意义(P>0.05),见表6、7。
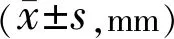
表6 三组患者手术前后黄斑区PERIM比较

表7 三组患者手术前后黄斑区SCP血流密度比较
2.6 三组患者手术前后黄斑区脉络膜厚度比较三组患者术前及术后3mo时黄斑区SFCT、TCT、NCT比较差异无统计学意义(P>0.05),见表8~10。
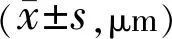
表8 三组患者手术前后黄斑区SFCT脉络膜厚度比较
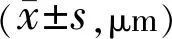
表9 三组患者手术前后黄斑区TCT脉络膜厚度比较
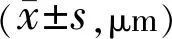
表10 三组患者手术前后黄斑区NCT脉络膜厚度比较
3讨论
IMH患者存在光感受器细胞层的组织缺损,因此常出现视力下降、视物变形等一系列临床表现。目前认为IMH的发生主要与玻璃体、内界膜的变化有关,Takezawa等[13]认为眼内液体流动、玻璃体皮质细胞的重排等过程均可对玻璃体内表面产生牵拉;细胞成分增生、皮质内细胞聚集、纤维重排也可引起牵拉。视网膜内界膜由胶质细胞、Müller细胞连接而成,当出现病理改变时Müller细胞增生,内界膜成为帮助胶质细胞移行的支架,成纤维细胞移行后产生黄斑表面切线牵引力,增加裂孔孔径[14]。玻璃体切割及内界膜切除是基于IMH形成机制开展的术式,对于Ⅱ~Ⅲ期IMH,尽早进行玻璃体切割手术可修复裂孔,避免裂孔的进一步扩大及视功能的丧失[15];内界膜剥离术可解除内界膜对黄斑中心凹切线方向的牵引力,提高视网膜的顺应性,刺激Müller细胞增生,促进裂孔的收缩修复[16]。既往有Meta研究表明,进行内界膜剥离的IMH患者黄斑裂孔闭合率明显高于不进行内界膜剥离的患者;另外内界膜剥离也可降低远期的复发[17]。内界膜移植、内界膜翻瓣及自体血填充术为基于标准术式开展的治疗方法。
目前认为IMH患者术后视功能恢复与黄斑区、椭圆体带的完整性相关。术后视力恢复与黄斑区光感受器相关,椭圆体区是视网膜光感受器细胞的主要结构区域,其形态越趋于完整,手术后视功能恢复越好[18]。本研究三种手术方式下黄斑裂孔闭合率均超过90%以上,其中内界膜移植、内界膜翻瓣闭合率达到100%,三种术式椭圆体区闭合情况未见明显差异,提示三种术式在恢复黄斑裂孔闭合、椭圆体区闭合率方面未见明显优劣。除闭合率,黄斑裂孔闭合形态也与IMH患者视功能恢复相关,目前认为U型、V型、W型闭合形态中U型闭合最接近黄斑中心凹解剖结构,该类型术后视功能恢复较V型、W型好[19]。本研究中内界膜翻瓣组患者U型比例最高,其次为内界膜移植组,而自体血填充组主要以W型闭合为主,本研究中内界膜移植、内界膜翻瓣组BCVA均优于自体血填充可能与前两种术式在闭合形态上更接近与U型闭合有关。本研究内界膜翻瓣组U型闭合比例高于内界膜移植组,理论上应获得相对更好的BCVA,但两者比较未见明显差异,分析其原因可能与ICG染料对色素上皮层、感觉神经层的细胞毒性相关[20]。目前内界膜移植及内界膜翻瓣的治疗效果较多研究报道,但较少见两者与自体血填充术比较的相关研究,结合三种术式特点及原理分析自体血填充效果不佳的原因可能为尽管自体血有一定促进眼部细胞恢复的效果,但与直接进行膜移植及翻瓣的手术相比,恢复时间较长,其短期效用价值仍较为有限,但考虑到本研究随访时间较短,在长期随访中自体血填充是否能取得相当的效果仍有待随访研究证实。
近年来,视网膜微结构、黄斑区厚度、血流特点与视觉功能的关系愈发受到学者关注。有研究表明,除黄斑区闭合形态,EZ层及ELM层等视网膜外层结构也可影响术后BCVA恢复[21-22]。本研究对EZ层及ELM层缺损直径进行比较,结果显示内界膜移植组、内界膜翻瓣组术后3mo时EZ层缺损直径、ELM层缺损直径低于自体血填充组,这一结果与患者BCVA恢复情况存在一致性,进一步证实EZ层及ELM层缺损与IMH患者BCVA视功能恢复存在一定相关,也进一步证实自体血填充在恢复视网膜内外层结构方面的效果可能不及其他两种术式。脉络膜是处于巩膜、视网膜之间的一层薄膜,其丰富的血管组织可为视网膜提供血供及代谢支持,因此光感受器细胞的代谢也离不开脉络膜的支持[23]。脉络膜厚度结构及功能的稳定性是影响黄斑裂孔预后的重要因素[24],本研究选用术后3mo SFCT、TCT、NCT处的脉络膜厚度进行测定,结果显示三组手术前后均未出现明显变化,组间比较也无明显差异,提示三种手术方式下脉络膜无明显变化或3mo后能恢复正常状态。黄斑中心凹周围被毛细血管弓包绕,保留中央无血管区存在,这一区域对于维持精细视力非常关键[25]。本研究对黄斑PERIM、SCP血流密度等指标进行分析,结果显示内界膜移植组、内界膜翻瓣组PERIM、自体血填充组无明显差异,提示三者术后视网膜毛细血管密度相当,但本研究随访观察时间点较少,不能明确脉络膜厚度及黄斑毛细血管密度是否发生的改变。
综上,内界膜移植术、内界膜翻瓣术及自体血填充均可较好的恢复黄斑裂孔闭合,但内界膜移植术、内界膜翻瓣术在恢复中心凹解剖结构、提高BCVA方面优于自体血填充。本研究存在一定局限性,本研究样本量较少,缺乏对不同裂孔大小患者的针对性比较;另外本研究随访时间较短,三种术式的远期效果仍有待随访证实。
·临床研究·
- 国际眼科杂志的其它文章
- An overview on dry eye disease diagnosis: options for new non-invasive testing technologies
- Change of subretinal fluid thickness and choroidal thickness after scleral buckling surgery
- 人翼状胬肉中miR-486-3p的表达及其潜在靶基因的生物信息学分析
- 重组人生长激素对兔角膜损伤早期修复的研究
- 基于SD-OCT建立新的前膜分级法评估IMEM对年龄相关性白内障患者术后视功能的影响
- 氯喹性视网膜病变的监测方法

