大颗粒淋巴细胞白血病并发鸟分枝杆菌脑膜炎一例并文献复习
洪飘如 蒋慧芳 陶叠宏 苏传勇 郭淑萍 吴海英 蒋玉霞 叶萤燕
非结核分枝杆菌(non-tuberculous mycobacteria,NTM)是分枝杆菌属内除结核分枝杆菌复合群和麻风分枝杆菌以外的其他分枝杆菌。NTM为条件致病菌,其致病性远低于结核分枝杆菌,免疫力下降为NTM病的主要易感因素[1]。感染途径多为水源感染,可通过胃肠道、呼吸道、皮肤等多种途径侵入人体肺脏、淋巴结、骨骼、关节、皮肤和软组织等器官,其感染可引起肺部疾病、淋巴结病、皮肤病,以及其他 NTM 病(如滑膜、滑囊、腱鞘、关节、手深部、骨和骨髓)等,严重时还可造成全身播散性疾病[2]。播散性NTM病可表现为播散性淋巴结炎、皮肤病变、骨病、肝病、胃肠道感染、心内膜、心包炎及脑膜炎等[3-6],但其导致的中枢神经系统感染较为罕见。笔者报道大颗粒淋巴细胞白血病(LGLL)并发鸟分枝杆菌脑膜炎1例,对其临床诊治过程进行分析,并复习相关文献进行讨论,以提高临床医师对本病的认识。
临床资料
患者,女,44岁,因左下腹腹痛腹胀,于2016年8月6日至浙江省立同德医院就诊。血常规显示,白细胞计数14.5×109/L(正常范围3.5×109/L~9.5×109/L),中性粒细胞计数3.3×109/L(正常范围1.8×109/L~6.3×109/L),淋巴细胞计数10.9×109/L(正常范围1.1×109/L~3.2×109/L),血红蛋白75 g/L(正常范围115~150 g/L),血小板计数156×109/L(正常范围125×109/L~350×109/L),网织红细胞比例0.003(正常范围0.005~0.015)。生化检查显示,乳酸脱氢酶478 U/L(正常范围120~250 U/L),肝肾功能、电解质未见异常。骨髓穿刺术:红细胞系统增生欠活跃,红细胞系统为5%;淋巴细胞增生活跃,比例明显增高,分类所见以带颗粒的淋巴细胞为主,约占所有淋巴细胞的80%。骨髓免疫分型结论:设门中可见表型异常的T细胞,免疫表型类似T细胞大颗粒淋巴细胞白血病(T-cell large granular lymphocyte leukemia,T-LGLL)。T细胞受体基因重排显示T细胞受体β、γ基因重排阳性。诊断为T细胞大颗粒淋巴细胞白血病伴纯红再障性贫血。2016年7月至2019年1月间予以强的松1 mg/kg(1次/d)+环孢素150 mg/次(1次/d)进行治疗,期间予以甲氨蝶呤行短疗程治疗(2016年8月31日至12月10日;10 mg/次,1次/周)。患者病情好转后,强的松与环孢素每3个月减量10%,患者血红蛋白维持在100~110 g/L。
2019年1月23日,患者在服用强的松5 mg/次(1次/d)+环孢素50 mg/次(2次/d)的情况下再次出现贫血,门诊予以强的松10 mg/次(1次/d)+环孢素50 mg/次(2次/d),每60 d 左右输注悬浮红细胞2 U进行治疗,效果不理想,至2019年8月28日患者血红蛋白降至47 g/L。
2019年9月7日,患者出现畏寒发热症状,最高体温达39 ℃,急诊来浙江省立同德医院住院治疗。血常规显示,白细胞计数3.1×109/L,中性粒细胞计数2.8×109/L,淋巴细胞计数0.3×109/L,血红蛋白36 g/L,血小板计数35×109/L,超敏C反应蛋白105.6 mg/L(正常范围0~8 mg/L);降钙素原5.54 μg/L(正常范围<0.05 μg/L),予以停用强的松+环孢素,加用亚胺培南西司他丁钠0.5 g/次(3次/d)+替考拉宁600 mg/次(1次/d)+醋酸卡泊芬净50 mg/次(1次/d)行抗感染治疗。2019年9月9日,血培养示肺炎克雷伯杆菌,药物敏感性试验显示对替加环素、多粘菌素敏感,故予以加用替加环素100 mg/次(2次/d)+多粘菌素B 50万U/次(2次/d)进行治疗。当天晚上患者出现躁动不安,短暂意识障碍、大喊大叫等精神症状,血常规显示,白细胞计数4.4×109/L,中性粒细胞计数4.0×109/L,淋巴细胞计数0.3×109/L,血红蛋白58 g/L,血小板计数21×109/L,超敏C反应蛋白160.1 mg/L,降钙素原9.2 μg/L。考虑多粘菌素B可引起精神神经症状,以及肺炎克雷伯杆菌败血症导致中毒性脑病及惰性白血病进入进展期侵犯中枢系统的可能,故进行头颅MRI检查。颅脑MRI未见明显异常,调整抗生素由多粘菌素B改为美罗培南2 g/次(3次/d)+替加环素100 mg/次(2次/d)。2019年9月25日,患者未再出现发热,2019年9月30日患者查血常规显示,白细胞计数8.5×109/L,中性粒细胞计数5.9×109/L,淋巴细胞计数1.7×109/L,血红蛋白81 g/L,血小板计数300×109/L,超敏C反应蛋白5.1 mg/L,降钙素原0.07 μg/L。考虑患者感染状况好转,予以停用美罗培南、替加环素,降级为哌拉西林他唑巴坦钠(4.5 g/次,3次/d)进行抗感染治疗。
2019年10月2—5日,患者又出现2次行为异常,阵发性认知障碍、认错病床等精神症状,体温37.8 ℃。于2019年10月7日行腰椎穿刺术,显示脑脊液(cerebrospinal fluid,CSF)压力为180 mmHg(1 mmHg=0.133 kPa),脑脊液常规、生化未见异常,脑脊液涂片找抗酸杆菌阳性。2019年10月 9日,患者复查腰椎穿刺,脑脊液压力为200 mmHg,脑脊液常规、生化未见异常,脑脊液涂片找抗酸杆菌仍提示抗酸杆菌阳性,GeneXpert MTB/RIF检测(简称“Xpert”)阴性,脑脊液二代基因测序(next generation sequencing,NGS)找到鸟分枝杆菌。诊断为:(1)鸟分枝杆菌脑膜炎;(2)肺炎克雷伯菌败血症;(3)LGLL。2019年10月11日,开始停用哌拉西林他唑巴坦钠,予以盐酸莫西沙星针剂400 mg/次(1次/d)静脉滴注+克拉霉素0.5 g/次(2次/d)口服+利奈唑胺针剂0.6 g/次(2次/d)静脉滴注。
2019年10月22日,患者复查腰椎穿刺,CSF压力为210 mm Hg,CSF涂片未找到分枝杆菌,病情好转。2019年11月20日,在2019年10月11日治疗方案的基础上,利奈唑胺改为静脉滴注(0.6 g/次,1次/d),2019年11月25日盐酸莫西沙星针剂改为盐酸莫西沙星片剂(口服;400 mg/次,1次/d),2019年12月25日利奈唑胺针剂改为利奈唑胺片剂(口服;0.6 g/次,1次/d)。2019年12月29日,患者再次出现双目凝视、大声呼救等精神症状,体温37.9 ℃,考虑中枢神经系统感染未得到控制,予以利奈唑胺针剂0.6 g/次(2次/d)、盐酸莫西沙星针剂400 mg/次(1次/d)联合克拉霉素0.5 g/次(2次/d)口服抗感染治疗,患者症状好转。2019年12月30日,患者复查腰椎穿刺,测得CSF压力为200 mm Hg,CSF常规、生化筛查常规未见异常,CSF涂片未找到分枝杆菌。2020年2月13日,患者因出现严重消化道反应,停用克拉霉素。2020年2月21日,腰椎穿刺CSF压力为250 mm Hg,CSF常规、生化常规未见异常,CSF涂片未找到分枝杆菌,NGS未见鸟分枝杆菌,予以利奈唑胺减量至0.6 g/次(1次/d)。2020年2月28日,患者消化道反应仍无明显改善,停用盐酸莫西沙星。2020年4月29日,患者CSF压力为200 mm Hg,CSF常规、生化检查未见异常,CSF涂片、NGS未找到分枝杆菌。2020年4月30日,利奈唑胺减量至0.6 g/次,1次/2 d(口服),持续服药至2020年9月 12日停药。考虑患者中枢神经系统感染已得到控制,于2020年5月12日起给予来那度胺10 mg/次(1次/2 d)治疗原发病。现患者血红蛋白维持在125 g/L左右,治疗效果理想。
文献复习
以1995年1月至2021年4月为检索时间,以“中枢神经系统感染”“非结核分枝杆菌”为中文关键词,通过万方医学网和中国知网数据库,对中文文献进行检索;以“central nervous system infection”“non-tuberculous mycobacteria”为检索词,通过PubMed数据库进行检索。共检索到16篇文献,包含23例患者,其中英文文献15篇(22例患者),中文文献1篇(1例患者)。选取资料完整的5篇病例报告中的6例患者进行总结,加入本例患者后,共7例患者;其中,男3例,女4例,年龄13~48岁。具体情况见表1。
讨 论
LGLL是一组CD3+T细胞或CD3-NK细胞来源,淋巴细胞呈克隆性增殖的异质性疾病,T-LGLL是其中最常见的类型,其临床表现主要为中性粒细胞减少引起的反复感染、贫血、脾肿大,并常并发自身免疫性疾病如类风湿性关节炎、自身免疫性溶血性贫血等[12-13]。Lamy和Loughran[14]的研究报道描述了196例患者的临床表现,发现中性粒细胞减少及引起的反复感染约见于20%~40%的患者。并且在T-LGLL 患者的治疗过程中,往往需要使用免疫抑制剂和糖皮质激素等药物,使得患者的免疫力低下,故本例患者为免疫缺陷患者。
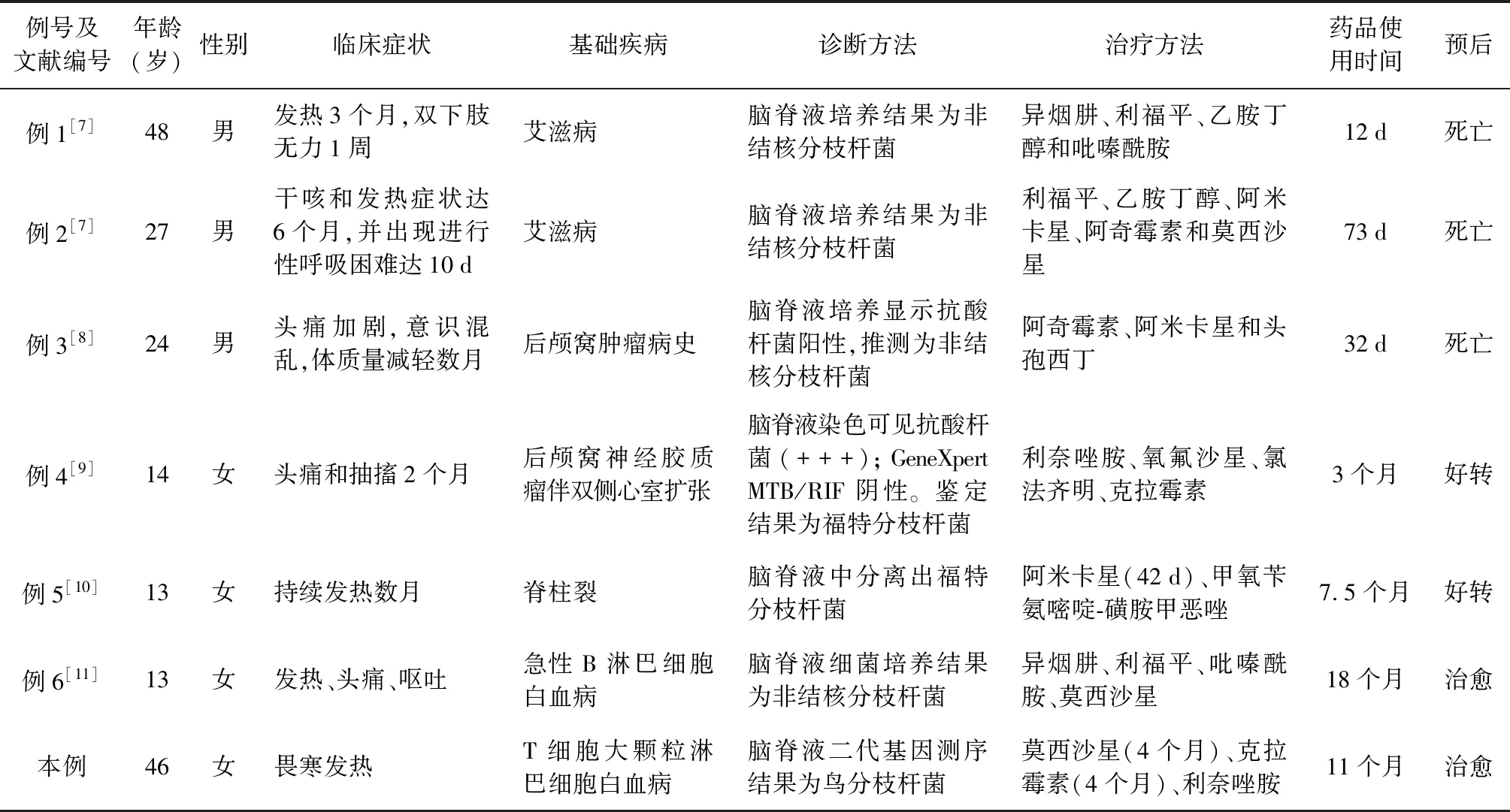
表1 1995—2020年文献报告的6例及本研究1例非结核分枝杆菌中枢神经系统感染患者基本情况
目前,T-LGLL的一线治疗以免疫抑制剂,如甲氨蝶呤、环磷酰胺和环孢素为主,而对于难治性T-LGLL,免疫抑制剂治疗通常无效。一些新型药品,如托法替尼、阿伦单抗、氟达拉滨,也可以成为一些难治性T-LGLL的治疗措施,但是目前仍没有统一的治疗标准。Pelliccia等[15]描述了1例57岁难治性T-LGLL的男性患者,既往无自身免疫性疾病但伴有骨髓瘤,使用硼替佐米序贯来那度胺治疗,在来那度胺持续治疗30个月后,患者骨髓瘤得到部分缓解,而T-LGLL 达到持续性血液学完全缓解。
鸟分枝杆菌复合群(Mycobacteriumaviumcomplex,MAC)主要由鸟分枝杆菌和胞内分枝杆菌组成,国际分枝杆菌分类学工作组将它们归为一类,称为MAC[16],浙江省12个区(县)分枝杆菌菌种流行情况研究发现,MAC占NTM菌种的57.1%[17]。Bodle等[18]对NTM的流行病学资料(排除HIV患者)调查结果显示,呼吸道感染患者占68.1%,皮肤和软组织(非外科)感染患者占10.1%,外科手术患者占7.6%,血流感染患者占5.9%,淋巴结感染患者占5.0%。
至今尚无NTM相关中枢神经系统感染的治疗指南,治疗方法大多参考既往病例报告及其他部位NTM病的治疗原则,包括药物治疗、手术治疗、手术联合药物治疗。现临床上报道的NTM相关颅内感染大多采取多药联合治疗。因此,针对NTM的药物治疗仍是NTM相关性颅内感染的治疗重点。
2012年《非结核分枝杆菌病诊断与治疗专家共识》提出,制定NTM方案时,应尽可能根据药物敏感性试验结果和用药史,选择5~6种药物联合治疗,强化期6~12个月,巩固期12~18个月,在NTM培养结果阴转后继续治疗12个月以上。MAC病的基础药品必须包括克拉霉素或阿奇霉素。总结了临床中较为常见的NTM感染的治疗方案,为NTM相关中枢神经系统感染药物治疗方案的选择提供了一定帮助,但由于中枢神经系统感染较其他部位感染特殊,大多数药物不能很好地通过血脑屏障,因此需要临床灵活应用[19]。
而《非结核分枝杆菌病诊断与治疗指南(2020年版)》[20]提出,MAC病疗程需持续至痰培养阴转后至少1年;利奈唑胺成人用法:初始剂量为0.6 g/次(2次/d),4~6周后减量为0.6 g/次(1次/d);对于HIV感染者或艾滋病患者,可以考虑预防性使用抗生素,以减少发生播散性MAC病的可能;推荐的预防性治疗方案首选阿奇霉素1200 mg/次(1次/周),次选药品为克拉霉素1000 mg/d,当CD4+T淋巴细胞>100个/μl,且维持3个月以上时,可以停止预防性治疗。
由于NTM对大多数常用的抗结核药品耐药[21],不同菌种耐药模式变异较大,因此治疗之前的药物敏感性试验十分重要[22],临床中需尽量根据药物敏感性试验结果和用药史选择多种药物联合治疗。
利奈唑胺是用于治疗革兰阳性菌感染的恶唑烷酮类药品,有基础研究发现其具有良好的抗分枝杆菌作用,特别是在治疗耐药结核病方面显示了一定的优势和治疗MAC感染的潜力[23]。由于利奈唑胺的相对分子质量小,脂溶性高,蛋白结合率低,在全身各组织分布较好,动物和人体试验显示对血脑屏障有很好的穿透作用,在CSF中浓度较高[24-25]。
莫西沙星具有抗菌谱广、不易引起耐药性,以及抗菌性强等优点,抗结核活性和血脑屏障穿透能力较强,可在血浆和CSF中以高浓度形式存在,与其他抗结核药品联合使用不易引起交叉耐药,能明显提高CSF内氯化钠和葡萄糖的含量,进而能在中枢神经系统内产生抗菌效果,降低CSF压力,还可以使患者大脑的结核分枝杆菌感染病灶得到治疗,降低CSF内的蛋白质含量,有效保护血脑屏障[26]。莫西沙星对鸟分枝杆菌具有较强的抑菌能力,对治疗MAC感染有一定的临床价值,并且我国鸟分枝杆菌临床分离株主要是hominissuis亚种,克拉霉素和莫西沙星在体外对其具有较好的抗菌活性[27]。
本例患者为环孢素联合糖皮质激素治疗效果不佳者,使用来那度胺治疗后贫血状况得到改善,故来那度胺治疗难治性T-LGLL可以考虑作为一线治疗无效或效果不理想的治疗措施。回顾性思考本例患者,起初患者曾出现精神症状,但由于头颅MRI检查无明显异常,更换抗生素后患者体温好转,未再出现精神症状,炎症指标逐渐恢复正常,故未就此症状进一步追寻原因。然而,实际上多粘菌素B引起精神症状和肺炎克雷伯杆菌引起脑病的概率极低。在接受长期静脉多粘菌素治疗的患者中未观察到严重的毒性反应[28];在一篇报道中,发现高毒力肺炎克雷伯杆菌感染症状包括原发性肝脓肿(32.5%)、社区获得性肺炎(20.5%)、泌尿系统感染(10.8%)、胆道系统感染(8.4%)、软组织感染(6%)、脑膜炎(4.8%)、化脓性胸膜炎(4.8%)、自发性腹膜炎(2.4%)和眼内炎(1.2%),另外有22.9%的患者主要表现为菌血症[29],之所以起初对患者的抗感染治疗有效果,可能是因为替加环素对NTM有一定的抗菌作用[30]。
因本例患者为免疫缺陷患者,鸟分枝杆菌进入中枢神经系统的途径不明,可能是从皮肤、黏膜、消化道等途径进入,故予以利奈唑胺联合莫西沙星治疗中枢神经系统感染,预防性使用克拉霉素以减少发生播散性MAC病的可能。利奈唑胺初始剂量使用7周后,减量时患者再次出现发热及精神症状,考虑中枢神经系统感染未得到控制,再次用回初始剂量,直至2020年2月24日外送NGS未见鸟分枝杆菌,利奈唑胺才减量至0.6 g/次(1次/d)。2020年2月患者出现严重消化道反应停用克拉霉素及莫西沙星,其中克拉霉素是为了预防播散性NTM病,且已使用4个月,故予以停用。但停用克拉霉素后患者消化道反应无明显改善,故抗NTM疗程未到即停用莫西沙星。而利奈唑胺强化期较常规的6个月延长至11个月,且从2019年10月22日开始多次复查CSF,涂片及NGS皆为阴性,故于2020年9月 12日停药。由此可见,免疫缺陷患者出现特殊部位如中枢神经系统感染,疗程要视临床实际情况适当延长。
综上所述,免疫缺陷患者出现鸟分枝杆菌特殊部位的感染,如中枢神经系统感染,疗程要视临床实际情况,较指南推荐的时间适当延长;对于免疫缺陷患者的感染,当一种细菌感染不能解释时,需要考虑混合性感染的可能,不能掉以轻心,疏忽治疗;新的检验技术的发展,如NGS、GeneXpert,可以为疾病的诊断提供有力的证据;由于本病较为少见,具体治疗方案还有待于在今后的工作中进一步研究。

