医院负压隔离病房新型冠状病毒防控通风空调设计要点*
华北电力大学 刘志坚 刘海洋 张沛雯中国建筑科学研究院有限公司 曹国庆 陈紫光
0 引言
作为收治新型冠状病毒肺炎患者最有效、最安全的基础设施,负压隔离病房在防止疫情扩散和保障患者恢复过程中发挥着关键性作用。根据《新型冠状病毒肺炎诊疗方案(试行第七版)》[1],新型冠状病毒的主要传播途径是呼吸道飞沫和密切接触传播,而在相对封闭的环境中长时间暴露于高浓度气溶胶情况下存在经气溶胶传播的可能性。为保障医护人员身体健康和防止医院内部交叉感染,负压隔离病房通风空调面临着巨大的挑战。
本文分别对负压隔离病房负压控制、气流组织控制、缓冲室和系统控制进行分析,总结出负压隔离病房通风空调在面对新型冠状病毒肺炎疫情时的防控要点,为负压隔离病房的设计和使用提供参考。
1 病房负压控制
负压隔离病房为新型冠状病毒肺炎患者提供了一个不污染周围环境的隔离医疗环境,通过实现病房内负压控制,防止病毒以气溶胶形式传播。对于隔离病房而言,新风量小于排风量即可实现负压,其余风量则通过门窗等缝隙进风量满足。
在负压隔离病房负压控制方面要注意以下2个关键点。
一是负压隔离病房负压值和各房间压力梯度分布。为了防止病房中新型冠状病毒扩散至其他区域,在同一楼层内不同功能房间之间需要维持良好的压力梯度。文献[2-3]分别通过理论分析和实验测试发现,隔离病房处于关门状态,病房相对缓冲间的负压达到-5 Pa时,隔离病房的污染物不会泄漏到缓冲间。GB 50849—2014《传染病医院建筑设计规范》规定,负压隔离病房与其相邻、相通的缓冲间、走廊应保持不小于5 Pa的负压差[4];GB/T 35428—2017《医院负压隔离病房环境控制要求》规定相邻相通不同污染等级房间的压差不小于5 Pa,负压程度由高到低依次为病房卫生间、病房房间、缓冲室与潜在污染走廊[5],如图1所示。前面研究和规范中仅指定不小于5 Pa的压差值,未给出病房具体应维持的负压值。WS/T 511—2016《经空气传播疾病医院感染预防与控制规范》指定负压病房与外界压差宜为-30 Pa,缓冲间与外界压差宜为-15 Pa[6]。因此,为确保病房隔离效果,建议负压隔离病房相对于大气压其负压值取-30 Pa,而缓冲间取-15 Pa,并且负压隔离病房压力梯度分布为走廊>缓冲间>隔离病房>卫生间。
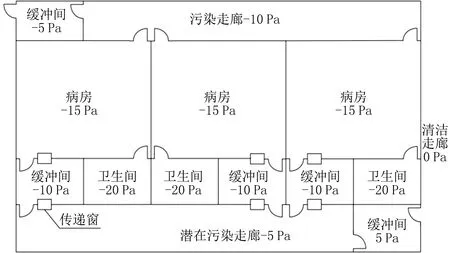
图1 负压隔离病房负压值和压力梯度分布示意图
二是动态条件下病房负压控制。实验研究表明,负压隔离病房压差只在门窗关闭状态即静态下发挥作用,在该状态下空气的内外传播受到隔离控制,而当负压隔离病房门打开、有人员进出时,负压差会立即消失,并且维持在静态压力,此时对防止气流和污染物从门口逸散的作用不大[2]。利用流体动力学对负压隔离病房开门过程进行模拟,也得出了与实验相同的结论,隔离病房内的压力会在开门瞬间突然升高,然后达到与缓冲间相同的压力[7]。而在开始关门的那一刻,隔离病房内的压力会突然上升到高于缓冲间的压力;当门继续关闭,内部压力迅速下降并再次低于缓冲间压力;在门完全关闭那一刻,室内压力低于规定负压值,然后迅速上升达到规定的负压值,后续室内压力保持在规定的负压值。除此之外,上述模拟通过比较病房与缓冲间不同的压差值,发现无论压差为多少,开门过程病房内压力的瞬态变化趋势是相同的。由此可以得出,开门过程由于病房压差的变化而导致的气流及污染物的外泄无法阻止。关键措施是医护人员由走廊进入缓冲间后,关上第一扇门,在缓冲间停留数分钟后,再打开第二扇门进入负压隔离病房。根据测试,仅门打开过程,门口风速可达到0.15~0.30 m/s;而人顺着开门方向走入房间时裹带风速可达到0.14~0.20 m/s[2]。这样的风量所造成的隔离病房内污染物的泄漏不容忽视,因此,建议在条件允许情况下尽量减少负压隔离病房开关门的次数。
2 病房气流组织控制
新型冠状病毒肺炎患者大部分时间都在负压隔离病房进行治疗和康复。患者呼出的气体中含有大量新型冠状病毒,这使得负压隔离病房空气中病毒气溶胶浓度很高,进入负压隔离病房工作的医护人员面临着极大的感染风险。目前,为控制室内病毒气溶胶浓度,需要利用通风空调不断向病房送入洁净空气,稀释房间内的污染空气。
面对新型冠状病毒肺炎疫情,负压隔离病房内气流组织的设计需要注意以下几点。
一是送风口、排风口位置。GB/T 35428—2017《医院负压隔离病房环境控制要求》规定负压隔离病房的送风口与排风口布置应符合定向气流组织原则,送风口应设置在房间上部,排风口应设置在病床床头附近,以便利于污染空气就近尽快排出[5]。在此基础上,考虑送风口下的一次气流所经过的区域(即主流区内的污染物浓度要小于病房内平均浓度),送风口应布置在医护人员可能工作的区域上方,使清洁气流首先流过医护人员周边,然后经过病人头部,随后进入床头附近侧排风口排出。除此之外,研究表明,在送风口风速不低于0.13 m/s时,可通过扩大送风口面积来增加主流区面积,或者分开设置2个送风口,一个布置在医护人员工作区上方,另一个布置在患者床尾上方,如图2、3所示,此时对于稀释病房内污染空气、降低污染物气溶胶浓度效果最好[2,8]。
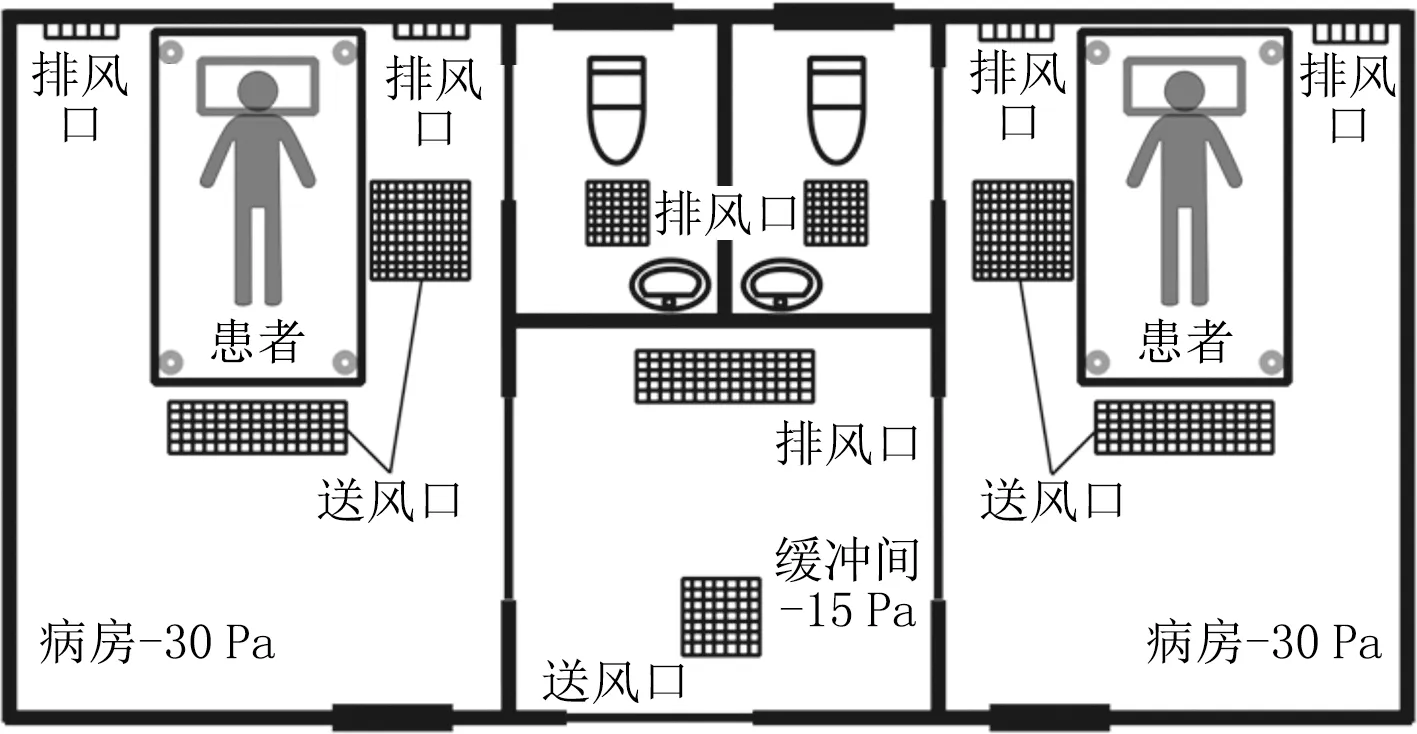
图2 负压隔离病房风口布置示意图
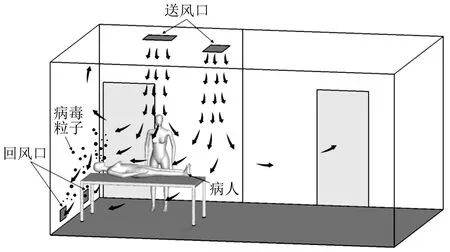
图3 负压隔离病房气流流向
二是负压隔离病房换气次数。文献[9]基于病房内发菌量和细菌浓度标准,分别以0.075 μm飞沫核、1.6 μm飞沫核、室内普通微生物和保护病房外环境为原则,分别计算了隔离病房应采取的换气次数,结果表明4种情况换气次数均约为11~12 h-1。另外,GB 50849—2014《传染病医院建筑设计规范》规定负压隔离病房最小换气次数应为12 h-1[4];GB/T 35428—2017《医院负压隔离病房环境控制要求》规定负压隔离病房污染区和潜在污染区的换气次数宜为10~15 h-1,清洁区的换气次数宜为6~10 h-1[5]。为有助于新型冠状病毒肺炎患者的康复和降低医护人员的感染风险,负压隔离病房内新型冠状病毒气溶胶浓度需要控制在很低的水平,增强对新型冠状病毒气溶胶的通风稀释和有效排除非常重要,因此推荐选择以上规范中负压隔离病房污染区宜采用的最高换气次数,即15 h-1。
3 缓冲室设置
负压隔离病房前应设置缓冲室,国内针对隔离病房的相关标准均对此做出了规定。GB 50849—2014《传染病医院建筑设计规范》规定呼吸道传染病病区,在医务人员走廊与病房之间应设置缓冲前室[4];WS/T 511—2016《经空气传播疾病医院感染预防与控制规范》要求清洁区、潜在污染区和污染区三区之间设置缓冲间,缓冲间两侧的门不应同时开启,无逆流,不交叉[6];GB/T 35428—2017《医院负压隔离病房环境控制要求》规定清洁区、潜在污染区和污染区区域之间应设置缓冲间,缓冲间宜便于医用推车和普通医疗设施的进出[5]。设置缓冲室的作用除了为医护人员更换防护用品等准备工作提供受控环境外,还为避免病房的污染气流泄漏提供了动态隔离屏障。研究表明,在动态条件下,门的开关和人员的进出会造成病房内的污染物外泄,并且房间的负压差不能阻止这一过程,而缓冲室的设置阻止了病房泄漏的污染物扩散到走廊,起到了很好的动态隔离作用[2]。
对于缓冲室的设计和应用,需要注意以下几点。
一是缓冲室的换气次数。缓冲室的隔离效果在有送风和无送风条件下的区别很大,有送风时隔离效果比无送风时好很多[10-11],因此缓冲室必须送风。经理论推导和实验验证,缓冲室换气次数从60 h-1增大至120 h-1时,隔离效果改善不显著,而当换气次数小于60 h-1时,由于房间温差导致的对流作用开始起作用,气流对污染物的稀释效果降低,因此推荐缓冲室送风次数为60 h-1[9]。
二是缓冲室的面积。研究表明缓冲室体积越大,隔离效果越好,但考虑总平面布置,缓冲室面积一般不小于2~3 m2[11]。
三是缓冲室滞留时间。由于门的打开会导致病房与缓冲室压力相等,而缓冲室与走廊相连接的门打开同样会导致缓冲室相对于走廊的负压消失。因此,缓冲室的门不能同时打开,以免由病房泄漏的污染物扩散到走廊。缓冲室的污染物一部分来自于隔离病房门的卷吸和人员的裹带风所导致的气溶胶泄漏,另一部分则来自于沉积在医护人员防护服上的病毒微粒在缓冲室经气流吹动而导致的二次散发。目前,对于医护人员穿戴防护服的发菌量研究较多,但对于上述情况中病毒微粒的二次散发情况则鲜有研究,因此散发量无法估计。通过理论计算发现,若仅考虑人穿过缓冲室的时间或缓冲室门自锁时间,则人穿过房间时间越长或门的自锁时间越长,隔离效果越好[11]。因此,增加滞留时间,缓冲室的污染物将被有效排除,同时,有利于医护人员防护服上沉积的病毒微粒脱离,减少因防护服携带而迁移到其他区域的病毒微粒数。
4 系统控制
面对新型冠状病毒肺炎疫情,通风空调系统控制是负压隔离病房正常运转的保障,在系统设置、调控和运行方面,需要注意以下几点。
1) 送排风控制。为防止负压隔离病房污染环境,病房排风的有效除菌至关重要。医院负压隔离病房的空调系统可使用循环风,但排(回)风口应设高效过滤器,且应当满足可切换至大新风比直至全新风的运行需要。疫情工况下,负压隔离病房的送风系统应当采用全新风运行,并且送风应经过粗效、中效、亚高效过滤器三级处理。负压隔离病房的排风应经过高效过滤器处理后排放,排风的高效过滤器应安装在房间排风口处,以保证排风风道内不会残留病毒微粒[12]。对于负压隔离病房卫生间排风口,应设可安全拆卸的零泄漏高效过滤排风装置。
2) 系统调试。为确保隔离病房实现规定的负压要求,需要对送排风量进行调试。在负压隔离病房中,送入的新风量加上缝隙进风量等于房间的排风量。在实际调试过程中,负压值会发生动态变化,根据文献[13],可首先根据隔离病房特定换气次数来确定房间排风量,然后观察病房与相邻缓冲室的相对压力表,当压力值达到隔离病房所需压力值时,逐渐减小新风量,当负压值不再降低时停止调节新风量,此时负压隔离病房压力参数和换气次数均达到要求。该方法在面对不同负压值和不同面积病房时调试效率较高。
3) 系统自动化运行。在收治新型冠状病毒肺炎患者后,负压隔离病房需要长期处于稳定运行状态,以保证隔离效果。GB 50849—2014《传染病医院建筑设计规范》规定负压隔离病房排风系统的过滤器宜设压力检测、报警装置,病房内设置压差传感器[4]。在此基础上,隔离病房需要配备新风、排风电动调节阀等执行装置,利用数字化的自动控制系统对房间内新风和排风的风量差进行实时监测,并根据风量差的变化作出反馈调节,时刻维持整个病房区有序梯度压差的稳定性,图4为负压隔离病房通风空调系统自动化运行原理图。
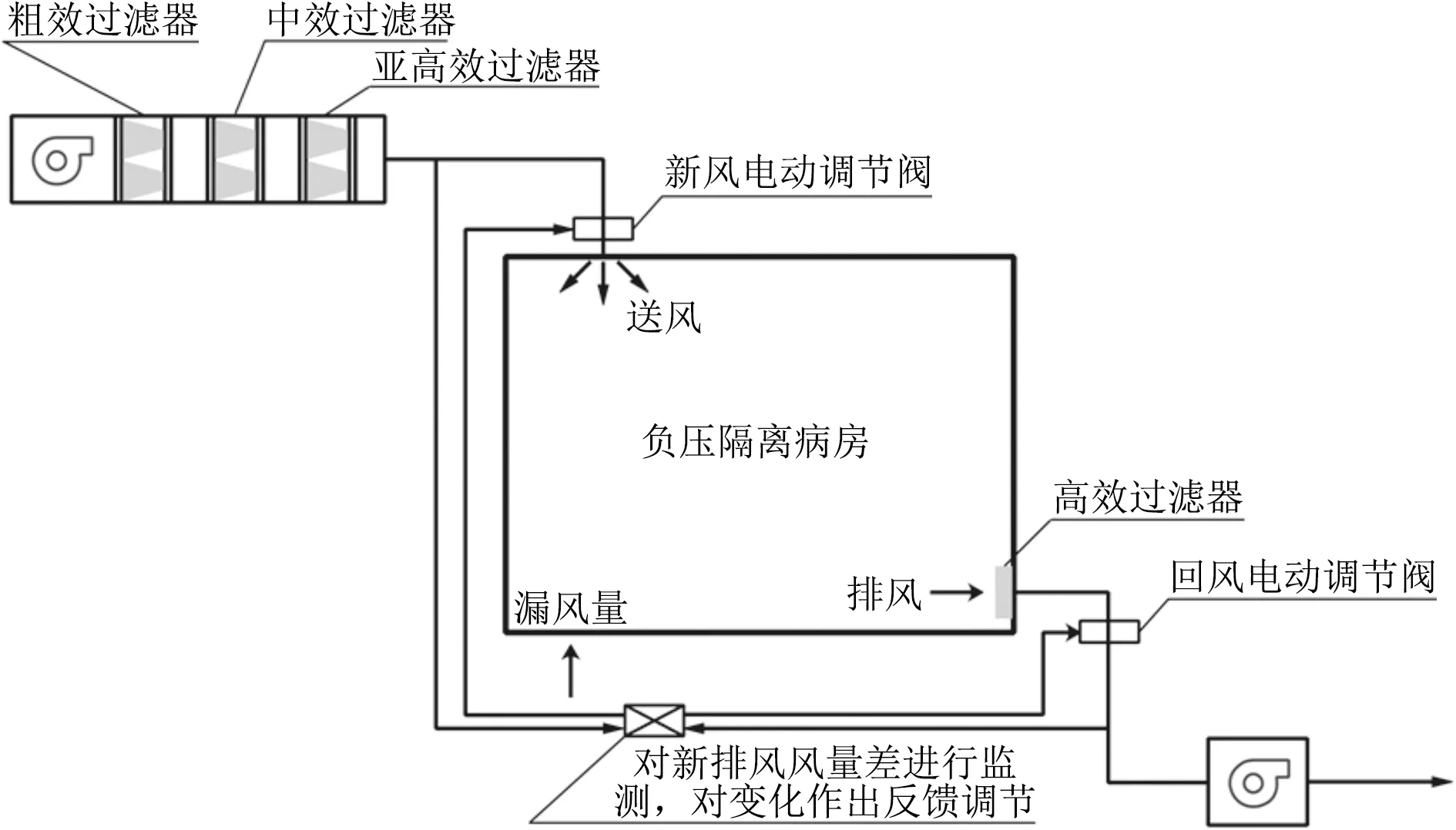
图4 负压隔离病房通风空调系统自动化运行原理图
5 结语
新型冠状病毒肺炎患者的收治和隔离是打赢疫情防控战的关键,作为专用于收治呼吸道传染病病人的场所,负压隔离病房肩负着重大的责任。由于新型冠状病毒气溶胶传播的可能性,通风空调必须保证要维持好负压隔离病房的负压值和负压梯度分布,满足病房的换气次数需要,同时要做好负压隔离病房动态隔离控制,采用主流区和定向气流保护医护人员,并利用缓冲室增强病房隔离效果。在空调系统长期运行中,利用自动化控制系统对新排风量差进行实时监测和反馈,维持整个病房区有序梯度压差稳定性。负压隔离病房通过降低室内新型冠状病毒气溶胶浓度,为患者的康复提供良好的空气环境,同时防止封闭的病房环境中医护人员长时间暴露于高浓度气溶胶情况下出现经气溶胶传播的可能性,降低交叉感染的风险。

