社会医保机构内部控制体系研究
张俊杰 李满威

【摘 要】 2020年3月,中共中央、国务院发布的《关于深化医疗保障制度改革的意见》提出,到2030年建成以基本医疗保险为主体的多层次医保体系。医保体系建设既是一项重大改革任务,又是一个长期研究的重要课题。而以医保基金为主线的管理体系建设,是解决我国医保问题永恒的主题。文章以内部控制的视角,分析了医保基金管理体系的现状和存在的主要问题,应用内部控制的基本理论,按照现行内控法规政策的要求,系统地论述了如何建立社保机构内部控制基本框架体系并保持其制度设计与运行有效性的基本路径和保障措施。旨在通过医保内控建设与实施,实现解决医保问题和提高医保管理能力之目的。
【关键词】 社会医疗保险; 内部控制体系; 基本框架; 医保基金
【中图分类号】 F812.2 【文献标识码】 A 【文章编号】 1004-5937(2021)08-0087-07
2020年3月,中共中央、国务院《关于深化医疗保障制度改革的意见》提出,到2030年全面建成以基本医疗保险为主体,医疗救助为托底,补充医疗保险、商业健康保险、慈善捐赠、医疗互助共同发展的多层次医疗保障制度体系[1]。2020年7月,国务院办公厅发布《关于推进医疗保障基金监管制度体系改革的指导意见》(国办发〔2020〕20号)。可见,医疗保障体系建设既是一项重大改革任务,也是我国社会医疗保障系统需要长期研究的重要课题。其中,无限的国民健康需求与有限的医保基金供给、医疗质量的高目标与医保费用的低期望之间的矛盾是最为关键的难点问题,化解这些矛盾与问题需要制度、机制、管理等多措并举,协同进行。社会医疗保险基金作为我国医疗保障的主要财力资源,筹足、用好、管住并有效提高社会医疗保险基金的使用效益与效果,是解决我国医疗保障问题永恒的主题[2]。因此,本文拟以如何合理保证社会医疗保险业务活动的合法合规、医疗保险基金的安全和有效利用、医疗保险财务信息的真实完整,有效预防医保基金舞弊、腐败与差错,提高医疗保险公共服务的效率与效果为目的,探讨与研究如何建立社会医疗保险机构的内部控制体系,并保持其设计与运行的有效性。
一、我国社会医疗保险体系的现状与问题
(一)社会医疗保险体系的现状
社会医疗保障是政府经过立法途径建立的,通过社会统筹、互助共济、政府补贴等多渠道筹集资金,并以保险模式专门用于被保障人的医疗需求,以满足国民基本医疗需要的社会保障制度。我国现行的社会医疗保障制度是以城镇职工基本医疗保险、城乡居民基本医疗保险为主体,以补充医疗保险、大额医疗费用互助基金制度和商业保险为补充,以社会医疗救助为托底的多层次、多形式医疗保障体系[3]。社会医疗保险机构作为商业健康保险以外的主体医疗保障基金的筹集、分配、使用和管理机构,居于医疗服务供给方(医疗机构、药店等)和需求方(患者)的中间地位,承担着合理引导理性医疗消费,有效控制过度医疗供给,保证国民病有所医的基本社會医疗保障功能。
我国的社会医疗保险基金筹集渠道分为政府财政预算、医疗保险费(税)、医疗保障基金运营收益、社会无偿捐赠等。医疗保障基金的使用范围主要包括规定范围、标准内的医疗费用支出与医疗救助支出。医疗保险基金的基本收支环节包括:人社部门核定医疗保险缴费基数-税务部门代收代征医保基金-财政部门入库管理医保基金-医疗保险部门核算医保基金收入-医疗机构(药店)代垫医疗费用-医疗机构(药店)申请结算医保费用-医保机构审核支付结算医保费用-医保费用稽核监督管理-医保机构核算报告医保费用收支情况等[4]。
(二)内部控制视角下,社会医疗保险存在的主要问题
我国医疗保险制度的建立,对于保障城乡居民身体健康、提高人民身体素质发挥了积极作用,有力地促进了医疗保险事业的快速发展。但也存在“以药养医”、医保政策公平性不够、医保管理制度不健全、医疗保险资源分布不合理以及医疗费用急剧膨胀等诸多亟待解决的问题。以内部控制管理的视角看,主要存在以下三方面的问题。
1.医保管理制度缺乏系统性和统一性
我国目前的医疗保险政策是以省、市、县分级分区域管理,或者以行业统筹为主的分割管理,尚未形成系统、全面的统一医保管理体系,存在着一定的信息不对称等问题,导致了套取个人医保账户资金、骗取医保基金等非法事件的发生,医疗机构和医药代表的暗箱操作等现象出现,以及参保单位缴纳医保基金不足、医患关系紧张等问题的存在。
2.医保基金的风险不可控因素在不断增多
医保基金是医疗保障管理的核心,也是医疗保障体系内部控制的主要对象。我国已经步入了老龄化社会,老龄人群的比例不断增大,人口红利逐步减弱或消失,以及突发性传染性疾病、特殊类型疾病、老年慢性疾病的不可控性,使得医保基金的收支矛盾与风险更加凸显[5]。与此同时,新药品、新技术、新治疗手段在医疗领域的应用和推广,直接导致医疗费用的增加,使得医保基金控制风险会持续增加,这些不可控因素都是医保基金风险管理的重点。
3.医保基金监管机制的建立与执行力度不够
受我国医保基金监管制度体系不健全、监管手段滞后、监管方式粗放、监管力量严重不足、第三方监督缺乏社会监督作用尚未发挥到位等因素制约[6],加之对“欺诈”“骗保”等医疗乱象的惩处依据不充分、执行力度不到位,严重影响了医保基金的安全运行和可持续发展。
二、建立社会医疗保险机构内部控制体系的必要性
我国的社会医疗保险机构担负着社会医疗保险基金的筹集、分配、使用和管理责任,医疗保险基金使用和管理的好坏,既关系到国家社会医疗保障功能的实现程度,又关系到医疗服务单位的正当利益和国民个人的合法权益,同时也存在着社会医疗保险基金安全和有效使用方面的众多风险。社会医疗保险机构的工作具有政策性强、敏感度高、涉及面广、风险性大的特点,所以很有必要通过制定制度、实施措施和执行程序,建立健全内部控制制度,对社会医疗保险经济活动业务进行规范,并对业务运行中的风险进行防范和管控,以确保社会医疗保险体系健康、有序、良好地运行。
(一)建立实施医保内控是满足国家行政管理的需要
根据财政部发布的《行政事业单位内部控制规范(试行)》(财会〔2012〕21号)规定,所有的行政事业单位必须自2014年1月1日起建立并施行内部控制制度。我国的医疗保险机构作为代为履行国家医疗保障职能的事业单位,必须遵循此项规定,建立并实施单位内部控制制度,以规范医疗保险业务,预防医保腐败与舞弊行为,保证社会医疗保险业务合法合规和健康运行。同时,通过内部控制的建立与实施,也有助于坚持和完善党和国家监督体系,强化对权力运行的制约和监督,通过内部控制的制度化安排,完善权力配置和运行约束机制,推进机构、职能、权限、程序、责任制度化[7],通过对医疗保险基金的预算、收支与资产管理、药品药械的政府采購、重大合同的管控等重点业务流程的规范与优化,实行分事行权、分岗设权、分级授权,定期轮岗,强化内部流程控制,防止权力滥用。完善并建立常态化的内部监督制度,推进法治政府的建设。
(二)建立实施医保内控是提高单位内部管理水平的需要
社会医疗保险机构的管理既涉及到医疗保险基金筹集、分配、使用、监督等内部运转的管理,也涉及到医疗保险机构与人社、税务、财政、医疗机构、药店、参保单位与个人之间的协调管理,管理的部门多、环节多、难度大,没有一套完整、规范、系统的管理流程与制度,很难使这些部门和环节的工作有机协调起来。内部控制制度的建立,以医疗保险基金从收入到支出的完整业务活动为主线,明确各部门的权力边界与工作分工和工作职责,规范各业务环节的作业程序和标准,使整个社会医疗保险业务活动系统化、规范化、程序化、标准化、信息化,并且通过医保业务活动流程的持续优化、简化行政审批程序、提高行政效率,可以有效地促进社会医疗保险机构内部管理水平的提升,提高社会医疗保险公共服务的效率与效果。
(三)建立实施内控是保证医保业务合法合规、安全有效的需要
通过单位层面内部控制制度的建立与实施,可以明确并规范社会医疗保险机构决策、执行、监督和作业的相关程序、权限与责任,建立医疗保险活动重大事项的集体决策机制和专家咨询、科学论证机制,以及公示与听证制度,关键岗位的不相容职务相互分离、定期轮岗、专项审计制度[8]。通过业务层面内部控制流程与制度的建立与实施,明确单位预算业务、收支业务、政府采购、资产管理、合同管理等各项重要经济业务活动的基本路径、作业环节、作业顺序、工作部门与岗位、风险与应对措施。通过流程规范业务,通过制度看守组织,保证社会医疗保险经济活动依法合规、健康有序运行以及医疗保险基金的安全和财务信息的真实完整。
(四)建立实施内控是增强单位风险防范能力的需要
社会医疗保险是一项风险众多的业务,从政府赋予的社会医疗保障功能来看,存在着国家法律政策制度执行落实不到位的风险;从社会医疗保险基金安全性角度来看,存在着医保基金应收未收、被挪用、被侵占、被套领等公共资产流失风险;从社会医疗保险基金使用角度来看,可能会存在着弄虚作假、违规支出的舞弊或腐败风险;从部门之间的协调合作和相互监督制约关系来看,可能存在着部门之间相互扯皮、推诿,或串通舞弊,从而降低公共服务效率与效果的风险等等。通过内部控制制度建立与实施,将会有效地规范社会医疗保险整体业务活动,强化所有参与人员的风险意识,养成自觉地风险控制行为习惯,通过组织体系控制、业务运行控制、基金管理控制、财务会计控制、信息系统控制等系统化的管控,堵塞各种管理漏洞,有效地改善医疗保险机构的风险防控能力[9]。
三、创立社会医疗保险机构内部控制的基本框架
社会医疗保险机构是承担国家社会医疗保障功能的国家机构,其主要经济业务活动除了保障机构自身运转的经费预算与收支、资产采购与管理、工程项目与合同管理等重大经济事项外[10],更为主要的经济业务事项是社会医疗保险基金的筹集、使用与管理活动。医疗保险基金管理既是医疗保险机构的核心业务,又是人社、税务、财政、医疗机构、药店等多个部门协同管理经办的共同业务,同时也关系到参保人员从参保到医疗保险待遇享受使用的长期过程,因此,社会医疗保险机构的业务活动呈现出经济业务多重化、涉及部门多元化、业务周期持久化等特点[11]。鉴于社会医疗保险机构的特点、现状、问题与风险,需要运用系统性的观点创建医保机构的内部控制机制。
(一)构筑全要素医保内部控制活动的新基准
社会医疗保险机构的内部控制要素基于COSO框架理论,依据国家有关行政事业单位内部控制的相关法律法规和政策制度,结合行业特点与实际确定。基本要素包括控制环境、风险评估、控制活动、信息与沟通、内部监督等,在此基础上,应以系统性的思维构建以控制环境为基础,以控制活动为核心的新基准[12]。
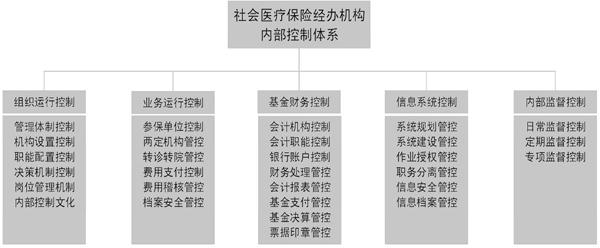
(二)构建全覆盖医保内部控制制度的新体系
以单位层面和业务层面为纬度,以组织活动和业务活动为经度,经纬交织构建起内部控制制度新体系。如图1所示。
(三)建立全方位医保内部控制流程新格局
社会医疗保险机构内部控制建设是一项全面性、完整性、系统性的风险管理工程,应遵循全面性原则构建,在重要业务领域、重大风险事项、关键业务环节等方面不得缺失。内部控制建设应该包括预算(经费与医疗保险基金预算)、财务收支(单位资金与医疗保险基金收支)、政府采购(包括药品器械的部门集中采购)、资产管理、工程项目、合同管理等重要经济业务领域;涉及社会医疗保险基金筹集、分配、使用,参保人员资格审定和缴费基数核定、基金征收入库、医疗费用结算管控、两定机构监督管理、参保人员待遇审核管控等重大风险事项;覆盖决策、执行、管理、监督等重点业务环节,形成全方位医保内部控制流程新格局。
四、聚焦重点,确保医保机构内部控制设计的有效性
运用内部控制的基本理论,依据行政事业单位内部控制的最新政策,总结医保内部控制体系建设咨询服务中的实践经验,结合医保行业特点,在上述创新性的医保内控基本框架之下,需聚焦医保内部控制建设的重点与难点问题,深入研究,把握关键,确保内控体系建设的有效性。
(一)营造良好的内部环境,夯实内部控制基础
有效的管理工具需要适宜的管理环境支撑,社会医疗保险机构单位层面内部控制既是内部控制中重要的控制环境要素,又是业务层面内部控制的重要基础和保证,为业务层面内部控制的有效实施提供组织、机制、制度与文化保障[13]。近年来大量的系统性腐败案件发生,完全印证了舞弊三角形理论的合理性:恶化的组织环境一定会成为腐败与舞弊的重要成因之一——机会。
营造良好的医疗保险机构内部环境,不仅需要高层领导的重视,同时应指定内部控制归口管理部门牵头负责,基金管理、待遇审核等业务部门具体实施,稽核、纪检监察、内部审计等部门负责监督检查,形成全员参与的内部控制氛围环境,还应该优化单位的组织架构,明确部门与岗位的权力边界与责任范围[14]。在保证各司其职、各负其责的前提下,使内部部门之间或者岗位之间以及不同业务环节之间形成相互牵制、相互监督的制衡机制。要建立健全重大事项集体决策;技术复杂的疑难决策先进行专家论证、技术咨询;涉及公众利益的重大决策实行听证、公示制度;关键岗位实行培训上岗、定期轮岗、专项审计制度;建立持续性的员工业务培训与职业道德教育制度;建立健全反舞弊机制;完善财务会计管理制度;积极推广应用新技术,提升内部控制水平与效率[15]。
(二)建立科学透明的预算体系,构筑内部控制前提
凡事预则立,不预则废。社会医疗保险基金收支作为规模庞大、涉及广泛、变量可测的重大经济事项,建立并实施预算管理控制体系,有科学的理论根据和有效的法律依据,更是现实的工作需要。我国社会医疗保险基金的管理原则是“以收定支、收支平衡、略有结余”,而要真正落实好这一管理原则,必須要建立标准科学、规范透明的预算体系,以建立普惠性、基础性、兜底性医疗保险为目标,科学测算社会医疗保险基金的筹集目标,以筹定收、以收定支,预先统筹计划好医疗保险基金的收支,确保医疗保险基金的收支平衡和持续正常周转运行,使医疗保险基金预算管理成为落实国家医疗保险政策的基本手段,优化医疗保险资源配置的基本工具,强化部门之间协调与沟通的工作主线,实现内部控制的基本方法,并为基金预算的考核与奖励奠定良好的基础。
社会医疗保险机构应建立医疗保险基金的预算编制、审核审批、调整、执行、决算、监督评价等业务流程与制度,将医疗保险基金预算管理作为制度化的例行性工作纳入单位的日常管理。预算编制时应根据国家的医疗保险政策制度及统筹范围内的医疗支出历史水平,认真测算未来医疗保险基金的收入与支出规模、结构和水平,按照法定程序批准后,再认真组织逐项分解落实,结合单病种控费、分项目控费、总额控费等控费管理办法进行有效的预算控制,确保预算的有效执行;预算执行中遇有重大政策调整、客观情况的重大变化,需要调整基金预算时,应按原预算编报程序履行审批手续,以保证预算的严肃性;决算编制完成后,单位应组织相关部门对预算执行情况进行绩效评价,以总结经验、发现不足,改进预算管理。
(三)健全医保基金收支管控体系,打造内部控制核心
社会医疗保险机构以有限的统筹基金代参保人员购买能够得到基本保障的医疗服务,需要解决好三个矛盾的平衡问题:一是有限的医保基金供给与无限的医疗服务需求的平衡;二是医疗服务的高质量要求与医保费用的低成本期望的平衡;三是个人支付与医保支付的平衡。化解这些矛盾问题的关键就是基金收支的有效管控。既要确保医保基金的筹集应收尽收,不得有不收、漏收、少收、挪用、分流的情况存在,确保有尽可能充足的基金来源;也要合理引导和有效约束医疗费用的过快增长,同时要加强管理、严格稽核待遇支出,防控基金支出中的不法不规或损失浪费行为,严格堵塞各种漏洞,使有限的基金得到有效的利用。所以单位在建立内部控制时一定要以基金收支为核心,认真梳理优化基金收支业务流程,识别、评估基金收支中的各类风险,确定收支管理的关键控制点。针对关键控制点的风险类型,充分应用内部控制的科学方法,制定积极有效的风险应对策略与控制措施,依靠流程间的相互牵制和内部监督稽核机制规范业务,依靠内部控制制度中风险控制措施对医保基金的收支实行全程管控,做到事前预防控制、事中管理控制、事后监督控制,确保业务真实、足额收入、安全支付。
(四)构建业财融合信息控制系统,形成内部控制平台
社会医疗保险基金按照不同险种由专业部门实行业务归口管理,管理重点是本险种专业的政策指导、两定机构监督管理与参保人员待遇审核,医保基金的收支则由财务部门归口集中审核办理,统一管控。而内部控制又是基于业务与财务管理体系的以风险为导向的管理思想、流程与制度,实际执行中往往容易出现业务管理与财务管理相互脱节,日常管理与内部控制相互重叠、甚至相互冲突,最终导致内部管理控制的无效或低效。为了避免这种现象的发生,医疗保险机构在内部控制建设中必须把握好三个关键问题:一是应将业务与财务融为一体,统一业务与财务管理目标,使业务管理紧密配合财务管理,财务管理积极参与业务管理,实现业财融合管理;二是将内部控制植入日常业务与财务体系,使内部控制的思想、理念、流程与制度融入日常管理,防止内部控制与日常管理双轨运行的低效率管理;三是积极推进与提升业务、财务与内部控制的信息化水平,扩展机器作业范围,减少人为干预和操纵机会,强化信息系统控制,同时应实行信息管理与业务作业相互分离、上机作业人员单人单密责任管理、建立录前审核与录后审核相结合的双重审核机制、完善计算机日志记录管理,防止信息系统舞弊和差错风险。
五、完备保障体系,确保医保机构内控运行有效
社会医疗保险机构内部控制的建设与实施,旨在通过内部控制制度的有效执行,实现规范业务,防控风险的实际效果。但现实中社会医保机构普遍存在着内部控制的运行缺陷,根本原因在于内部控制制度没有得到有效执行,从而成为影响内部控制失效的关键。确保内控制度的有效运行,必须做好组织、制度与运营的三大保障。
(一)健全运行机制,为内控有效执行提供组织保障
内部控制主体是人,客体是事,实质上是人借助于事对人的最终控制,其中如何将人与事有机地组合,有效地链接控制,就需要依靠机构的组织运行机制来实现。为了加强内控工作执行力,单位应设立由主要负责人牵头的内部控制管理委员会,负责内部控制的决策工作,决定单位内部控制规划、建设与实施方案以及内部控制制度,处理跨部门的内部控制重大问题。内控委员会下设办公室,负责内部控制的组织与日常管理工作,组织执行内控管理委员会的各项决定、决策与决议,负责内部控制的日常事务处理。单位待遇审批、基金管理等各业务部门和职能管理部门为内部控制的执行部门,具体执行单位内部控制流程与制度。稽核、纪检监察、内部审计等监督部门负责单位内部控制建设与监督工作。
单位内部控制的执行,不仅需要高层领导率先垂范,置身于内部控制的控制之中,还要充分发动并授权各层级管理人员和全体员工积极参与到内部控制活动中,在单位内部形成全员风险控制的自觉行为习惯和良好氛围环境。各执行部门应将内部控制植入业务,融入日常管理,实现业务运行与内部控制的一体化管理。内部控制的监督部门,要强化内部业务环节的监督控制,对关键岗位可以实行双重审核把关机制,对医疗保险基金的基数核定、费用征缴、业务运行、待遇审核、费用结算支付等关键环节,都要建立严密的审核稽核制度,并要按照分级授权、分项授权、分额授权等方式实行授权审批管控。同时还要建立投诉、质疑、举报等反舞弊机制,以接受社会与公众的广泛监督[16]。
(二)完备设计体系,为内控有效执行提供制度保障
内部控制制度体系是内部控制作用发挥的基本工具,也是内部控制有效的首要前提,要使内部控制有效运行,必须要有一套健全完备、规范有效的制度体系。在遵循“全面性、重点性、制衡性、适宜性”原则制定内控建设方案,构建内部控制制度的同时,重点把控三项核心工作。
1.细化风险评估
通过理论推断、头脑风暴、资料分析、专题调查、案例学习、专家咨询等方式,广泛收集单位经济活动风险,建立概念性风险库。然后对照本单位实际进一步研究判断,按照风险发生的概率高低和影响程度大小,运用经验分析法、模型分析法、線性分析法等方法,进行风险分析与评估,将概念性风险区分为被关注或被控制风险,并对需要控制的风险进行分类,划分为重大风险、重要风险和一般风险,建立风险数据库,确立内部控制对象与关键控制点,制定相应的风险控制策略。
2.深化流程设计
本着健全性、规范性、适宜性、效率性原则,在充分调研、访谈,准确把握单位实际的前提下,对单位的各项重大业务事项制定完整的业务流程,流程设计要点应包括业务定义、作业路径、部门、环节、节点、顺序、责任部门、协作部门、作业标准等如图2所示。
为了便于流程的正确执行,需针对流程图编制流程使用指引以及流程使用表单。流程指引主要包括每个作业步骤的执行主体、执行时点(条件)、动作要领、风险点、管控措施、使用表单等如表1所示。
表单是内控执行过程中所需要的各类表格、单据,是内控单据控制的必要凭证,包括表单名称、填制日期、编号、表单内容、数量、单价、价款、制单人、审核人、审批人等要素。
3.规范制度建立
按照目标-风险-措施的基本思路,以实施内部控制目标为前提,针对实现目标过程中可能存在的风险以及风险性质,按照风险的重要性程度,分别采取风险规避、风险降低、风险分担、风险转移、风险承受等策略予以应对,同时针对风险控制关键点,应用不相容职务相互分离控制、授权审批控制、预算控制、归口管理控制、资产保护控制、会计控制、信息系统控制、单据控制等方法,制定业务运行的内部控制规则与措施,以保证医疗保险业务规范、规矩、健康有序地运行。制度设计要点应包括业务定义、业务功能定位、内控原则、内控环节、工作岗位职责、业务流程、内控风险、内控目标、业务规范与控制措施等。
(三)持续完善优化,为内控有效执行提供运营保障
社会医疗保险机构的内部控制,重在制度建设,关键在于内控意识的塑造和内控习惯的培养以及内控行为的实践。内部控制的实施主要应包括三个环节的工作,宣教与培训、执行与落实、监督与评价。通过内控的宣传教育,让执行者知晓内控的理念、思想、方法与要求,进而自觉地执行内控制度;通过内控的技能培训,让执行者深入学习内控的制度、流程与措施,熟练掌握内控操作技能,明确工作职责、流程、标准,避免工作不到位、失误导致的内控失效问题;通过内控制度的有效执行,充分发挥内部控制的作用;通过内部监督与评价,确保内部控制的效率与效果。
内部控制是一项系统性的管理工程,是在内控要素与内控环境的交互作用中发挥作用的,所以内部控制必须经常关注内控环境的变化情况。单位内控管理委员会应至少每年组织一次内部控制自我评价工作,由内控管理委员会指定非执行管理部门牵头,组织相关人员组成内部控制评价小组,制定评价方案、组织实施内部控制评价、提交内控评价报告、总结经验、发现内控缺陷与不足、进行改进优化、完善升级,以保持医保机构内部控制执行有效且持续有效。
【参考文献】
[1] 中共中央,国务院.关于深化医疗保障制度改革的意见[A].2020.
[2] 程燕玲,吴继萍.新医改形势下公立医院内部控制体系重构[J].会计之友,2017(20):38-39.
[3] 汤金洲,侯晓丽.我国医疗保险制度存在的问题及对策研究[J].价值工程,2012,31(27):324-327.
[4] 梁允萍,冯欣.公立医院收入内部控制案例——以医疗退费为例[J].会计之友,2018(5):93-97.
[5] 蒋建国.医疗保障守正创新的思考——学习党的十九届四中全会精神的初步体会[J].中国医疗保险,2020(2):7-10.
[6] 何梅.医院内部控制建设存在问题和对策[J].中国注册会计师,2018(2):108-109.
[7] 高建荣,吴佳美,刘涵,等.S公立基金会内部控制体系构建——基于慈善组织治理[J].会计之友,2018(17):61-66.
[8] 唐大鹏,吴佳美.公立慈善机构基金项目内部控制体系建设[J].会计之友,2018(23):94-100.
[9] 杨艳,黄龙梅.基于信息化的医院物资全流程内部控制体系建设研究[J].卫生经济研究,2019,36(4):69-71.
[10] 仇雨临,王昭茜.我国医疗保险制度发展四十年:进程、经验与展望[J].华中师范大学学报(人文社会科学版),2019,58(1):23-30.
[11] 张小娟.三明市三医联动改革效果分析——基于医保的视角[J].中国卫生政策研究,2019,12(4):56-64.
[12] 郑二维,牛慧丽,柴光婷,等.公立医院财务内控体系构建与评价实证研究[J].中国卫生经济,2018,37(10):80-82.
[13] 胡静,潘小珍.医院内部控制建设的实践与思考[J].会计之友,2018(20):130-132.
[14] 胡庆慧,谢虹.公立医院践行内部控制研究[J].卫生经济研究,2018(11):62-65.
[15] 唐衍军,宋书仪.底线思维视角下公立医院内部控制建设探析[J].会计之友,2020(8):128-130.
[16] 张永征,崔伟萍.基于HRP的公立医院内部控制体系建设研究——以S省Q医院为例[J].会计之友,2019(16):54-56.

