nCPAP和nBiPAP两种无创辅助通气在早产儿撤机后的应用效果
谭俊杰 曹鹏辉 曾海权 钟斌 张美红
1清远市妇幼保健院儿科 511510;2广州医科大学研究生院 510180
新生儿呼吸窘迫综合征(neonatal respiratory distress syndrome,NRDS)是由于肺泡表面活性物质(pulmonary surfactant,PS)缺乏引起的肺泡进行性萎陷所致,表现为出生后短时间内出现典型的呻吟样呼吸、发绀、低氧血症和/或二氧化碳潴留等临床表现[1]。NRDS 具有病程进展快、病情严重、病死率高等特点,已成为超低出生体质量儿(extremely low birth weight infants,ELBWI)和极低出生体质量儿(very low birth weight infant,VLBWI)的主要死亡原因之一[2]。对于NRDS治疗目标是避免过长时间机械通气,减少呼吸机相关性肺损伤,尽可能减少早产儿支气管肺发育不良(BPD)的发生。对于NRDS 撤离机械通气后多数选择经鼻持续气道正压通气(nasal continuous positive airway pressure,nCPAP)[3],但对于 VLBWI,尤其是 ELBWI 或者肺部疾病较重时,nCPAP 易引起腹胀或二氧化碳潴留等问题。随着无创呼吸机的发展,鼻式双水平正压通气(nasal bi-level positive airway pressure,nBiPAP)已广泛应用[4],其优势在于每次呼吸时按预设时间给予压力支持通气和呼气末正压,可有效改善低氧血症和高碳酸血症。本研究拟比较nCPAP 和nBiPAP 对NRDS 撤离有创机械通气后呼吸支持的效果,从而为NRDS 撤离有创机械通气选择较佳的呼吸策略。
1 资料与方法
1.1 研究对象 选择2017 年1 月至2020 年1 月在本院产科出生后诊断为NRDS患儿59例作为研究对象。纳入标准[5]:⑴胎龄在28~32 周,日龄<28 d;⑵符合《实用新生儿学》RDS 诊断标准,符合胸部X 线示Ⅲ~Ⅳ级NRDS 诊断标准,需有创机械通气治疗;⑶经治疗后达到撤机标准,具有自主呼吸的早产儿。排除标准:⑴住院天数≤2周;⑵合并严重先天性心脏病、遗传代谢性疾病、染色体异常以及其他系统畸形等严重疾病;⑶拔除气管导管后无需无创呼吸机辅助通气者;⑷住院期间放弃治疗者。
按照随机数字表法将其分为对照组31 例和试验组28例。患儿家属知情并均签署知情同意书。
1.2 治疗方法
1.2.1 一般治疗 两组患者均予一般基础及护理治疗,包括监测生命体征、保暖、保持呼吸道通畅、预防出血、静脉营养、防治感染等,维持内环境平稳,维持血糖、血压等基本生命体征平稳。
1.2.2 枸橼酸咖啡因治疗[6]两组撤离有创机械通气时均予枸橼酸咖啡因兴奋呼吸,首剂负荷量为20 mg/kg,维持量5~10 mg/(kg·d),连续监测5~7 d 无呼吸暂停可停药。
1.2.3 呼吸支持治疗
1.2.3.1 有创呼吸机撤机拔管时机[7]呼吸机参数达到以下的水平:SIMV 模式,吸入氧浓度(FiO2)35%以下,PIP 16 cmH2O(1 cmH2O=98 Pa),呼气末压(PEEP)4 cmH2O,呼吸频率 30 次/min;HFOV 模式,MAP 10 cmH2O,FiO235%以下,振幅2.0;自主呼吸良好,口鼻腔分泌物少,血流动力学稳定,CRT<2 s。
1.2.3.2 无创呼吸支持治疗[8]对照组:采用nCPAP辅助通气,应用费雪派克公司生产的Infant Flow System:初始设置参数,FiO2为 21%~40%,PEEP 设置为 4~6 cmH2O。试验组:采用nBiPAP 辅助通气,应用费雪派克公司生产的Infant Flow System:初始参数,FiO2为21%~40%,P 峰压高值 5~8 cmH2O,P 峰压低值 4~6 cmH2O,呼吸频率 30~40 次/min。根据患儿的血气分析、病情发展等情况随时调整参数,均使患儿维持在呼吸平稳、无三凹征状态。
1.2.3.3 撤除无创辅助通气标准[1]⑴患儿临床表现及胸片结果好转,无呼吸暂停。⑵经皮血氧饱和度及血气分析正常。⑶nCPAP参数:PEEP<4 cmH2O,FiO2<25%。nBiPAP参数:P峰压高值<5~8 cmH2O,P峰压低值<4 cmH2O,FiO2<25%。
1.2.3.4 气管插管应用机械通气[9]当患儿符合以下任意一种情况:⑴在24 h 内出现6 次以上严重呼吸暂停;⑵调整升高呼吸机参数后,血气分析结果仍然PaO2低于50 mmHg(1 mmHg=0.133 kPa),PaCO2高于60 mmHg;⑶严重的呼吸性酸中毒(pH<7.2,PaCO2高于70 mmHg)⑷心动过缓(HR<100 次/min),或者需要呼吸囊复苏后心率才能升高者。
1.3 观察指标 ⑴比较两组患儿拔管7 d 内撤机成功率。⑵撤机后比较两组患儿治疗 2、12、24、48 h 后 PaO2及PaCO2变化;⑶无创辅助通气时间、吸氧时间、住院总时间、病死率。⑷比较两组并发症发生率:鼻损伤、颅内出血、气胸、肺出血、早产儿视网膜病变(ROP)、新生儿坏死性小肠结肠炎(NEC)、早产儿支气管肺发育不良(BPD)、动脉导管未闭(PDA)、新生儿持续肺动脉高压(PPHN)等。
1.4 统计学方法 采用软件SPSS 20.0 进行统计学分析,计量资料以均数±标准差(¯x±s)表示。组间计量资料比较采用t检验。分类变量资料比较采用卡方检验。多因素采用logistic回归分析。P<0.05说明差异有统计学意义。
2 结 果
2.1 临床资料 两组患儿性别、出生胎龄、出生体质量、生产方式、出生时Apgar 评分、产前使用激素、PS 使用等一般临床资料比较,差异无统计学意义(均P>0.05),具有可比性。见表1。

表1 两组患儿临床资料比较
2.2 两组患儿7 d 内撤机成功率比较 对照组:拔管 7 d 内有 22 例成功撤机,撤机成功率71.0%(22/31),9例再次插管。试验组:拔管7 d 内有26 例成功撤机,撤机成功率92.9%(26/28),2例再次插管。试验组撤离呼吸机成功率高于对照组,差异具有统计学意义(χ2=4.64,P=0.031)。
2.3 两组患儿撤机失败的logistic 多因素回归分析结果 新生儿败血症、多重耐药菌感染、颅内感染、机械辅助通气>7 d 是早产儿机械通气撤机失败的独立危险因素(均P<0.05),见表2。

表2 两组患儿撤机失败的logistic多因素回归分析
2.4 撤机后PaO2及PaCO2水平变化情况 入组2 h时,两组PaO2及PaCO2差异无统计学意义(均P>0.05)。经过治疗12、24、48 h,两组PaO2均升高,但组间差异无统计学意义(均P>0.05)。试验组PaCO2降低较对照组更明显,差异有统计学意义(均P<0.05)。见表3。
表3 两组患儿PaO2及PaCO2变化情况比较(±s,mmHg)
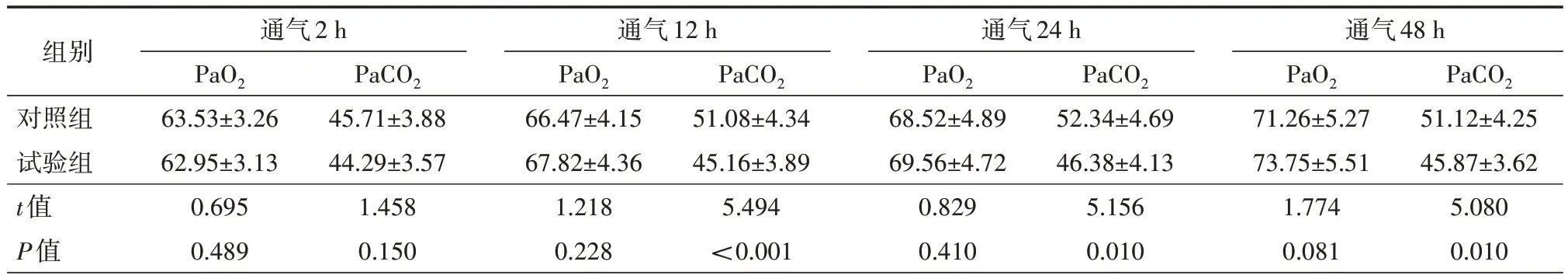
表3 两组患儿PaO2及PaCO2变化情况比较(±s,mmHg)
组别对照组试验组t值P值通气2 h PaO2 63.53±3.26 62.95±3.13 0.695 0.489 PaCO2 45.71±3.88 44.29±3.57 1.458 0.150通气12 h PaO2 66.47±4.15 67.82±4.36 1.218 0.228 PaCO2 51.08±4.34 45.16±3.89 5.494<0.001通气24 h PaO2 68.52±4.89 69.56±4.72 0.829 0.410 PaCO2 52.34±4.69 46.38±4.13 5.156 0.010通气48 h PaO2 71.26±5.27 73.75±5.51 1.774 0.081 PaCO2 51.12±4.25 45.87±3.62 5.080 0.010
2.5 两组通气时间及并发症比较 两组住院期间无创辅助通气时间、吸氧时间、住院总时间、病死率差异无统计学意义(均P>0.05)。两组鼻损伤、颅内出血、气胸、肺出血、ROP、NEC、BPD、PDA、PPHN发生率比较,差异无统计学意义(均P>0.05)。见表4。

表4 两组通气时间及并发症比较[n(%)]
3 讨 论
随着生殖辅助技术的进步,VLBWI、ELBWI及未成熟儿发病率逐渐增加,NRDS 发病率也逐年增加。国内多中心NICU 报道,在 2016—2019 年间 607 例 ELBWI,其主要死亡原因仍然是NRDS,占43.5%[10]。因此,对于提高NRDS的诊治水平已成为目前NICU 的关键问题。本研究nBiPAP 能提供2 个不同水平的压力,随着患儿自主呼吸提供可变气流,能够改变患儿的功能残气量,降低呼吸做工,可使不稳定的肺泡扩张并避免肺泡塌陷,增加呼气末肺容量,提供更好的氧合及通气效果,从而减少呼吸窘迫及呼吸衰竭的发生。
本研究显示,试验组拔管7 d内撤机成功率明显高于对照组,此结论与国内外临床结果一致。张俊亮等[7]报道,nBiPAP 作为预防胎龄小于32 周的NRDS 患儿撤机失败的效应优于nCPAP,且安全性高。赵小朋等[8]报道,nBiPAP能应用相对较低的氧浓度维持合适稳定的经皮血氧饱和度,且可作为nCPAP 失败后的呼吸营救策略之一。Ishihara C等[11]报道,nBiPAP 组在 48 h 早产儿呼吸暂停事件数明显低于nCPAP 组[(5.2±6.5)比(10.3±10.9),P=0.002],nBiPAP 组拔管成功率高于nCPAP 组[92.4%(61/66)比80.3%(53/66),P=0.074]。 Rong ZH 等[12]报 道 住 院 26~32 周 nCPAP 和nBiPAP 治疗组,队列研究发现nBiPAP 组插管率低于nCPAP 组[13%(12/94)比31%(23/74),P<0.01]。George L等[13]报道 1 例胎龄 26 周、体质量 670 g 伴有唇裂的早产儿,在HFOV 加PS 治疗后拔除导管,改予nBiPAP 治疗,而不使用nCPAP,主要因为nCPAP有效性取决于其回路的密封性。
另外,两组患儿撤机失败的logistic 多因素回归分析结果显示:新生儿败血症、多重耐药菌感染、颅内感染、机械辅助通气>7 d 是早产儿机械通气撤机失败的独立危险因素。本研究撤机失败具体临床表现为顽固性呼吸暂停,其中对照组表现为低氧血症伴严重呼吸性酸中毒,提示nCPAP 通气效果可能比不上nBiPAP。同时,nCPAP 在ELBWI 和VLBWI的应用也存在较大的局限性,如鼻塞容易脱出鼻腔,难以保障呼吸管道回路的密闭性,二氧化碳潴留难以纠正,呼吸末正压过高可能出现气漏、气胸等并发症[14]。本研究发现,经过无创辅助通气治疗12、24、48 h 后,试验组PaCO2降低较对照组更明显,因为nBiPAP 能更好地改善肺部顺应性及氧合指数,这和nBiPAP 设计机理是在nCPAP 的基础上设定了上限压力峰压,该压力可传输至下呼吸道,增加肺部潮气量和每分钟通气量,促进CO2排出,从而更好地改善机体氧合,避免严重呼吸性酸中毒,降低呼吸中枢麻痹发生率,从而减少再次气管插管的概率,与国外学者研究一致[4,10-11]。
在疗程方面,两组患儿住院期间无创辅助通气时间、吸氧时间、总住院时间、病死率差异无统计学意义,考虑的原因为两组患儿上机和撤机时病情无明显差别,另外两组都使用枸橼酸咖啡因治疗,咖啡因可以兴奋新生儿呼吸中枢,增强对CO2的敏感性,还可以刺激膈肌收缩,避免膈肌出现疲劳[15]。在安全性方面,两组鼻损伤、颅内出血、气胸、肺出血、ROP、NEC、BPD、PDA、PPHN 等并发症发生率差异无统计学意义,这可能与治疗过程中呼吸治疗规范化和护理集约化有关的。
综上所述,nBiPAP 可为NRDS 早产儿撤机后提供良好的呼吸策略方案,有利于提高患儿撤机成功率,有效控制PaCO2,与此同时,预防及控制感染也是非常重要的。但由于本研究研究中心单一,样本量较小,故此结论有待多中心、大样本研究进一步证实。
利益冲突:作者已申明文章无相关利益冲突。

