LAVH与TLH对子宫肌瘤患者术后恢复和安全性对比观察
李一鸣 陈 华 郭东风
上海市浦东新区公利医院(200135)
子宫肌瘤为良性肿瘤,未及时治疗可能引起患者月经改变、腹部包块、阴道排液等症状[1]。临床治疗需根据患者生育要求、年龄及症状等综合考虑,症状明显、肌瘤有恶性病变可能且无生育要求者宜行全子宫切除术治疗[2]。传统开腹子宫全切除术创伤大,患者不易接受[3]。腹腔镜辅助下阴式子宫切除术(LAVH)和腹腔镜子宫全切术(TLH)是目前治疗子宫肌瘤的微创术式,较传统开腹子宫全切除术具有出血少、创伤小及恢复快等特点[4]。但LAVH视野相对较小,暴露困难,手术难度较大;TLH术中能够获得较清晰的手术视野并减少对盆腔干扰,但腹腔中CO2易导致皮下气肿[5]。鉴于两种术式均有优缺点,且目前缺乏二者的系统对比研究。本研究主要比较LAVH与TLH对子宫肌瘤患者术后恢复和安全性,为治疗提供指导。
1 资料与方法
1.1 一般资料
回顾性收集2018年1月—2019年5月在本院接受子宫肌瘤治疗的患者60例临床资料。纳入标准[6]:经临床症状及体征,B超或子宫镜检查确诊为子宫肌瘤。手术适应证:①子宫肌瘤合并月经过多或子宫异常出血引起贫血,或压迫神经系统、消化系统及泌尿系统等产生相应症状,药物治疗无效;②绝经后未行激素治疗但肌瘤仍继续生长;③无生育要求、不期望保留子宫;④无开腹探查指征;⑤肿瘤直径<10cm且≤4个。排除标准:妇科腹部手术史≥2次;中转开腹可能;盆腔重度粘连、子宫活动度有限;阴道狭窄、阴道畸形无法暴露手术视野;心肝肾等内科疾病急性期;全身感染或生殖道感染急性期;严重凝血功能障碍和血液病;腹腔镜禁忌证;其他无法耐受麻醉和手术者;盆腔恶性肿瘤。60例依治疗方式分为LVAH组和TLH组。本研究经本院伦理委员会审批,患者均签署手术知情同意书。
1.2 手术方法
1.2.1TLH全麻,常规术前准备后建立套管针穿刺并创建气腹。在腹腔镜下探查脏器,取钳夹依次处理右侧圆韧带、输卵管根部和卵巢固有韧带,取超声刀切断韧带,参照以上方式处理对侧。用电钩将腹膜打开,将膀胱推至宫颈穹隆上方,将阔韧带后叶打开,取超声刀将双侧宫旁组织切断,将两侧子宫动静脉和双侧主韧带用电凝超声刀切断,用电钩于举宫杯缘将骶韧带切断,切下子宫通过阴道取出,子宫体积较大者可逐步切碎后取出,送病理检查。将阴道残端和腹膜缝合,将阴道填塞并于腹腔内充气,镜下将阴道前后壁缝合,并缝合前后腹膜,取0.9%氯化钠冲洗腹腔,关闭穿刺孔。
1.2.2LAVH全麻,常规术前准备后在脐孔下缘穿刺创建人工气腹,放置腹腔镜镜头,查看腹腔情况。创建穿刺点,将输卵管峡部、圆韧带和卵巢固有韧带电凝、切断,分离前后叶,将子宫静脉、动脉显露,剪开膀胱子宫反折腹膜。钝性下推膀胱,转入阴道手术,在阴道穹隆黏膜和子宫膀胱间隙、膀胱阴道间隙注入肾上腺生理盐水。将阴道黏膜切开,使膀胱宫颈间隙和宫颈直肠间隙钝性分离,至腹膜反折,将子宫骶及主韧带切断、电凝,将宫体分隔并取出子宫,创建人工气腹,将盆腔反复冲洗,取可吸收线将腹膜和阴道残端缝合。两组术后均常规监测患者腹部体征、体温,指导患者术后早期下床活动,并予以抗生素药物防感染。
1.3 观察指标
记录两组手术时间、术中出血量、下床活动时间、排气时间和住院时间,术后小腿肌间静脉血栓、残端肉芽形成、盆腔感染和阴道残端出血情况。于术前及术后3d测定患者空腹静脉血,全自动生化分析仪测定白细胞计数(WBC)、中性粒细胞百分比。术后6个月评价盆底功能恢复情况,压力性尿失禁、膀胱直肠膨出、阴道顶端脱垂、性生活质量满意度。术后6个月行超声检查,发现肌瘤残留则为复发。
1.4 统计学分析
2 结果
2.1 一般资料
LVAH组30例,年龄(54.2±5.8)岁,孕次(3.2±0.4)次,产次(2.1±0.3)次;绝经18例,未绝经12例;单发肌瘤21例,多发肌瘤9例;肌瘤数量(2.9±0.3)个;子宫重量(318.7±36.5)g。TLH组30例,年龄(53.3±6.2)岁,孕次(3.1±0.5)次,产次(2.1±0.3)次;绝经20例,未绝经10例;单发肌瘤23例,多发肌瘤7例;肌瘤数量(2.8±0.3)个;子宫重量(315.0±38.9)g。两组无差异(P>0.05)。
2.2 手术情况分析
两组术后下床活动时间及住院时间无差异(P>0.05);TLH组手术时间、术中出血量少于LAVH组,排气时间多于LAVH组(P<0.05)。见表1。
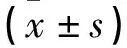
表1 两组手术情况比较
2.3 手术前后WBC、中性粒细胞百分比分析
两组WBC、中性粒细胞百分比手术前后及同期比较均无差异(P>0.05)。见表2。
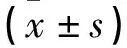
表2 两组手术前后血指标比较
2.4 盆底功能恢复情况分析
两组术后盆底功能障碍率比较无差异(P>0.05)。见表3。
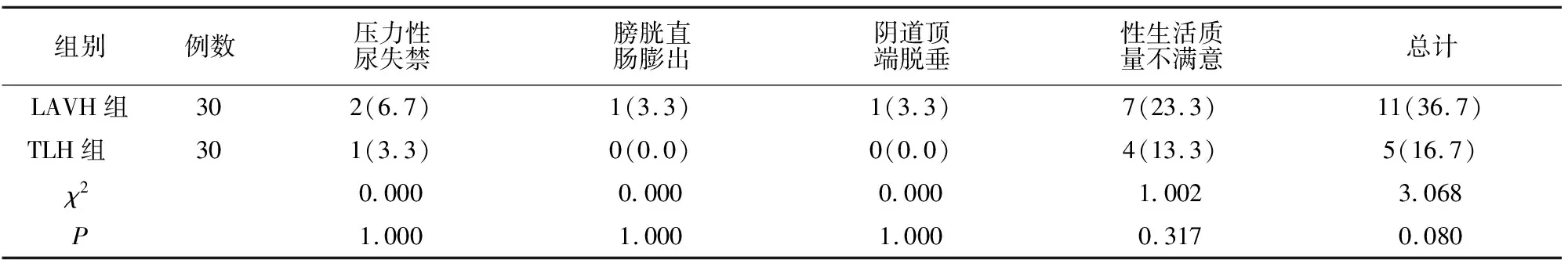
表3 两组盆底功能恢复情况分析[例(%)]
2.5 并发症发生情况及复发分析
两组并发症总发生率无差异(P>0.05)。见表4。术后6个月随访两组患者均无复发。
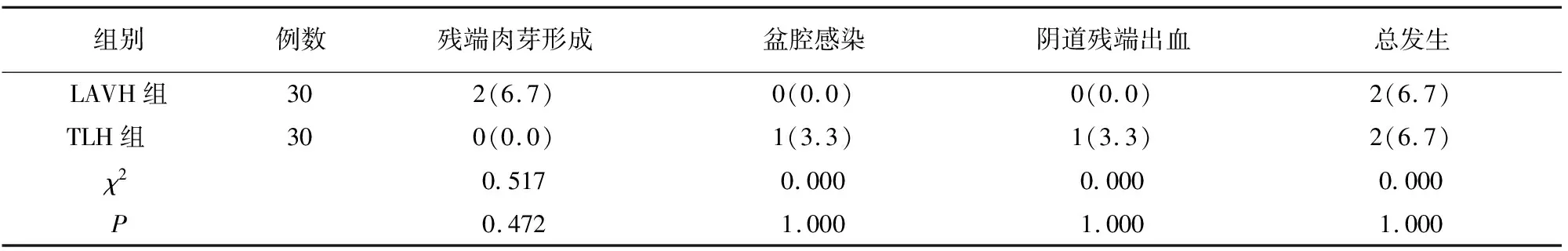
表4 两组并发症发生情况比较[例(%)]
3 讨论
子宫肌瘤虽为良性肿瘤,但可能引起多种症状。药物是治疗子宫肌瘤常用手段,但对部分患者效果不甚理想。临床建议对于年龄较大、症状明显且无生育要求者行全子宫切除术。开腹子宫切除术于直视下进行,手术视野较大,止血较彻底,是子宫肌瘤较大、盆腔粘连较严重者的首选,但其切口大、手术创伤明显,术后恢复时间较长[8]。
近年来随着微创理念的引入,腹腔镜技术在临床中广泛应用。LAVH结合了腹腔镜及阴式微创手术优势,在腹腔镜辅助下清晰查看盆腔脏器情况,避免阴式手术盆腹腔术野狭窄所致的输尿管损伤,降低单纯阴式子宫切除手术的操作难度[9]。且手术治疗适应证扩宽,能够为阴道手术创造有利条件,对胃肠道几乎无影响且体表残留疤痕小,侵袭范围和损伤小,利于患者术后恢复[10]。但LAVH操作不当易损伤邻近器官,增加感染风险[11]。LTH是完全依靠腹腔镜的全子宫切除术,其手术视野清晰,分离效果好,能够达到手术切口小、术后疼痛轻和住院时间短等特点[12]。相关研究发现[13],LTH治疗子宫肌瘤术后腹壁疤痕小,切口美观,对性生活影响小,患者接受度较高。本研究显示,LAVH组手术时间、术中出血量略多于LTH组,提示TLH的手术效率较高,可减少术中出血量。考虑原因为TLH的解剖结构更为清晰,取血管闭合器凝断子宫血管和韧带,减少手术时间;另外LAVH需关闭气腹,转阴式操作而增加手术时长[14]。但LAVH组术后排气时间均短,更利于术后胃肠功能恢复,可能原因为LAVH解剖清楚操作容易,钳夹处理骶主韧带直接缝合,残端关闭较节约时间,加之不侵入腹部,减少腹腔和外界接触,对胃肠道影响较小[15]。
WBC为机体天然免疫系统的主要成分,病原体入侵时WBC能够和病原体细胞壁组分之间结合,使WBC浓度快速上升[16]。中性粒细胞能够分泌多种细胞因子,在防御微生物入侵中有重要作用。本研究结果显示,两组术后WBC、中性粒细胞百分比较术前无显著改变,提示两种术式对机体的创伤均较小。临床研究报道[17],全子宫切除术能够降低盆底肌肉肌力,破坏患者盆腔的整体结构,导致膀胱位置变化,引起排尿功能异常,产生压力性尿失禁及盆腔器官脱垂等表现。另外全子宫切除术后可明显机体性激素的分泌,加上阴道生理结构的变化,从而降低术后性生活质量[18]。本研究数据显示,两组术后盆底功能障碍率相似,提示二者对盆底功能的影响无显著差异。
本研究两组术中均无大血管、输尿管和膀胱损伤,术后复查有2例患者出现残端肉芽形成,经钳夹和取出缝合后愈合良好。TLH组有1例盆腔感染,患者产生尿频、下坠感,且伴持续发热,经残端引流,盆腔予以奥硝唑冲洗后痊愈。1例患者发生阴道残端出血,经抗炎止血处理后得到好转。以上结果表明LAVH及TLH均有并发症可能,建议术后密切关注患者机体变化,并给予针对性干预预防,减少并发症发生。随访两组均无患者复发,恢复均良好。
综上所述,LAVH与TLH均是治疗子宫肌瘤的微创、有效术式,但THL较LAVH具有手术时间短、出血少优势,LAVH对胃肠功能影响较小,临床应综合多方面因素为患者提供最佳手术方案。但本研究纳入样本量偏少,结果可能有一定偏差,有待后期扩大样本量进一步研究。

