硬膜外自控镇痛在下肢骨肿瘤患者术后镇痛中的应用
陈澜,杨玥
成都市第三人民医院骨科,成都 610000
骨肿瘤包括继发性骨肿瘤及原发性骨肿瘤,继发性骨肿瘤多指机体其他脏器原发肿瘤浸润性转移至骨骼诱发的肿瘤;原发性骨肿瘤多指各类骨组织及骨内发生的肿瘤。目前,临床针对骨肿瘤主要采用手术切除治疗,治疗过程中应确保肿瘤切除的彻底性及完整性,更注重广泛外科边界,因此,手术时间长、创伤大在此术式中较为常见,对机体产生严重应激性刺激,引发疼痛。相关研究表示,骨肿瘤术后疼痛程度是影响患者手术质量、组织修复、生活质量的关键因素。因此,有效的镇痛方式对提升患者生活质量及预后至关重要。目前,针对镇痛方式的评价应具备综合性,不仅局限于其应用过程中的镇痛效果,同时应考虑镇痛方式对机体产生的影响及在术后康复方面的应用价值。与此同时,有学者指出,炎性因子作为影响疼痛的关键指标可成为评估疼痛的重要指标,因此同样可作为判断镇痛效果的相关依据。鉴于此,本研究回顾性分析80例下肢骨肿瘤患者的病历资料,探究硬膜外自控镇痛对血清疼痛依存指标、镇静评分、活动状态下视觉模拟评分法(visual analogue scale,VAS)评分及不良反应的影响,现报道如下。
1 资料与方法
1.1 一般资料
收集2018年5月至2021年5月成都市第三人民医院收治的下肢骨肿瘤患者的病历资料。纳入标准:①符合手术治疗指征;②具备良好的沟通能力;③近期未接受相关放化疗;④美国麻醉医师协会(American Society of Anesthesiologists,ASA)分级为Ⅰ~Ⅱ级;⑤病历资料完整。排除标准:①认知及精神障碍;②术前接受相关抗炎、抗感染治疗;③免疫功能障碍;④凝血功能障碍。根据纳入、排除标准,共纳入80例下肢骨肿瘤患者,按麻醉方式不同分为观察组及对照组,每组40例。两组患者各临床特征比较,差异均无统计学意义(P﹥0.05)(表1),具有可比性。

表1 两组患者的临床特征
1.2 麻醉方法
两组患者采用同样方式予以麻醉,具体如下:将3 ml 1.5%利多卡因于麻醉诱导前由T间隙内穿刺注入,并于注入5~10 min后行麻醉平面测试,效果确定后实施麻醉诱导。两组患者均予以0.08 mg/kg维库溴铵+0.05 mg/kg咪达唑仑+(1.0~1.5)mg/kg丙泊酚予以麻醉诱导。切皮前静脉注射4~8µg/kg芬太尼,并利用5~10 ml 0.25%罗哌卡因以每1.0~1.5小时1次的频率实施硬膜外腔静脉注射,维持麻醉以0.05~0.08 mg/(kg·h)维库溴铵+(3~6)mg/(kg·h)丙泊酚静脉输注为主。两组患者均于气管插管后接受间断性正压通气,呼吸比为1∶2,潮气量8~10 ml/kg,呼吸频率每分钟10~12次。
对照组于下肢骨肿瘤术后实施常规静脉自控镇痛,具体如下:于手术结束前半小时静脉输注50µg芬太尼,待患者苏醒,拔除气管插管后连接镇痛泵,予以稀释至100 ml的芬太尼(15µg/kg+100 ml 0.9%生理盐水)静脉自控镇痛。镇痛泵参数:背景剂量2 ml/h,负荷量5 ml,自控追加剂量每次2 ml,锁定时间15 min。
观察组于下肢骨肿瘤术后实施硬膜外自控镇痛,具体如下:待患者苏醒,拔除气管插管后连接镇痛泵,予以稀释至100 ml的芬太尼+罗哌卡因混合液(2µg/ml芬太尼+0.125%罗哌卡因+100 ml 0.9%生理盐水)行硬膜外自控镇痛。镇痛泵参数:背景剂量2 ml/h,锁定时间30 min,负荷量5 ml,自控追加剂量每次2 ml。
1.3 观察指标
①血清疼痛依存指标:两组患者均于术前及术后12 h采集5 ml空腹静脉血,并将血样本肝素抗凝,于4℃环境下,以3000 r/min离心10 min,采用酶联免疫吸附法检测白细胞介素-6(interleukin-6,IL-6)、白细胞介素-1β(interleukin-1β,IL-1β)、肿瘤坏死因子-α(tumor necrosis factor-α,TNF-α)水平。②Ramsay镇静评分:术后6、12、48 h采用Ramsay评分评估两组患者镇静效果,分为清醒躁动(1分)、清醒可合作(2分)、欲睡但对指令存在敏捷反应(3分)、入睡但对指令存在反应(4分)、入睡且对指令迟钝(5分)、昏睡且无反应(6分)。③术后活动状态 VAS:分别于术后 4、8、12、24、48 h 采用VAS评估两组患者活动状态下的疼痛程度,疼痛程度随0~10分逐级递增,评估过程中,针对≥6分患者,行补救镇痛。④不良反应:包括恶心呕吐、头晕、嗜睡、呼吸抑制。
1.4 统计学方法
2 结果
2.1 手术前后血清疼痛依存指标的比较
术前,两组患者IL-6、IL-1β、TNF-α水平比较,差异均无统计学意义(P﹥0.05);术后12 h,两组患者IL-6、IL-1β、TNF-α水平均升高(P﹤0.05),但观察组各指标均明显低于对照组(P﹤0.01)。(表2)

表2 手术前后两组患者血清疼痛依存指标的比较
2.2 术后不同时间Ramsay镇静评分的比较
术后不同时间两组患者Ramsay镇静评分比较,差异均无统计学意义(P﹥0.05)。(表3)
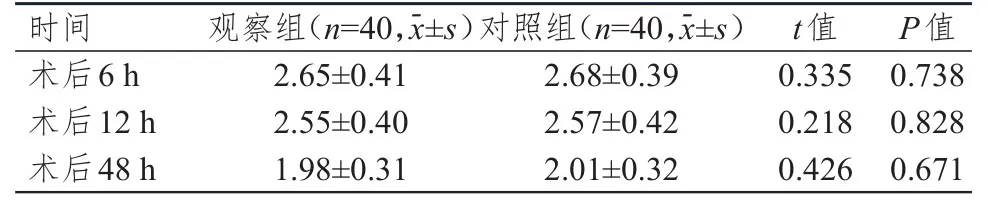
表3 术后不同时间两组患者Ramsay镇静评分的比较
2.3 术后不同时间活动状态下VAS评分的比较
术后4 h,两组患者VAS评分比较,差异无统计学意义(P﹥0.0.5);术后8、12、24、48 h,观察组患者VAS评分均明显低于对照组,差异均有统计学意义(P﹤0.01)。(表4)
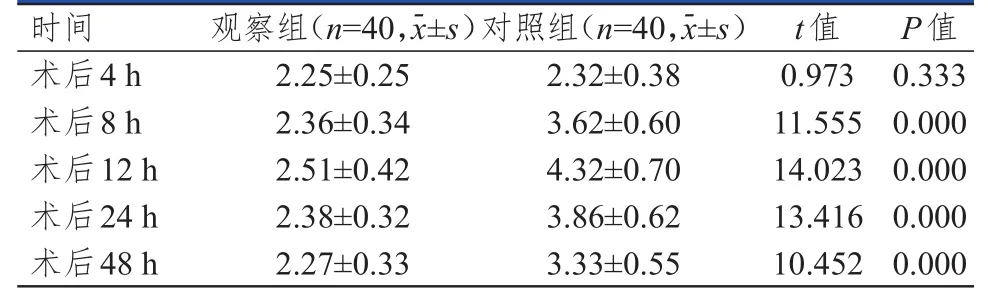
表4 术后不同时间活动状态下两组患者VAS评分的比较
2.4 不良反应发生情况的比较
观察组患者不良反应总发生率为17.50%(7/40),与对照组的12.50%(5/40)比较,差异无统计学意义(χ=0.392,P﹥0.05)。(表5)

表5 两组患者不良反应发生情况[n(%)]
3 讨论
目前,临床对下肢骨肉瘤及其他多种重大外科手术的相关麻醉药物、麻醉方式及术后镇痛选择极为关注,主要因不同药物及方式的选择,可对机体微循环、免疫力等多项指标及功能产生影响,加之此种外科手术创伤性较大,为确保患者预后及生活质量,于麻醉药物及镇痛方式的选择过程中,需予以综合性评估,从而有效避免药物及方式选择的不合理性造成机体免疫抑制,诱发静脉血栓等不良事件,同时避免镇痛方式的无效使患者心理、生理发生严重应激反应,影响手术效果及恢复。
本研究结果显示,术后12 h观察组患者血清疼痛依存各指标水平均明显低于对照组,结果与刘辉等相关研究结果一致。说明下肢骨肿瘤术后镇痛中实施硬膜外自控镇痛可明显改善机体炎性因子水平,在降低炎性反应的基础上达到镇痛效果。分析原因在于,手术过程中,通过芬太尼与罗哌卡因实施硬膜外自控镇痛,可有效阻滞疼痛因子进入交感神经,进而诱发疼痛性刺激,加之,镇痛过程中,对交感神经的阻滞作用可刺激副交感神经兴奋的产生,有效降低机械刺激及疼痛使机体产生的级联反应,稳定机体炎性因子水平,降低炎性因子与疼痛的关联性。本研究结果显示,术后8、12、24、48 h,观察组患者VAS评分均明显低于对照组,结果与伍志超等相关研究结果类似。说明下肢骨肿瘤于术后实施硬膜外自控镇痛,镇痛效果明显优于常规镇痛,可改善活动状态下疼痛点位,可有效降低疼痛对预后产生的影响。分析原因在于,活动状态下,当患者出现活动电位时,镇痛效果存在差异的主要原因是硬膜外存在较为丰富的血运、结缔组织、脂肪、脊神经根、淋巴网,对芬太尼存在特异性识别,因此,镇痛过程中,芬太尼对脊髓的针对性作用可阻断中枢神经系统对伤害性刺激信号的接收且对镇痛系统予以特异性激活,加之罗哌卡因对神经的阻滞效果,可抑制痛觉无法传入交感神经,使得对机体的刺激性减弱,进而增强镇痛效果。本研究结果显示,两组患者术后各时间镇静效果无异。说明下肢骨肿瘤术后镇痛中常规镇痛方式及硬膜外自控镇痛均可达到有效的镇静效果。分析原因在于,镇静过程中,静脉自控镇痛及硬膜外自控镇痛均可结合临床状况利用微电脑实施半自助镇痛服务,根据患者情况予以镇痛参数的合理化调节,进而保证药物浓度的稳定性,术后镇静效果无显著差异。本研究结果显示,两组患者术后镇痛过程中,不良反应发生率无明显差异,结果与霍苗等相关研究结果类似。说明下肢骨肿瘤术后镇痛中常规镇痛与硬膜外自控镇痛方式对机体不良影响无较大差异,镇痛过程中患者均未出现严重不良反应。分析原因在于,硬膜外自控镇痛与静脉自控镇痛可在不同程度上降低疼痛及手术创伤对机体产生的刺激,加之两种镇痛方式均具有较高安全性,不良反应少,均未造成严重不良反应,且不良反应均得以自行缓解,术后舒适度高,可进一步确保预后及生活质量。
综上所述,下肢骨肿瘤术后实施硬膜外自控镇痛可有效改善机体炎性因子水平,缓解术后疼痛,具有良好镇痛效果及较高安全性,临床应用价值较高。

