护士主导的多学科协作干预在先天性肠闭锁术后患儿中的应用
刘开连 黄朝梅 何 力
广东省佛山市妇幼保健院 528000
先天性肠闭锁(Congenital intestinal atresia)是新生儿肠梗阻最常见的原因之一,是一种严重的先天性异常,其发病率约占1/5 000[1],发病机制尚未明确[2]。随着医疗水平的发展及重症监护技术的提高,患儿存活率也逐渐提高,手术治疗是新生儿先天性肠闭锁治疗的唯一手段,但是手术对患儿造成的生理心理创伤也极其严重,术后恢复时间及手术疗效对患儿的影响尤为重要[3-4]。有研究表明,新生儿先天性肠道闭锁术后护理对患儿肠功能恢复及并发症预防起着关键作用[5]。目前,肠闭锁患儿的临床护理多以单一手段和单一团体为主,关于多学科、全方位护理有待进一步证实[6]。多学科团队协作模式(Multi-disciplinary team,MDT)是指多个学科共同针对患者病情开展多学科治疗护理方案[7]。疾病的治愈不再是评价先天性肠道闭锁术后结局的唯一标准,患儿的术后恢复时间、疼痛管理及各项功能的重建也是衡量先天性肠闭锁疗效的重要指标。因此,本文采用护士主导的多学科协作模式用于先天性肠闭锁患儿并评价其效果。
1 资料与方法
1.1 一般资料 采用便利抽样法,选取2017年2月—2020年3月在我院收治的56例新生儿先天性肠闭锁患儿作为研究对象。纳入标准:(1)确诊为新生儿先天性肠闭锁;(2)确诊后行手术治疗;(3)家长自愿参与研究,签署知情同意书。排除标准:(1)合并遗传代谢病患儿;(2)合并腹壁缺损患儿;(3)合并肠穿孔或坏死性结肠炎。剔除标准:中途转院或放弃治疗。最终纳入56例患儿。其中2017年2月—2018年7月的28例患儿为对照组,男15例,女13例;日龄 ≤2d 17例,2~3d 11例;出生体重≤2 500g 3例,2 500~3 000g 19例,>3 000g 6例;肠闭锁部位:空回肠17例,回肠11例;肠闭锁类型:Ⅱ型11例,ⅢA型11例,ⅢB型6例。2018年8月—2020年3月的28例患儿为观察组,其中男14例,女14例;日龄 ≤2d 18例,2~3d 10例;出生体重≤2 500g 7例,2 500~3 000g 14例,>3 000g 7例;肠闭锁部位:空回肠17例,回肠11例;肠闭锁类型:Ⅱ型12例,ⅢA型12例,ⅢB型4例。两组性别、日龄、出生体重、肠闭锁部位、肠闭锁类型比较,差异均无统计学意义(χ2=1.24、2.68、2.07、1.03、3.60,P=0.13、0.06、1.21、0.06、1.50)
1.2 方法 对照组患儿给予常规护理,包括:术前保暖、改善电解质平衡、肠胃减压及保持呼吸道通常;术后胃肠减压、营养支持、保持呼吸道畅通、心理护理、健康教育等。 观察组在常规护理的基础上开展以护士主导的多学科协作干预,具体如下:(1)组建多学科协作团队,成立先天性肠闭锁术后多学科协作项目管理小组,以护理团队为主导联合麻醉疼痛管理科、心理科、营养科。团队负责人为科室护士长,负责监管项目整体开展情况、成员职责、流程制定及部门间协调;1名疼痛管理科护士负责制定术后非药物干预疼痛管理方案,如:术后早期活动、播放音乐或动画等分散患儿注意力缓解患儿疼痛、术后2h 10%葡萄糖棉签棒蘸唇缓解饥饿等;心理科护士负责对患儿家长进行心理疏导,缓解家长紧张焦虑心理;新生儿科护士负责执行疼痛管理、母乳喂养等方案,并实施家庭参与式护理指导家长进行伤口护理及出院后居家护理。(2)制定护士主导的多学科协作工作流程,首先由疼痛科护士评估患儿术后疼痛情况,由新生儿科护士评估患儿营养状况及母乳喂养情况,由心理科护士评估患儿家长心理状况;其次明确多学科协作干预方案,由各科室护士结合评估结果制定个性化干预方案,患儿责任护士实施干预方案;最后于患儿出院前1日评价,内容包括患儿术后肠道功能恢复情况、住院时长等。(3)优化并实施多学科团队干预方案,根据团队制定干预方案及随访策略,确定需要干预的具体内容如:给予患儿舒适体位,结合抚触、“鸟巢”“袋鼠”家庭式护理,增强患儿安全感,必要时使用安慰奶嘴和被服包裹,防止因患儿哭闹,腹压增加,不利于伤口愈合,播放轻柔摇篮曲或动画视频缓解患儿疼痛;加强循环监测,密切观察引流情况,妥善固定胃肠减压管;对存在营养问题的患儿,早期以全静脉输注营养混合液为主,控制输注速度,逐渐过渡至喂养稀释奶或母乳喂养,密切观察腹胀和喂养情况,必要时选择胃管鼻饲喂养;利用移动查房车、微信群向患儿家长发送日常生活注意事项及伤口造口护理方法;开展减压工作坊减轻患儿家长焦虑心理。
1.3 评价指标 患儿术后肠功能恢复指标,主要为:术后首次排气、排便时间;患儿二次手术率;术后并发症发生情况,包括吻合口瘘、切口感染、营养不良、心力衰竭、硬肿症等;采用视觉模拟评分法(Visual analogue score,简称VAS)评价术后疼痛情况[8];术后住院天数;住院费用。
1.4 统计学方法 采用SPSS21.0统计软件进行数据分析,计数资料采用频数和百分比(%)表示,组间比较使用χ2检验;计量资料采用均数±标准差表示,组间比较使用两独立样本t检验。以P<0.05为差异有统计学意义。
2 结果
2.1 两组患儿术后临床指标比较 观察组患儿术后首次排气时间、首次排便时间、首次进食时间均低于对照组,差异有统计学意义(P<0.05);观察组并发症发生率低于对照组,差异有统计学意义(P<0.05);二次手术率低于对照组,但差异无统计学意义(P>0.05)。详见表1。

表1 两组患儿术后临床指标比较
2.2 两组患儿术后疼痛评分、住院天数、住院费用比较 观察组患儿VAS评分与低于对照组,差异有统计学意义(P<0.05),观察组患儿术后住院天数、住院费用均低于对照组,差异有统计学意义(P<0.05)。见表2。
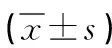
表2 两组患儿术后疼痛评分、住院天数、住院费用比较
3 讨论
3.1 护士主导的多学科协作使先天性肠闭锁患儿术后护理更加科学化、规范化 先天性肠闭锁手术患儿以新生儿居多,由于新生儿群体的特殊性,手术引起的疼痛、营养不良及活动受限导致的肠粘连等并发症的风险加大,对新生儿生理、心理产生极为长远的影响。同时,由于家长对新生儿疾病预后的担忧以及患儿因为疼痛、饥饿等原因引起的哭闹情绪,容易导致患儿家长产生对手术效果的质疑及对医护的不信任感,从而导致医患矛盾。在临床实践中,先天性肠闭锁患儿手术后护理多为经验性,以护士为主体,缺乏学科间的合作及规范化的方案及流程等。本文以先天性肠闭锁相关文献[9-10]为依据,以术后二次手术率、术后并发症发生率及一些临床恢复指标为评价指标,制定护士主导的多学科协作流程,对患儿进行评估并制定个性化护理,完善了先天性肠闭锁患儿术后的管理,有利于肠闭锁患儿的术后管理更加科学化、规范化。此外,通过护士主导的多学科协作,实现了不同学科间的协作及资源互补,优化了肠闭锁患儿临床护理方案,为肠闭锁术后患儿提供了更为全面和专业的照护。
3.2 护士主导的多学科协作能有效促进肠闭锁术后患儿康复,减少并发症的发生 本文结果显示,观察组患儿术后首次排气时间、首次排便时间、首次进食时间、术后并发症发生率均低于对照组(P<0.05),二次手术率低于对照组(P>0.05)。分析原因可能与护士主导的多学科协作干预下实施全方位评估及个体化护理方案以及专业的心理干预有关,缓解了患儿因为禁食引起的饥饿、哭闹,术后尽早活动促进了肠蠕动。针对患儿这一特殊群体,心理护士主要针对患儿家长进行行为认知干预,缓解患儿家长焦虑紧张情绪;新生儿外科护士分享肠闭锁手术成功案例,开展家庭参与式护理帮助家长参与患儿护理,强化其对疾病的认识,树立正念信息和行为;康复科护士根据新生儿特点,制定被动训练方案,协助家长对患儿进行被动训练,促进患儿肠功能恢复,减少术后并发症发生。
3.3 护士主导的多学科协作能有效减轻肠闭锁术后患儿疼痛程度,缩短住院时间 疼痛已被列入第五大生命体征,也是肠闭锁患儿术后面临的最大问题之一,术后疼痛管理是肠闭锁患儿护理的关键环节之一。本文中,多学科协作能够减轻肠闭锁患儿疼痛程度,缩短住院时间,效果优于对照组(P<0.05)。分析原因可能是常规护理更加注重疼痛后的处理,而本文成立的多学科协作小组涵盖疼痛科护士,更加重视患儿术后疼痛的预防,团队成员协作配合,共同参与治疗方案及术后镇痛方案的制订,同时,疼痛科护士指导护士或家长通过音乐、母亲声音、吸吮棒棒糖等转移患儿思维缓解疼痛,多学科协作团队依据效果调整疼痛管理方案,发挥非药物干预缓解疼痛的效果,降低术后患儿疼痛感,同时促进患儿的被动活动,缩短住院时间。
本文针对临床中肠闭锁术后护理主体单一、效果评价不全面等问题,组建了护士主导的多学科协作团队,制定肠闭锁术后患儿护理的流程和方案,实现了多学科间的交叉协作,有效降低了肠闭锁患儿术后疼痛,加快了肠功能的恢复,缩短住院时间,降低并发症及二次手术率,有助于医护人员为肠闭锁术后患儿提供更全面的照护。

