不同指征宫颈环扎术治疗宫颈机能不全的临床效果分析
李玉静,沈 莉,戴安怡,顾 宁,戴毅敏
0 引 言
宫颈机能不全是由于宫颈解剖结构或功能异常,导致在足月妊娠前出现进行性、无痛性宫颈缩短、扩张、展平及漏斗状宫颈,伴或不伴胎膜早破、羊膜囊外凸出宫颈口,最终引起中期妊娠流产及早产,发生率约为1.0%,是复发性中期妊娠流产或早产的重要原因[1]。多项Meta分析和随机对照实验证实宫颈环扎术可有效治疗宫颈机能不全,降低中期妊娠丢失及早产发生率,改善围产儿结局[2-4]。既往多个学术组织曾颁布宫颈环扎术临床指南,其中以2014年美国妇产科医师协会的指南应用最为广泛[5]。本研究旨在评估不同指征宫颈环扎术对宫颈机能不全的治疗效果。
1 资料与方法
1.1 一般资料回顾性分析2018年1月至2020年1月南京大学医学院附属鼓楼医院妇产科实施的61例单胎妊娠行宫颈环扎术的宫颈机能不全孕妇的临床资料。按手术指征分为4组:病史指征组[排除临产或胎盘早剥因素,一次或多次与无痛性宫颈扩张相关的中孕期(14~28周)胎儿丢失,或既往宫颈环扎指征为中孕期无痛性宫颈扩张者,n=29];体格检查指征组[体检发现中孕期无痛性宫颈扩张者(宫口扩张≥1 cm,伴或不伴羊膜囊外凸出宫颈外口,n=7)];超声指征组(具有孕34周前自发性早产史,此次妊娠孕24周前发现宫颈长度缩短<25 mm者,n=12);无明确指征组(无自发性早产病史,此次妊娠孕24周前发现宫颈长度缩短<25 mm且宫颈未扩张者,n=13)。
1.2方法
1.2.1 术前管理术前充分评估患者基本情况,行术前常规检查及产科超声、唐氏筛查(必要时行有创检查)、阴道分泌物检测等专科检查,排除手术禁忌证,包括:死胎、胎儿严重出生缺陷和(或)染色体异常、泌尿生殖系感染及绒毛膜羊膜炎,以及其他不宜继续妊娠的合并症和并发症。感染者先予抗感染治疗,并进一步评估手术适应证。
1.2.2手术方法所有患者均采用硬膜外麻醉,环扎方式采用经典McDonald氏法,缝线选择:慕斯林环扎线带(双针)。术前予留置尿管,吲哚美辛栓100 mg肛塞抑制宫缩。术中使用缝线在接近宫颈穹窿处尽可能高的位置,环绕宫颈阴道连接处荷包缝合4针。对羊膜囊已突出,宫口开大者,用数把卵圆钳同时向外牵引宫颈,收纳宫颈口。术后拔除尿管,并减少活动量,穿弹力袜预防下肢深静脉血栓形成,定期常规产检,没有监测宫颈长度。计划经阴道分娩者孕36~37周拆除环扎线;计划剖宫产者术中拆除环扎线;出现胎膜早破、宫缩不能抑制、阴道流血、有感染迹象时及时拆除环扎线。对于分娩时破膜时间超过18 h或产程中临床表现怀疑绒毛膜羊膜炎者(体温≥37.8 ℃,母体脉搏≥100次/min,胎心率≥160次/min、宫底有压痛、阴道分泌物异味、外周血白细胞计数≥15×109/L或细胞核左移)予送胎盘病理检查。
1.2.3观察指标①主要指标:<37周早产率;②次要指标:<26周、26~28周、28~34周,34~37周、≥37周分娩率、宫颈环扎术后延长孕周、新生儿出生体重、新生儿活产率、围产儿存活率、新生儿并发症(包括新生儿肺炎、呼吸窘迫综合征、支气管肺发育不良、颅内出血、败血症等)、胎盘病理。③其他指标:年龄、妊娠次数、产次以及宫颈机能不全相关的危险因素,包括中期妊娠丢失病史(排除因胎儿畸形引产史)、早产史(<34周)、宫腔镜手术史、宫颈手术史(既往行宫颈环扎术、宫颈锥切术等)、多次人流史(≥2次)、肥胖症、多囊卵巢综合征病史。
2 结 果
2.1 一般情况及高危因素各组间年龄、孕次、产次等差异无统计学意义(P>0.05)。病史指征组宫颈环扎术孕周显著低于无明确指征组(P<0.05)。见表1。
2.2宫颈环扎术的妊娠结局体格检查指征组延长孕周、分娩孕周低于无明确指征组、病史指征组(P<0.05)。见表2。

表 1 宫颈环扎孕妇的基本情况及高危因素

表 2 宫颈环扎术后的妊娠结局
2.3宫颈环扎术后的新生儿结局无明确指征组新生儿出生体重显著高于体格检查指征组、超声指征组(P<0.05)。全部活产儿并发症发生率为32%,体格检查指征组并发症发生率显著高于病史指征组(P<0.05)。见表3。
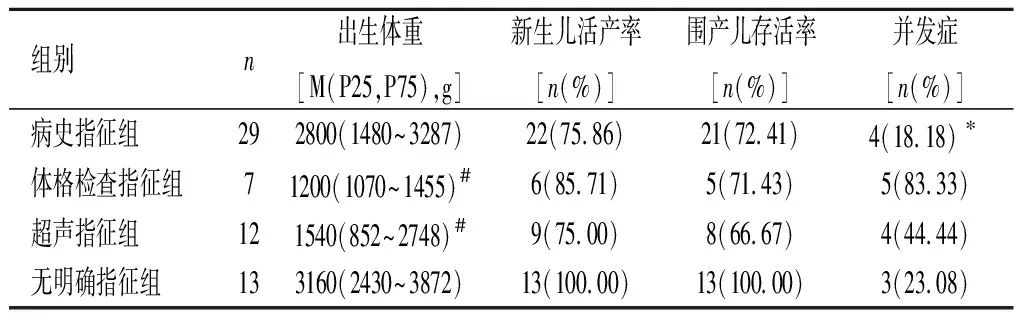
表 3 宫颈环扎术后的新生儿结局
3 讨 论
早产是导致围产儿和婴儿患病及死亡最常见的原因之一。研究发现,宫颈机能不全引起的早产占全部早产的8%~9%[5],对宫颈机能不全的良好管理能减少早产的发生。目前国内外对宫颈机能不全尚无统一的诊断标准及治疗规范,宫颈环扎是治疗宫颈机能不全的有效术式[5]。本研究对我院完成的宫颈环扎术进行回顾性分析,新生儿活产率达81.96%,高于先前国内文献报道[6],考虑与近年来围产儿管理水平进步有关。3组有明确手术指征的孕妇中,病史指征组延长孕周最长,新生儿出生体重最高,新生儿并发症发生率最低,这与既往文献报道[7-8]一致。但随着医疗水平的进步,极早产儿存活率逐步提高,本研究中,3组围产儿存活率无明显差异,故紧急宫颈环扎术同样意义重大。
无明确指征宫颈环扎是临床长期客观存在的问题[6,9],然而无明确指征并不意味着此类孕妇不是早产的高危人群,这类人群大多存在多次人工流产、宫腔镜手术史等高危因素,因此一旦发现宫颈长度缩短,孕妇往往手术意愿强烈。既往研究多认为无自发性早产病史的短宫颈女性,宫颈环扎不能降低早产率。Berghella等[10]发表的一篇meta分析指出孕24周前无先兆流产症状、超声检查提示宫颈长度<25 mm且既往无自发性早产及流产病史的孕妇,宫颈环扎并没有降低<35周的早产率、新生儿发病率及死亡率,但当宫颈长度截断值定为10 mm时,宫颈环扎术降低了<35周的早产率。但该文献证据有限,故此类人群中宫颈环扎的有效性及新生儿预后等尚未得到充分评估。
目前没有公认的宫颈环扎孕龄上限,2014年ACOG宫颈环扎实践指南中指出病史指征宫颈环扎一般在孕13~14周施行,超声指征于孕24周前施行,体格检查指征未规定明确的手术孕周上限,既往文献报道17~28周不等[7,11-12],临床结局未见显著差异,其上限的设定可能与各地区对早产儿救治能力相关。如孕周过大,不仅手术难度大,同时由于子宫敏感性增加,诱发宫缩或胎膜早破风险增加[13]。因此,对本地区宫颈环扎孕周上限的确立尚需更多临床证据。
本研究中病史指征组有7例孕妇前次妊娠已因既往中期妊娠丢失史行经阴道宫颈环扎,其中3例再次环扎后于孕中期流产,回顾病史发现这3例孕妇首次宫颈环扎时预后同样不佳。前次宫颈环扎后再次宫颈环扎方式的选择仍然是临床处理的难点。系统评价报道显示,既往经阴道宫颈环扎失败后再次妊娠时,行经腹宫颈环扎者的严重手术并发症(包括输血或器官损伤)发生率高[14],但围产儿死亡率及孕24周前分娩率低于经阴道宫颈环扎组, 与相关研究报道[15]结论一致。循证医学证据提示,对于既往有2次或2次以上经阴道宫颈环扎失败的女性,建议行经腹宫颈环扎术。经腹宫颈环扎术可在孕前实施,优势是可提供最佳手术视野暴露,减少出血风险[16],避免手术带来的妊娠并发症(包括胎膜破裂、绒毛膜羊膜炎、流产或术后不久胎儿死亡),而弊端为孕前宫颈环扎无法预知后续妊娠时胎儿情况,且可能会影响患者受孕能力。既往文献报道有接近22%孕前接受宫颈环扎的患者,术后无法自然受孕[17]。2014年的一篇综述文献结果显示孕前宫颈环扎和孕早期宫颈环扎新生儿活产率无明显差异[18],而后续Dawood等[19]报道孕前宫颈环扎大于孕34周分娩率高于孕早期宫颈环扎组,严重手术并发症发生率更低,但仍需更多的临床证据。
综上所述,本研究结果表明,指征明确的宫颈环扎术,可有效延长孕周,提高新生儿存活率,病史指征宫颈环扎新生儿结局优于体格检查指征及超声指征。宫颈环扎指征不明确但具有早产高危因素者,宫颈环扎的有效性有待进一步分层研究。

