腹腔镜胆囊切除术治疗急性胆囊炎手术时机的选择
刘建金 宋军勇 孙芳群 陈三琳
江西省瑞州医院普外科,江西高安 330800
急性胆囊炎在临床中十分常见,具有起病急、病情发展快等特点,通过研究可知,该疾病主要因胆囊管阻塞和细菌侵袭所致,及时有效地处理能够有效提升患者的生存率[1]。以往开腹切除胆囊的方式是临床主要使用的方式,但该方式的创伤性较大,腹部易发生感染[2]。近年来,腹腔镜微创手术在治疗急性胆囊炎方面得到了应用,在微创性、减少术中出血量、促进康复等方面具有明显优势[3],但关于手术时机的选择临床未达成共识[4]。本研究拟探讨腹腔镜胆囊切除术治疗急性胆囊炎手术时机的选择。
1 资料与方法
1.1 一般资料
按照随机数字表法将2016年2月~2018年5月我院收治的60例急性胆囊炎患者分成两组,各30例。A组中,男18例,女12例;平均年龄(42.24±4.25)岁,平均病程(16.26±3.12)h;急性化脓性胆囊炎8例,单纯性胆囊炎12例,坏疽性胆囊炎10例;其中合并胆结石患者16例。B组中,男19例,女11例;平均年龄(42.15±4.46)岁,平均病程(16.28±3.26)h;急性化脓性胆囊炎8例,单纯性胆囊炎12例,坏疽性胆囊炎10例;其中合并胆结石患者16例。两组一般资料比较,差异无统计学意义(P>0.05),具有可比性。家属均知情同意,本研究经医院医学伦理委员会审核批准。纳入标准[5]:①右上腹部出现持续性疼痛,并且时间超过2 h,采取基础治疗后无法获得良好效果;②墨菲斯征阳性,肝区叩诊有疼痛感;③B超或CT 证实右上腹胆囊壁水肿增厚>3 mm,胆囊内容物可出现高回声光团。排除标准:①急性化脓性梗阻性胆管炎、胆结石患者;②心肝肾功能不全患者;③合并恶性肿瘤患者;④免疫凝血功能障碍患者;⑤有腹腔镜手术史和处于妊娠期和哺乳期的患者。
1.2 方法
两组患者入院后,对其病情进行诊断,确诊后制定个性化诊疗方案。A组患者在确定病情后(在发病时间72 h 内),即对患者实行腹腔镜胆囊切除手术[6]。对患者实行常规手术准备工作,一切准备就绪后,即对患者建立有效静脉通道,行全麻处理,指导患者行仰卧位,充分暴露腹部,采取标准腹腔镜三孔法进入患者腹腔,建立观察孔和人工气腹,在剑突和右锁骨中肋骨边缘处置入腹腔操作器械,通过内镜观察患者胆囊病变情况,若患者胆囊与周围组织存在粘连,应先将粘连处进行分离,将胆囊动脉和胆囊管进行离断,顺行切除胆囊,采用电凝止血。观察患者切口出血情况,确定不出血后,将器械退出,消气腹,并拔出患者套管,缝合切口。术后给予患者常规抗生素治疗,观察患者各项体征变化情况。B组患者在发病后72 h后进行腹腔镜切除手术,即患者确诊后,先进行解痉、镇痛、抗感染、利胆等常规治疗,待患者病情得到有效控制和缓解后,进行上述手术治疗,具体手术过程同A组。
1.3 观察指标及评价标准
①临床疗效,具体的评价标准如下[7]:症状完全消失,经影像学检查显示病灶缩小>60%为显效;炎症有所改善,经影像学检查显示病灶缩小30%~60%为显效;患者炎症无变化,经影像学检查显示病灶缩小<30%为无效。总有效率=(显效+有效)例数/总例数×100%。②手术评价指标,主要包括相关的时间指标及术中出血量、术后引流量等。③并发症发生情况:治疗后对比两组患者的并发症发生情况,主要包括切口感染、器官损伤、腹腔感染、腹腔内出血以及胆汁泄漏等。
1.4 统计学方法
选用SPSS 20.0 统计学软件进行数据分析,符合正态分布的计量资料以均数±标准差(±s)表示,两组间比较采用独立样本t 检验,不符合正态分布者转换为正态分布后行统计学分析;计数资料以n(%)表示,两组间比较采用χ2检验;以P<0.05 为差异有统计学意义。
2 结果
2.1 两组临床疗效的比较
A组与B组的临床疗效比较,差异无统计学意义(P>0.05)(表1)。

表1 两组临床疗效的比较(n)
2.2 两组患者手术各评价指标的比较
A组手术时间、肛门排气时间、术后疼痛时间、住院时间短于B组,术中出血量与术后引流量少于B组,差异有统计学意义(P<0.05)(表2)。
表2 两组患者手术各项指标比较(±s)
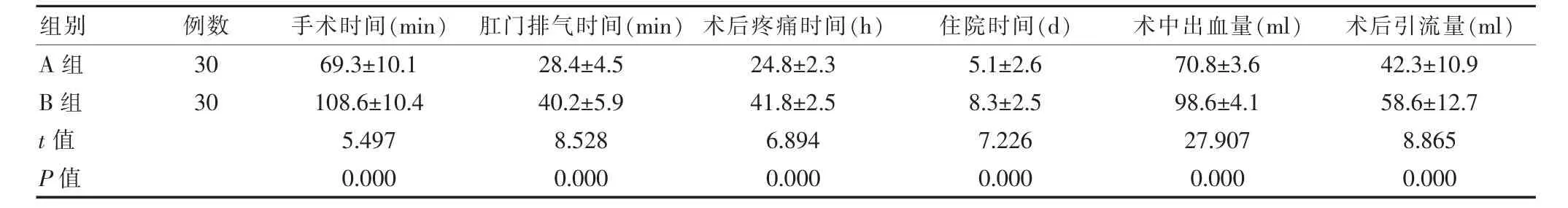
表2 两组患者手术各项指标比较(±s)
组别例数 手术时间(min) 肛门排气时间(min) 术后疼痛时间(h) 住院时间(d) 术中出血量(ml) 术后引流量(ml)A组B组30 30 t值P值69.3±10.1 108.6±10.4 5.497 0.000 28.4±4.5 40.2±5.9 8.528 0.000 24.8±2.3 41.8±2.5 6.894 0.000 5.1±2.6 8.3±2.5 7.226 0.000 70.8±3.6 98.6±4.1 27.907 0.000 42.3±10.9 58.6±12.7 8.865 0.000
2.3 两组并发症发生情况的比较
A组与B组的并发症总发生率比较,差异有统计学意义(P<0.05)(表3)。

表3 两组并发症发生情况的比较(n)
3 讨论
急性胆囊炎在普外科十分常见,具有起病急与发展快的特点,若未采取及时有效的诊断与处理,将会产生严重的后果,甚至会对患者的生命造成威胁。以往开腹切除胆囊的方式是临床主要的治疗方式,但该方法会创伤面积大,出血量较大,并且还将增加腹部感染发生率。近年来,腹腔镜胆囊切除术成为腹部外科手术中的一种常用模式,并且该手术方式能够使患者获得较好的临床疗效,成为治疗急性胆囊炎的首选治疗方法,但目前关于手术时机尚未具有统一定论。临床实践证明[8-9],急性胆囊炎的发病时间与术后康复存在密切关联。通过临床观察显示,对于部分急性胆囊炎患者,多在超过72 h后进行就诊,尤其是老年患者,由于受到炎症水肿的不良影响,无法明确解剖结构,从而在较大程度上增加了手术风险。除此之外,诸多患者本身存在基础性疾病,加之基础体质差,增加了麻醉风险,因此无法有效地进行全麻手术治疗。为有效地针对上述不良情况,需要对其予以基础性治疗,为手术的顺利开展提供保障。
在患病初期,由于胆囊炎症状较轻,并未出现明显的水肿情况,与周围组织页没有产生严重的粘连情况,因而能够轻松地分离取出胆囊,降低手术风险的发生率,且手术之前需要加强对患者的综合评估,从而提升手术的安全性。由于需要进行较长时间的引流,与术前相比胆囊会出现一定的萎缩,且存在明显的囊壁纤维化,与肝脏粘连较为紧密,从而在分离解剖时较易对其他脏器造成不良损伤,也会增加手术难度。临床实践证明[10],腹腔镜胆囊切除术后临床疗效较好,但很少有关于急性胆囊炎手术时机选择方面的研究报道[11-12]。根据以往临床经验,患者一经确诊应及早手术,因为在发病初期,患者局部组织比较疏松,炎症反应均较轻,从而能够获得良好的效果[13-14]。本研究结果显示,A组手术时间、肛门排气时间、术后疼痛时间、住院时间短于B组,术中出血量与术后引流量少于B组,A组患者的并发症总发生率低于B组,差异有统计学意义(P<0.05),表明在患者发病早期即实行手术治疗能够有效降低并发症的发生,加强对患者的保护,同时减轻急性胆囊炎患者的经济负担。分析原因可知,发病早期炎症轻,未存在显著的水肿情况,不易于周围组织粘连,在手术时可轻松分离取出胆囊,降低手术风险[15]。而发病超过72 h时胆囊炎症严重,会出现化脓、坏疽,水肿明显,手术时腹腔镜下无法对病变部位进行清晰观察,从而提升了手术难度与出血量,创伤较大,不利于患者康复[16]。
综上所述,通过对急性胆囊炎患者在发病后72 h内实行手术,可以提高临床治疗效果,能够有效缓解患者临床症状,减轻创伤,减少术后感染,对于急性胆囊炎患者具有重要的临床治疗意义。

