前置短透明帽在无痛单人结肠镜检查中的临床应用价值
高小毛 孙天燕 刘 杰 胡兆元 孙 乐 张克宁 刘亚文 吴作艳
结直肠癌(colorectal cancer,CRC)是消化系统最常见的恶性肿瘤之一,其病死率高居全球恶性肿瘤病死率的第2位,严重影响人类的健康[1]。随着经济的发展和生活水平的不断提高,我国结直肠癌的发生率和病死率呈逐年上升趋势[2]。结肠镜检查是发现和诊断结直肠癌的重要手段,且同时可行息肉切除,阻断息肉向结直肠癌的发展,已经广泛应用于临床[3,4]。然而,结肠镜检查是一种侵入性操作,清醒状态下行结肠镜检查会给患者带来痛苦和恐惧,目前无痛结肠镜技术的开展可缓解患者的痛苦,但仍有较高的息肉漏诊率[5~7]。有多项研究探讨了透明帽辅助结肠镜对结肠镜检查进镜时间及结直肠息肉检出率的影响,结果显示透明帽辅助结肠镜检查可缩短肠镜插入盲肠时间,但对能否显著提高结直肠息肉检出率仍存在争议[8~10]。目前关于透明帽辅助结肠镜研究中,常用的透明帽长度为超出肠镜前端约4mm,此长度利于推开皱襞便于进镜,但也使得视野范围缩小,不利于肠腔暴露,可能会影响息肉检出。而短透明帽(超出镜头长度2mm),在使镜头和肠黏膜保持适当距离同时又能保证良好的内镜视野,利于进镜及息肉检出。国内已有越来越多的医院开展无痛结肠镜检查,但目前少有关于前置短透明帽对无痛结肠镜检查效果影响的报道。本研究通过评估前置短透明帽对无痛单人结肠镜检查进镜时间及息肉检出率的影响,探讨短透明帽在无痛结肠镜检查中的应用价值。
资料与方法
1.研究对象:将2019年3~7月在北京市第六医院内镜中心行无痛结肠镜检查的400例患者随机分为透明帽辅助结肠镜检查组(试验组)和无透明帽结肠镜检查组(对照组)。排除标准:肠道清洁欠佳者;急性下消化道出血者;肠梗阻患者;结直肠恶性肿瘤患者;缺血性肠病、炎性肠病患者;既往有结直肠切除史患者;无法完成全结肠镜检查者。本研究均取得患者知情同意。
2.设备和方法:本研究使用CF-H260AI型(日本Olympus公司)结肠镜,透明帽帽型号为D-201-14304(日本Olympus公司),肠镜检查时透明帽置于结肠镜前端,安装超出内镜前端部约2mm。受检者肠镜检查前均按要求口服聚乙二醇电解质散(商品名:舒泰清)清洁肠道,肠道清洁至排出物基本无粪渣后方可开始检查。患者检查时取左侧卧位,由麻醉医生实施静脉麻醉。麻醉用药:枸橼酸舒芬太尼注射液(批准文号: 国药准字H20054171;宜昌人福药业有限责任公司;规格:1ml:50微克/支),丙泊酚注射液(批准文号: 国药准字H19990282;西安力邦制药有限公司;规格:20ml:200毫克/支)。麻醉方法:先在3min内静脉注射枸橼酸舒芬太尼注射液0.1μg/kg,后于2min内静脉注射丙泊酚注射液1.5mg/kg行麻醉诱导,待患者睫毛反射消失后由同一名肠镜技术中级医生(操作病例数>2000例)完成单人结肠镜操作,操作过程中患者如出现肢体动时丙泊酚以0.5mg/kg剂量追加。检查过程中如出现肠道痉挛影响进镜及观察则给予静脉注射盐酸消旋消旋山莨菪碱注射液(批准文号: 国药准字H2020889;天津金耀药业有限公司;规格:1ml:10毫克/支)10mg解痉治疗。结肠镜检查进镜时不仔细观察,如发现较小息肉(直径≤5mm)立即予以活检钳钳除,发现较大息肉(直径>5mm)退镜时再予以处理,要求尽可能快的到达回盲部并记录进镜时间。退镜时仔细观察并记录退镜时间,退镜检查中发现≤5mm息肉时用活检钳钳除;发现直径5~10mm息肉时,行圈套器电凝切除;如检出息肉直径≥10mm,予息肉活检送病理检查,择期住院行结肠镜下息肉切除治疗,所有活检及切除的息肉标本均送病理学检查。检查过程中息肉活检、息肉钳除及息肉切除所用时间均不计入进镜及退镜时间内。
3.观察指标:患者检查前的基本临床资料,包括年龄、性别、身高、体重、基础疾病、既往有无腹部手术史等。肠镜检查中记录:肠道清洁度Boston评分、内镜插入至回盲部时间、内镜从回盲部退至肛门的时间、处理息肉(活检、钳除、切除)所用时间、结直肠息肉检出个数、检出息肉的部位、息肉的形态及直径。记录检查过程中及检查后有无结肠出血、穿孔等并发症。
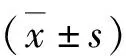
结 果
1.患者临床资料:本研究共入选的400例患者中,未能进镜达回盲部患者10例,其中透明帽组有6例(1例粪便阻塞肠腔、4例结肠肿物致肠腔狭窄、1例下消化道出血),对照组有4例(2例结肠肿瘤致肠腔狭窄、1例术后肠道严重粘连、1例炎性肠病)。在完成肠镜检查者中,因肠道准备不充分(Boston肠道准备量表评分<6),透明帽组剔除出10例,对照组剔除出16例,共排除26例。最终共入组364例患者,其中透明帽组184例,男、女性别比例为86∶98,患者平均年龄56.03±11.72岁,BMI为24.20±2.53kg/m2;对照组180例,男、女性别比例为87∶93,患者平均年龄55.75±11.28岁,BMI为24.62±2.56kg/m2,组间比较差异均无统计学意义(P>0.05)。透明帽组有腹盆部手术史35例(19.0%),对照组有腹盆部手术史29例(16.1%),差异无统计学意义(P>0.05)。两组Boston肠道准备量表评分组间比较,差异无统计学意义(P>0.05)。肠镜插入过程中透明帽组和对照组分别有6例和10例患者因肠道痉挛使用了解痉药,两组解痉药使用比较,差异无统计学意义(P=0.286,表1)。
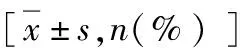
表1 两组一般资料比较
2.肠镜检查时间和息肉检出率:透明帽组有6例患者内镜未能插入至回盲部,对照组有4例患者内镜未插入至回盲部,盲肠插入率分别为97.0%及98.0%,两组比较差异无统计学意义(P>0.05)。透明帽组和对照组盲肠插入时间分别为6.17±2.57min 及6.84±2.64min,透明帽组盲肠插入时间显著短于对照组(P=0.015)。透明帽组和对照组平均退镜时间分别为6.93±1.66min及6.71±2.03min,退镜时间两组比较,差异无统计学意义(P>0.05)。两组共检出息肉患者173例,其中透明帽组97例,对照组76例,两组总体息肉检出率47.5%,透明帽组息肉检出率高于对照组(52.7% vs 42.2%),差异有统计学意义(P=0.045,表2)。
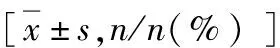
表2 肠镜检查时间和息肉检出率比较
3.检出息肉情况:两组共检出结直肠息肉338个,其中透明帽组192个,对照组146个。把检出的息肉按直径大小不同分类后发现,透明帽组检出直径≤5mm、直径5~10mm及直径≥10mm的息肉数分别为107∶63∶22,对照组分别为65∶56∶24,透明帽组比对照组检出了更多的直径≤5mm的息肉(55.7% vs 44.5%,P<0.05),而两组中直径为5~10mm及直径≥10mm的息肉检出率相似(P>0.05)。将检出的息肉形态按山田分型分为Ⅰ型、Ⅱ型、Ⅲ型、Ⅳ型,发现两组各形态息肉构成比较差异无统计学意义(P>0.05)。透明帽组在盲肠、升结肠、乙状结肠部位比对照组检出更多的息肉,差异有统计学意义(P均<0.05),而其余部位息肉检出率相似(P>0.05,表3)。
4.并发症:两组均未在检查时和检查后发生出血、穿孔等并发症。
讨 论
结肠镜在结直肠疾病的诊治中扮演着重要的角色,可以早期发现腺瘤、癌前病变,预防结直肠癌的发生,多项研究表明结肠镜的筛查可有效降低结直肠癌的发病风险[11,12]。然而,结肠镜检查是一种侵入性操作,受检者在清醒状态下行结肠镜检查多数会感到痛苦和恐惧,无痛结肠镜技术的开展可缓解患者的痛苦,越来越受到患者的欢迎。但无痛肠镜患者不能配合体位变化,增加操作困难;因患者疼痛感减弱可能增加穿孔、出血等并发症发生风险[13]。因此,怎样短时间内安全顺利进镜到达回盲部并提高结直肠息肉检出率是广大内镜医生努力追求的目标。
透明帽是一种空心的圆柱型塑料帽,材质透明,前置于内镜前端,安装时帽前端超出内镜前端一定距离。透明帽作为内镜附件已广泛应用于内镜下黏膜下层剥离术,利用透明帽更好的暴露黏膜下层,实现安全有效的分离[14,15]。日本研究者较早应用透明帽方法进行肠镜检查,肠镜前端安装透明帽,可使镜头和肠黏膜保持适当距离,即使在肠腔充气少的情况下仍方便预测肠腔走行,利于短缩化的操作,同时能压平和展开肠黏膜,方便观察肠袢后和皱褶内的息肉。
息肉检出率是评价结肠镜检查质量的一个重要指标,如何提高这一指标,是目前研究的重点。目前已知息肉检出率受到肠道清洁程度、退镜时间、退镜技术及操作设备等因素的影响[16~18]。目前已有较多研究评估了透明帽辅助结肠镜对进镜时间及结直肠息肉检出率的影响,这些研究显示透明帽辅助结肠镜检查可显著降低进镜至回盲部所需的时间,但在息肉检出方面结论不尽相同。Rastogi等[19]开展的一项纳入420例患者的RCT研究显示,与普通结肠镜比较,透明帽辅助结肠镜可提高结直肠息肉检出率。Mmir等[20]开展的一项纳入23个RCT研究的Meta分析显示,透明帽辅助结肠镜检查与常规结肠镜检查腺瘤检出率比较,差异无统计学意义(34.7% vs 32.9%,P=0.200),由于上述结果存在显著的异质性,在排除一项无显著异质性的研究后,敏感度分析提示息肉检出率比较差异有统计学意义。Pohl等[21]设计的研究共纳入1113例患者,结果显示在腺瘤检出率(42% vs 40%,P=0.452)、人均腺瘤检出数量(0.89 vs 0.82,P=0.432)比较,差异均无统计学意义。这些研究中用的透明帽长度为安置完毕后前端超出镜头4mm,较长的透明帽会使视野受到一定的限制,且抽吸时容易出现肠管内残留的液体和固体粪便堵塞在帽内,部分遮挡内镜视野,影响息肉检出[22]。
关于前置短透明帽对结肠镜检查影响的研究相对较少。Harada等[23]研究显示,前置短透明帽(透明帽突出内镜前端2mm)辅助结肠镜检查与普通结肠镜检查比较,可明显降低内镜达盲、减轻患者腹痛等不适症状。贺奇彬等[24]开展的一项前瞻性随机对照研究显示,短透明帽辅助结肠镜检查可明显缩短内镜到达回盲部时间,但结直肠息肉检出率与常规结肠镜组比较差异无统计学意义。
本研究中所有患者均在静脉麻醉后行单人结肠镜检查,内镜前置短透明帽,即透明帽凸出肠镜前端2mm,结果显示短透明帽组内镜插入到达回盲部时间显著短于对照组,结直肠息肉检出率及息肉检出个数均多于对照组,且透明帽组发现了更多的直径≤5mm的小息肉。分析原因为,一方面,进镜时短透明帽突出于结肠镜先端部的部分可将结肠皱襞下压推开,并使肠镜先端部与黏膜保持适当的距离,有利于寻找方向便于肠镜插入。另一方面,退镜观察时,短透明帽可压迫结肠皱襞,方便肠腔整体观察和息肉切除操作,同时因其头端突出较短,抽吸时肠管内残留的液体和固体粪便不会阻塞在透明帽内,不影响内镜观察视野。本研究还显示,与对照组比较,透明帽组在盲肠、升结肠、乙状结肠部位发现了更多的息肉,可能与透明帽能保持肠壁与肠镜前端之间的距离、推开黏膜皱襞有关,由于回盲瓣、右侧结肠高大皱襞的存在及乙状结肠肠管弯曲度过大,影响了肠镜的视野,不能充分观察结肠皱襞后的病灶,同时不带透明帽观察黏膜皱襞后的息肉时,镜头会紧贴黏膜而使视野模糊,导致观察不满意,透明帽能保持肠壁与肠镜前端之间的距离,进镜、退镜均能推开黏膜皱襞,保持视野清晰,减少观察盲区,从而有效减少结直肠息肉的漏诊。
综上所述,在行无痛单人结肠镜检查时,前置短透明帽可有效缩短进镜时间,提高结直肠息肉检出率,特别提高直径≤5mm的息肉检出率。但本研究样本量较少,前置短透明帽对结肠镜操作效果的影响有待于未来开展更多的多中心、大样本量随机对照研究进一步证实。

