C2-3椎间盘角度对脊髓型颈椎病术后不良事件的影响
赵少珩,张静涛,李兵
(西北大学附属医院 西安市第三医院骨外科,陕西西安 710000)
研究[1-2]显示,后路减压联合侧块螺钉固定可有效缓解疼痛、稳定脊柱,术后脊柱后凸等并发症发生率低,已成为治疗多节段脊髓型颈椎病(cervical spondylotic myelopathy,CSM)的常用手术方式。但有报道[3]显示,术后10年内,多达30%的患者会发生邻近节段疾病或症状性邻近节段退行性变。研究指出,围手术期人口学因素、病理学因素、放射学因素在邻近节段退行性疾病和脊柱后凸畸形的发生发展过程中发挥重要作用,但目前尚缺乏有效的影像学参数预测术后内固定失败导致的不良事件。本研究除探讨既往研究中报道的预测因素外,着重探讨C2-3椎间盘角度预测术后不良事件的价值,现将结果报告如下。
1 资料与方法
1.1 一般资料
选择2013年9月~2017年3月在本院就诊的CSM患者作为研究对象。纳入标准:①综合病史、术前X线、CT、MRI等检查,符合CSM的诊断标准;②在本院行后路减压联合侧块螺钉固定术,减压范围C3-7;③患者对研究知情,签署知情同意书。排除标准:①既往存在脊柱外伤史或脊髓损伤史者;②合并运动神经元疾病、骨关节结核、骨髓炎、严重骨质疏松症者;③合并脊柱肿瘤、脊柱结核、先天性脊柱畸形者;④精神疾病、认知功能障碍患者;⑤术前长期卧床、失去行走能力者;⑥拟纳入或已纳入其他临床研究者。共纳入患者119例,其中男71例,女48例。
1.2 研究方法
所有患者均由同一组医师完成手术治疗,均行后路减压联合侧块螺钉固定,所有患者予以全麻,俯卧位,采用单开门颈后路椎板成形中标准的Hirabayashi方法[4],常规C3-C7减压,棘突打孔、10号线固定于门轴侧。术后监护8~12 h,密切观察患者的生命体征,常规补液、预防感染、预防下肢血栓、营养神经等治疗,指导患者行功能锻炼,防止神经受损或长期卧床导致的肌肉萎缩。
观察指标包括患者术后2个月至2年内不良事件,包括邻近节段进行性后凸、假关节、邻近节段退变等,自变量包括年龄、性别、体质量指数、居住地、家庭月收入、婚姻状况、吸烟、饮酒、术前和术后C2-7Cobb角、C2-7矢状面垂直轴(sagittal vertical axis,SVA)、C2-3椎间盘角和T1斜率。C2-3椎间盘角测量方法:在椎间盘正中间矢状面,上椎体下边缘前沿最低点和后沿最低点的连线,下椎体上边缘前沿最高点和后沿最高点的连线,两线之间的夹角为椎间盘角。观察所有入组患者的临床特征,手术前后观察患者C2-7Cobb角、C2-7SVA、C2-3椎间盘角度、T1斜率等指标,以术后是否发生进行性后凸、是否邻近关节退变、是否假关节形成分别进行分组,观察不同分组患者手术前后Cobb角、SVA、C2-3椎间盘角度、T1斜率变化。
1.3 统计学方法
采用SPSS 23.0软件进行数据分析,计量资料采用均数±标准差表示,采用t检验,计数资料采用率或百分比表示,采用χ2检验,多因素分析采用Logistic分析,P<0.05为差异有统计学意义。
2 结果
2.1 入组患者特征
119例患者年龄43~75岁,平均(60.82±8.69)岁;其中男71例,女48例;体质量指数(25.32±4.96)kg/m2;吸烟史62例,目前吸烟32例;饮酒史73例;伴随疾病:高血压73例,糖尿病42例,高脂血症56例。MRI检查显示,3个椎间盘节段脊髓受压61例,3个以上节段受压58例;手术减压节段均为C3-7,固定节段均为C3-7。
2.2 患者手术前后放射参数变化
患者手术前后C2-7Cobb角、C2-7SVA、C2-3椎间盘角度、T1斜率相比较,差异均无统计学意义(P>0.05)。见表1。

表1 患者手术前后放射参数变化
2.3 患者术后2年内不良事件发生率及影响因素
119例患者术后2个月至2年内发生不良事件37例,发生率为31.09%,其中13例出现邻近节段进行性后凸,17例出现邻近关节退变,7例出现假关节形成。
有无邻近节段进行性后凸患者的术前Cobb角、SVA、C2-3椎间盘角度、T1斜率相比较,差异均无统计学意义(P>0.05);术后Cobb角、SVA、C2-3椎间盘角度相比较,差异有统计学意义(P<0.05),术后T1斜率差异无统计学意义(P>0.05)。见表2。
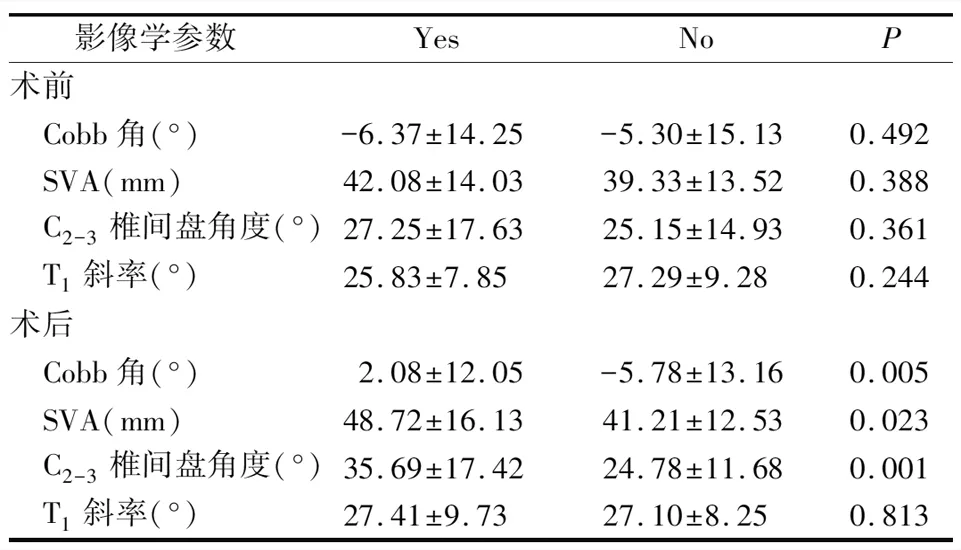
表2 是否邻近节段进行性后凸患者的影像学参数比较
是否邻近关节退变患者的术前Cobb角、SVA、C2-3椎间盘高度、T1斜率、术后SVA、术后T1斜率相比较,差异均无统计学意义(P>0.05);术后Cobb角和C2-3椎间盘角度相比较,差异存在统计学意义(P<0.05)。见表3。
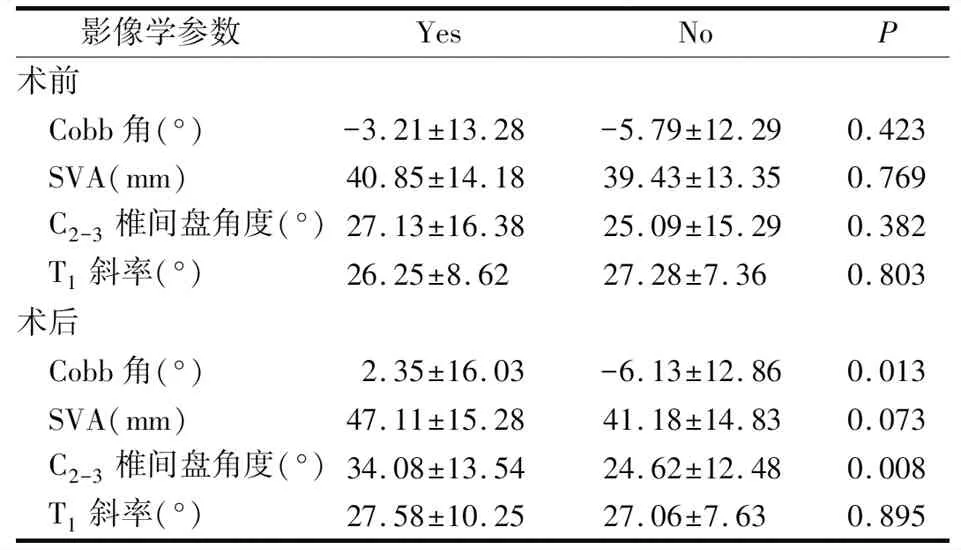
表3 是否邻近关节退变患者影像学参数比较
是否假关节形成患者的术前Cobb角、SVA、C2-3椎间盘角度、T1斜率、术后Cobb角、SVA、T1斜率相比较,差异均无统计学意义(P>0.05);术后C2-3椎间盘角度相比较,差异存在统计学意义(P<0.05)。见表4。

表4 是否假关节患者影像学参数比较
2.4 影响患者术后2年内不良事件发生的多因素分析
以是否出现不良事件为应变量,将年龄、性别、体质量指数、个人史、伴随疾病、影像学检查等自变量引入二分类多因素Logistic分析,结果显示,年龄≥60岁、C2-3椎间盘角度≥32°是影响术后2年内不良事件发生的独立危险因素,见表5。

表5 影响患者术后2年内不良事件发生的多因素分析
3 讨论
CSM是颈椎病最严重的类型,其病理生理变化包括髓鞘肿胀、脱髓鞘变化、细胞凋亡、神经根纤维萎缩、神经胶质增生等,是成人获得性脊髓功能障碍的重要原因[5]。非手术治疗仅适用于轻度、非压迫性CSM,进行性或中重度CSM需要接受手术治疗,CSM的手术治疗方式包括前路、后路等,尽管手术方式多样,但其目的明确,即去除压力源,尽可能恢复脊髓的正常形态和椎管容积,重建颈椎生理曲度和病变颈椎的椎间高度[6]。后路减压联合侧块螺钉固定是治疗CSM的有效方式,既往研究[7-8]显示,矢状面平衡、融合程度、高龄、减压范围过大等均可增加术后并发症和再手术发生率。颈椎矢状面平衡是目前热点的研究指标,多项研究[9-10]显示,矢状面平衡与后路融合后的临床预后相关,恢复矢状面平衡和颈椎前凸可改善CSM整体功能结果,减少疼痛评分,预防远期畸形的发生。既往研究显示,C2-7SVA和Cobb角与CSM术后颈部放射学参数预后不良和生活质量降低相关,但较少见C2-3椎间盘角度对CSM行后路减压联合侧块螺钉固定术预后的影响[11]。
Katsumi等[12]研究显示,C2椎板切除减压后C2-3椎间盘空间存在颈椎不稳定,且C2-3椎间盘角度从5.5°增加至14.5°,此外,C2椎板切除导致C2-3椎间盘角度增加是术后不稳定的重要危险因素。本研究通过分析手术前后C2-3椎间盘与并发症发生的关系,发现术后C2-3椎间盘角度与邻近节段进行性后凸、邻近关节退变、是否假关节形成等并发症均存在显著相关性,证实C2-3椎间盘空间对术后并发症存在影响,考虑与颈椎和寰枕区域存在复杂的肌肉和韧带连接组成相关。研究显示,矢状位颈椎前凸序列是平衡状态,颈椎前凸可在直立体位上代偿胸椎后凸以保持视线水平[13]。上颈椎是维持颈椎前凸的关键位置,研究显示,健康受试者42°颈椎前凸中,约32°来自于C1-2,2°来自C2-3水平,C1-3水平约占整个颈椎前凸的81%,在颈椎矢状面失衡和T1角升高的情况下,颈椎前凸容易维持失败,对C2-3椎间盘角度较大的患者,为保持直立位头部中立位置,需在C1-2水平施加额外的应力[14]。本研究单因素分析显示,术后C2-3椎间盘角度升高与邻近节段进行性后凸、邻近关节退变和假关节形成等均显著相关性;多因素分析显示,术后C2-3椎间盘角≥32°是影响术后不良事件的风险因素。结果提示,术后C2-3角度≥32°的CSM患者更易发生并发症。C2-3椎间盘上方至颅颈交界处的区域较其他颈椎区域具有更大的活动性和自由度,因此笔者考虑,在C2-3角度增加时将融合延伸至C2,可能有助于降低融合后并发症,但该方式有导致上颈椎运动减弱和增加椎动脉损伤的风险。
综上所述,C2-3椎间盘角度与术后不良事件发生率存在显著相关性,本研究结果表明,C2-3椎间盘角度可用做CSM术后评估颈椎矢状位对齐恢复程度的重要参考指标。

