以眼部症状为首发表现的空肠非霍奇金淋巴瘤1例报道
燕 彤, 张 军
南京医科大学附属南京医院(南京市第一医院)消化内科,江苏 南京 210000
非霍奇金淋巴瘤(non-Hodqkin’s lymphoma,NHL)是一种多样化的血液肿瘤,包括除霍奇金淋巴瘤外的任何类型的淋巴瘤。其中原发于胃肠道的淋巴瘤占所有NHL的5%~10%,累及胃肠道的部位以回肠最多,其次是胃[1]。且该肿瘤可转移至中枢系统,引起神经病变,病变范围主要以脑膜、脊髓为主,产生脊髓压迫症状。因而原发于空肠且累及眼部的NHL在国内较为罕见。近期我院诊治了1例经病理确诊的原发性空肠弥漫性大B细胞性淋巴瘤(diffuse large B-cell lymphoma,DLBCL),且其以眼部症状为首发临床表现,现报道如下。
病例患者,女,62岁,因“双眼视物不清伴头晕3年,加重伴腹痛1 d”于2018年6月6日入院。入院3年前无明显诱因下出现双眼视物视力下降,视物变形,无眼胀眼红,无畏光流泪。伴头晕,无头痛,无咯血,无咳嗽咳痰,无恶心呕吐,无腹胀腹痛,无腹泻及下肢水肿等不适,就诊于当地医院,眼底检查发现视乳头水肿,双眼黄斑变性,双眼视网膜脉络膜炎,双眼玻璃体浑浊。完善眼眶CT平扫(见图1)未见明显异常。头颅CT提示:左侧基底节区见类圆形低密度影,直径约15 mm,考虑占位可能,左侧脑室旁及左侧枕顶叶低密度影(见图2)。血常规示未见异常。故给予“沃丽汀、强的松、叶黄素”等对症治疗后,患者双眼视力未见明显改善、头晕未见好转,但患者未予重视。2018年6月5日患者无明显诱因下突发腹痛,以上腹部为主,无放射痛,伴有恶心、呕吐,呕吐为胃内容物,无明显鲜血,非喷射性呕吐,但头晕、视物模糊程度较前加重,遂于我院消化内科就诊。既往否认高血压、糖尿病、脑梗塞及其他重大手术史。查体:体温36.9 ℃,心率73次/min,呼吸20次/min,BP 100/65 mmHg(1 mmHg=0.133 kPa)。全身浅表淋巴结未触及肿大,双下肺呼吸音稍粗,未闻及明显干湿啰音。心率73次/min,律齐,未闻及病理性杂音。腹部查体:上腹痛压痛,无肌紧张及反跳痛,未及腹部包块。双下肢无水肿。于6月6日查血常规示:白细胞总数8.05×109L-1,中性粒细胞总数76.4%,血红蛋白97 g/L,血小板计数146×109L-1。生化示:乳酸脱氢酶2 119 U/L,磷酸肌酸激酶28 U/L,肌酸激酶同工酶46 U/L。诊断考虑为上消化道出血,给予“艾司奥美拉唑+奥曲肽”抑酸止血,及护胃、营养支持等对症支持处理后,患者后未再呕吐,住院期间予以胃镜检查,提示慢性胃炎,后粪便隐血检查出现隐血阳性,患者贫血症状住院期间持续未改善,6月8日血常规示:白细胞总数5.11×109L-1,中性粒细胞总数46.9%,血红蛋白76 g/L,血小板计数86×109L-1。血红蛋白较前明显下降,遂继续予以胸部+全腹部CT检查(见图3),结果示左侧锁骨上多发淋巴节肿大,右上腹局部肠管壁增厚,性质待定,占位病变可能,肠腔积气扩张。遂完善肠镜检查,结果示结直肠未见异常。完善实验室肿瘤指标检查,结果显示均正常。后建议患者完善小肠镜检查(见图4),明确肠道占位部位,小肠镜结果示“空肠”恶性肿瘤,倾向恶性淋巴瘤。予以取活检完善免疫组化标记检查(见图5),结果为CD20(弥漫+),PAX5(弥漫+),Cyclin D1(-),CD3(-),CD43(-),CD30(-),CD10(-),BCL-6(2+),MUM-1(3+),BCL-2(3+),C-Myc(3+),EBER(-),CD5(-),Ki-67(约95%),CK(-)。考虑为DLBCL,分子分型:非生发中心亚型。遂请血液科会诊,2018年7月4日转入血液科进一步诊治,根据患者空肠组织活检结果可明确诊断为DLBCL。根据患者双眼视物不清伴头晕3年症状,予以头颅CT平扫+增强示:左侧侧脑室旁及小脑半球、双侧基底节及额顶叶皮层下斑片状异常信号影,结合病史,考虑淋巴瘤转移可能。后又予以腰椎穿刺取脑脊液检查,脑脊液中蛋白量较高,细胞计数也高,而糖含量却降低,但行细胞学检查未发现淋巴瘤细胞。根据患者已有空肠病变灶及多次头颅增强CT检查结果,因而可进一步确诊为DLBCL(中枢侵犯,Ⅳ期B组,IPI 4分)。遂于7月5日起予以R-CHOP化疗,具体为美罗华700 mg (D0),环磷酰胺0.8 g D0,长春地辛3 mg D1,表柔吡星90 mg D1,氢化可的松80 mg 1~5 d。辅以输血、护胃、保肝,及水化、碱化尿液,化疗过程顺利,于7月10日予以腰椎穿刺+鞘内注射阿糖胞苷50 mg+甲氨蝶灵12.5 mg+地塞米松5 mg。治疗后患者视力较前有所上升,眼底检查视乳头水肿较前明显消退,且头晕症状改善,因此可证明空肠DLBCL侵及中枢,累及眼部。该患者目前已行9个周期化疗,前后予以颈胸部CT(见图6)、全身PET-CT检查示(见图7),左锁骨上淋巴结影较前减小,原病灶所在肠段肠壁增厚较前改善,头颅原病灶范围较前明显减小。血常规基本正常,患者无明显不适,后每间隔1个月定期血液科返院复诊。
图1 眼眶CT;图2 头颅CT Fig 1 Orbit CT; Fig 2 Brain CT
图3 颈胸部+全腹部CT Fig 3 Cervicothorax+total abdominal CT
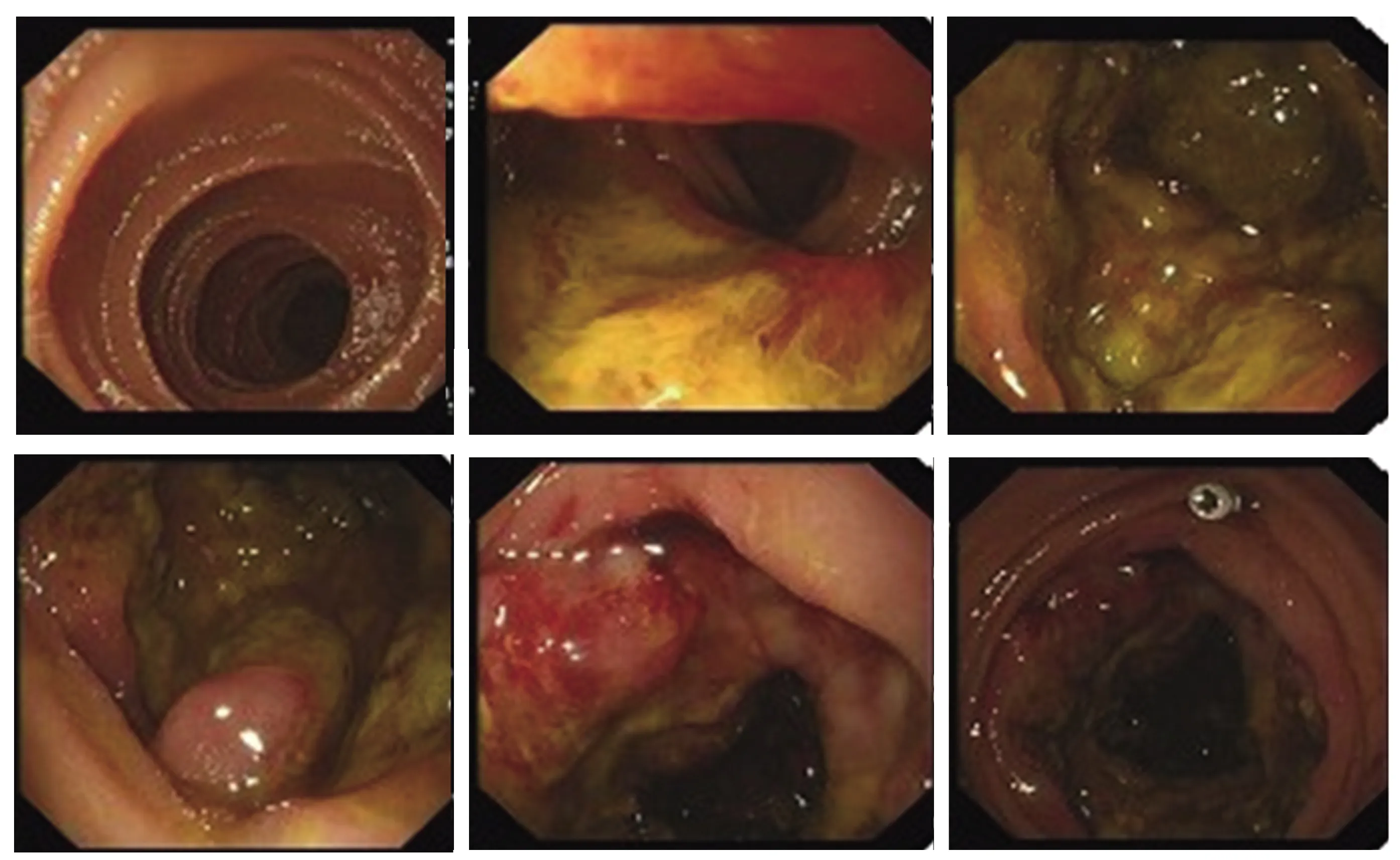
图4 小肠镜 Fig 4 Small intestinal endoscopy
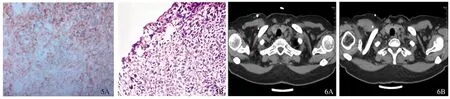
注:5A:HE染色,放大200倍;5B:免疫组化染色,放大200倍;6A:治疗前;6B:治疗后。 图5 空肠活检组织病理; 图6 颈部CT治疗前后对比Fig 5 Jejunal biopsy tissue pathology; Fig 6 Comparison of neck CT before and after treatment
讨论原发性胃肠道淋巴瘤占胃肠道肿瘤的1%~4%,总体发病率很低[2],但其是最常见的发生在淋巴结以外的淋巴瘤。近年,随着小肠镜及胶囊内镜的普及,其例数才逐渐增多。该类疾病的病理类型多,其中以DLBCL、黏膜相关淋巴组织的结外边缘区淋巴瘤最为常见,还有滤泡状淋巴瘤、髓外浆细胞瘤、肠病相关T细胞淋巴瘤、结外鼻型NK/T细胞淋巴瘤及间变性大细胞淋巴瘤。有统计[3]表明,根据14个国家的癌症登记数据,计算出胃、小肠和结肠NHL的发病率分别为每10万人中的0.21、0.16和0.08。每个年龄段均可发病,老年人占多数,男性更占优势。腹痛和体质量减轻可能是该疾病唯一的表现,因而诊断较为困难。
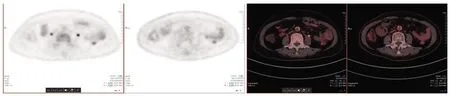
图7 腹部PET-CT治疗前后对比 Fig 7 Comparision of abdominal PET-CT before and after treatment
眼内淋巴瘤(intraocular lymphoma,IOL)是一种位于眼睛内部的淋巴瘤,起源于中枢神经系统淋巴瘤(central nervous system lymphoma,CNSL)或转移性全身性淋巴瘤,其中前者也称为原发视网膜淋巴瘤,后者通常由全身血液转移至眼部的葡萄膜组织。在IOL中,原发性中枢神经系统淋巴瘤合并原发性眼内淋巴瘤(primary central nervous system lymphoma+primary intraocular lymphoma,PCNSL+PIOL)最常见(61%),其次是单发PIOL(17%),IOL继发于转移性全身淋巴瘤(17%),IOL继发于系统性及中枢神经系统淋巴瘤两者转移(5%)。IOL类型以DLBCL为主,且病变部位以玻璃体或视网膜最为常见,高达22%的IOL患者可能累及中枢神经系统。有研究[4]提示,在病程初期,患者均有视力模糊表现,经眼底检查,有12例为慢性玻璃体炎,而所有患者眼眶CT均未见异常。因而可表明眼部淋巴瘤的眼眶CT可不表现异常。另有研究[5]发现,当系统性淋巴瘤导致眼内表现时,受累典型为脉络膜炎,其易误诊为视网膜炎、葡萄膜炎及血管炎。且由于眼睛在健康状态下不含淋巴细胞,玻璃体视网膜淋巴瘤也常被误诊为中间或后葡萄膜炎[6]。因而必须集合患者全身系统,从多方面诊断,避免患者被误诊为顽固性眼部疾病。而国外曾报道1例病例[7],该患者诊断有虹膜肿块和玻璃体浑浊,于外院行腰椎穿刺术,未发现异常,接受了全身的PET-CT扫描,证实了头部之外扫描均未发现异常。遂行玻璃体摘除术及虹膜活检,结果提示眼淋巴瘤。因而可总结IOL也可不表现全身症状。此时需要取眼局部组织活检来确诊。
空肠NHL以眼部症状首发的机制尚不清楚,文献中均未详细提及,本例患者既往表现为眼部炎症,予以激素、护眼中药治疗效果欠佳,但该患者未予重视。后因“腹痛伴恶心呕吐”入院治疗,入院检查血红蛋白75 g/L,考虑上消化道出血,予以对症止血、护胃治疗,患者血红蛋白上升不明显,住院期间行胃肠镜检查,未发现异常。从而又行小肠镜检查,发现距幽门约90 cm空肠段见环周结节隆起性病变,覆秽苔,质脆,易出血,病变长度约8 cm,官腔狭窄。后经组织活检,免疫组化标记,确诊为空肠淋巴瘤。后患者转至血液科进一步就诊,予以头颅增强CT检查,并发现有中枢性转移,予以化疗方案治疗后,患者消化道症状较前明显改善,且双眼视力上升。结合患者诊疗经过,考虑空肠淋巴瘤累及眼部可能性大,经R-CHOP方案化疗后复查全身PET-CT示病变肠段肠壁增厚较前改善,且淋巴结也相应缩小。因而最终确诊为空肠DLBCL,以眼部症状为首发表现,实属罕见。结合文献复习,该病的临床表现无特异性,早期无明显症状,行眼底检查只可发现葡萄膜炎症。随瘤体增大可出现腹痛、恶心、呕吐等消化道症状,因该部位发生于小肠,因而胃肠镜未能发现病灶,必须完善小肠镜,其表现为肠腔内肿物,伴有局部肠腔狭窄。腹部CT表现腹部局部淋巴结肿大。其他检查未发现明显异常。
小肠镜检查是一种用于诊断各种原因不明的消化道出血及各类小肠疾病的医疗设备[8]。其现在不仅用于发现早期小肠病变,还可用于某些治疗性的干预,如异物取出、空肠置管、肠息肉切除、经皮内镜空肠吻合术、小肠止血、肠狭窄扩张等。在诊断DLBCL侵犯小肠方面显得尤为重要,镜下可见小肠内新生物阻塞肠腔,以回肠占位多见,表现为隆起性病变,表面多覆秽苔,质脆,易出血,可伴有溃疡及坏死。DLBCL侵犯小肠无论是临床表现还是影像学检查均不典型,易误诊为炎症性肠病、肠结核、肠道良性肿瘤及其他恶性肿瘤。最终确诊需依赖组织病理和免疫组织化学染色。因而及时行必要的有创检查获取组织病理标本有利于早期诊断。小肠镜检查最明确的优点就是可直接探查肿瘤的大小、位置、形状、颜色、活动性及管腔阻塞程度[9],若梗阻严重,可行小肠镜下介入治疗,其创伤小,操作方便且安全经济。
眼底检查是检查玻璃体、视网膜、脉络膜和视神经疾病的重要方法[10],许多全身性疾病如高血压病、肾病、糖尿病、妊娠毒血症、结节病、某些血液科疾病及中枢神经系统疾病等均会导致眼底发生病变,有时还会成为患者就诊的首要原因。其中,中枢性肿瘤转移时,会伴发视神经乳头水肿、视力下降及眼肌的病变,从而在诊断眼部疾病时,必须同时考虑是否伴发中枢系统肿瘤及全身的血液科疾病,尽量做到不漏诊、不误诊。早期曾发现过1例患者因眼底出血检查发现罹患血液肿瘤[11]。且有研究报道1例54岁女性因左眼部不适诊断为葡萄膜炎,后累及双眼,对玻璃体抽吸物的检查及绒毛膜视网膜活检的结果未得出明确诊断,后行计算机断层扫描,显示肿瘤侵及眼眶,从而根据后续检查,确诊中枢系统淋巴瘤[12]。从国外资料显示[13],全身淋巴瘤最易侵及葡萄膜。因而特别在眼部出现葡萄膜炎时,更应明确是否同时存在血液系统疾病。
NHL早期诊断和分期评价尤为重要,因而在诊断过程中,我们应不放过任一有价值的血液学指标,如乳酸脱氢酶、磷酸肌酸激酶及肌酸激酶同工酶。乳酸脱氢酶是一种糖酵解酶[14],在细胞坏死过程中,血清乳酸脱氢酶会增加,其与同工酶在各种人体癌症中已被广泛研究,因而它是判断有无肿瘤及严重炎症的较为可靠的预测因子。有研究[15]表明,乳酸脱氢酶-5在NHL中表达更为显著。本例入院及治疗过程中乳酸脱氢酶及多种激酶值均较正常上升,提示患者病情较重。
目前,DLBCL侵犯小肠的治疗尚无统一的标准方案,主要取决于患者的全身情况及肿瘤累及范围。化疗、放疗和手术均有单独或联合应用的报道。联合化疗在治疗中占首要地位,CHOP方案最为多见[16]。而对于其表现的消化道症状,出血及恶心呕吐,治疗首要目的是对症输血,补充血容量,确保患者生命体征平稳。
该病罕见要素:(1)该类空肠淋巴瘤已侵及中枢,但以眼部症状为首发表现的在国内还是偏少数。因而在出现眼部症状时应该全身系统学检查,考虑全面,以免漏诊及误诊。(2)该患者基础疾病较多,伴发高脂血症、糖耐量异常、慢性胃炎、头颅多发腔梗、右下肺结节及左侧甲状腺结节,因而该病在诊断及治疗时应多系统相互联系,考虑多器官的反应,以达到最佳治疗效果。(3)消化道DLBCL主要累及胃及肠回盲部[17],累及空肠在国内十分少见,因而该病例在当今国内具有一定的临床特殊性。

