HFNC联合侧卧位通气治疗危重型COVID-19 2例
秦娅蓝 向建华 胡明冬 童 瑾
冠状病毒病(corona virus disease 2019, COVID-19)是由新型冠状病毒(SARS-CoV-2)引起的传染性疾病,存在人传人特性,基本传染系数高达3.77,具有传染性强、病死率高等特点[1-5]。高流量鼻导管氧疗(high-flow nasal cannula, HFNC)常用于治疗轻-中度急性呼吸窘迫综合征(acute respiratory distress syndrome, ARDS),具有无创、舒适、依从性好等特点。俯卧位通气可改善ARDS重力依赖区肺泡通气血流比例,改变局部区域的跨肺压,帮助肺内分泌物引流[6]。侧卧位通气与其具有相似原理,清醒患者依从性更好。对于不能耐受无创通气(non-invasive ventilation, NIV)的COVID-19患者,若可采用HFNC联合侧卧位通气帮助患者度过急性呼吸衰竭期,将减少患者插管率,同时降低医护人员感染风险。
本文回顾性描述两例不能耐受无创通气的危重型COVID-19患者的临床特点、呼吸支持方法及结局,探讨HFNC联合侧卧位通气对COVID-19危重症患者的治疗效果及意义。
病例资料
病例1 患者男性,44岁,2020年1月25日因“发热、咳嗽、活动后气促5天”由忠县人民医院转入三峡中心医院就诊。既往发现血糖升高,并未明确诊断糖尿病。2020年1月17号到访武汉,无华南海鲜市场接触史;无烟酒史。入院生命体征:T 37.3 ℃,R 36次/min,P 70次/min,BP 97/60 mmHg,SpO292%(鼻导管吸氧FiO2:4 L/min)。辅助检查:2020年1月25日查鼻咽拭子新型冠状病毒核酸检查阳性。入院诊断:1.新冠肺炎 核酸 咽拭子阳性 危重型;2.ARDS 中度;3.2型糖尿病?
治疗方案:诊断符合《急性呼吸窘迫综合征(ARDS)2012柏林标准》[7]:COVID-19(危重型)和中-重度ARDS。根据《新型冠状病毒肺炎诊疗方案(试行第七版)》(以下简称《诊疗方案》)[8]进行治疗,主要治疗措施包括:隔离,重症监护;一般治疗;呼吸支持:根据患者病情先后选择鼻导管吸氧、HFNC及NIV;抗病毒治疗:α-干扰素500万单位 雾化吸入 Bid,洛匹那韦/利托那韦(200 mg/50 mg)口服 Bid;抗生素方案:哌拉西林他唑巴坦4.5 g 静滴 q 8 h;免疫调节:胸腺五肽 10 mg 肌肉 qd;以及合并症治疗。
治疗经过:患者入院当天予以鼻导管吸氧(FiO2:4~5 L/min),SpO2维持90%左右,生化检查提示WBC、CRP、PCT异常升高,为住院期间最高水平(WBC:13.8×109/L,CRP:193.8 mg/L,PCT:0.19 ng/ml),CD4+、CD8+淋巴细胞下降为住院期间最低水平(CD4+:49/mm3,CD8+:126/mm3),入院后胸部CT检查提示双肺散在云雾状斑片影,以双下肺为重;入院第2天,患者P/F下降至120 mmHg,呼吸浅快,更改鼻导管吸氧为NIV(设置参数:S/T模式,IPAP 12 cmH2O, EPAP 8 cmH2O,FiO2:50%)后患者氧合逐渐改善,R降至25~30次/min。入院第3天(使用NIV12 h后)患者不能耐受NIV,R再次升高至40次/min。此时患者具备气管插管指征,考虑到SARS-CoV-2通过飞沫、气溶胶传播,若没有负压病房或正压头盔等防护,气管插管将增加医务人员职业暴露的风险,于是在严密监测下更换为HFNC(Flow 50 L/min,FiO2100%,T 34 ℃)。患者气促逐渐缓解,R降至30次/分左右,FiO2逐渐由100%降至70%。入院第3至9天,患者持续予以HFNC,并间断联合侧卧位通气(每天不同方位侧卧位时间各4 h,共计约48 h),气促逐渐缓解,R由34~36次/min降至22~24次/min,P/F从100 mmHg逐渐上升至170~250 mmHg,FiO2从70%逐渐下调至45%,生命体征逐渐稳定,复查生化指标:淋巴细胞逐渐升高,WBC、CRP、PCT恢复正常,多次随访细胞因子均为阴性;分别于入院第4、7、10天复查胸部CT,双肺病灶逐渐吸收,具体结果如图,见图1~4。入院第10天患者病情好转,HFNC(FiO245%)支持下P/F可达254 mmHg,改为鼻导管吸氧(FiO2:4~5 L/min)。

图1 病例1疾病发展及治疗进程图
入院第14天,患者鼻导管吸氧(FiO2:3 L/min)可维持P/F:220 mmHg以上,复查胸部CT示双肺病灶基本吸收,连续两次(间隔时间大于24 h)鼻咽拭子新型冠状病毒核酸检查阴性,好转出院。
病例2 患者,女性,56岁。因“发热、咳嗽、气促伴全身酸痛16 d”于2020年2月3日入三峡中心医院。患者自发病在奉节县多个医院就诊,治疗后体温恢复正常,气促症状无明显缓解。既往史:有高血压、糖尿病病史,未规律治疗。个人否认疫区接触史;无烟酒史。辅助检查:2020年2月1日查鼻咽拭子新型冠状病毒核酸阳性。入院生命体征:T 36.5 ℃,R 31次/min,P 81次/min,BP 130/78 mmHg,鼻导管吸氧(FiO2:5 L/min),SpO294%。入院诊断:1.新冠肺炎 核酸 咽拭子阳性 危重型;2.ARDS 中度;3.原发性高血压;4.2型糖尿病。
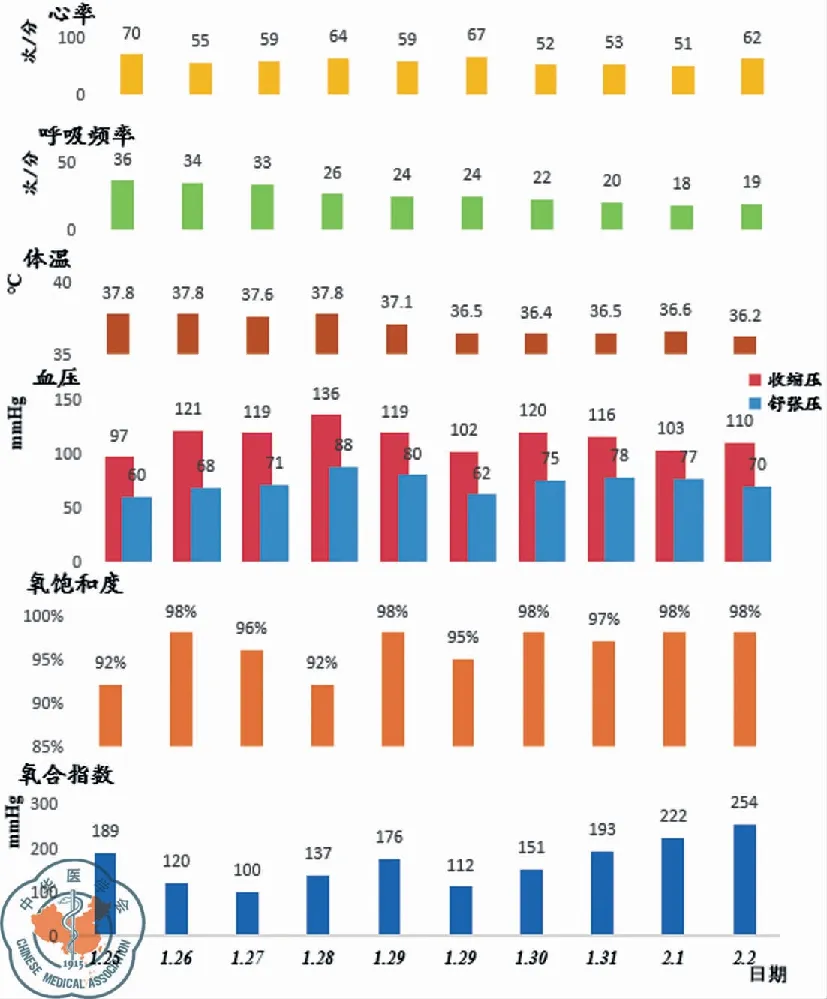
图2 病例1 生命体征图
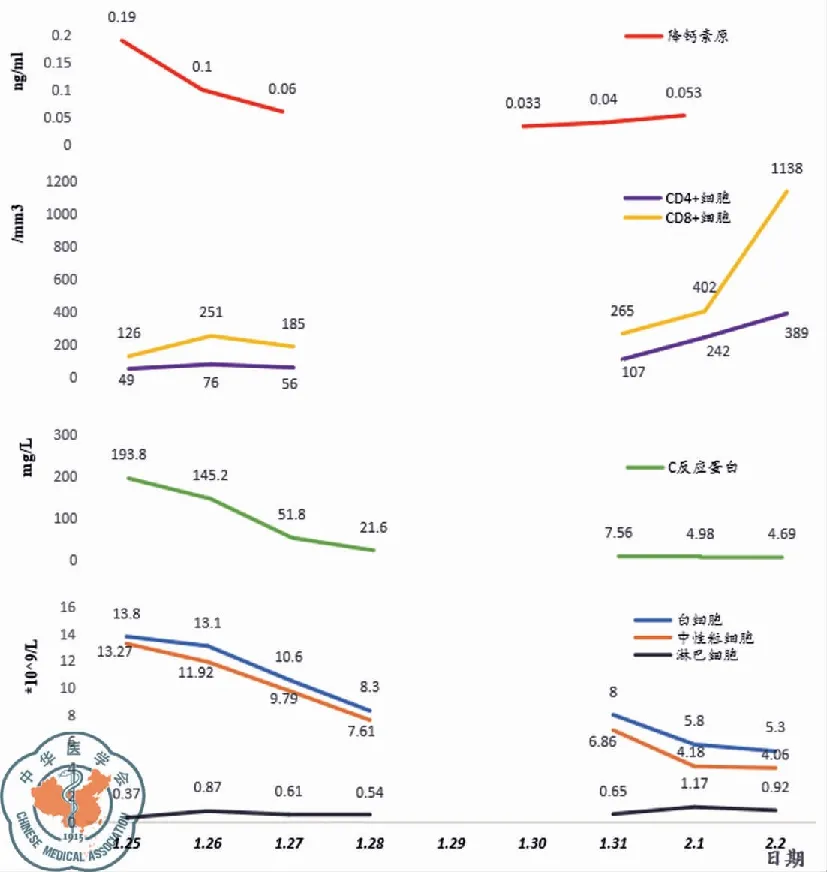
图3 病例1 生化指标图
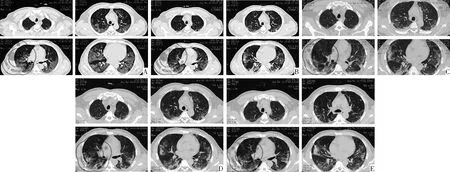
图4 病例1影像学检查;注:A:入院第2天胸部CT:双肺散在斑片状磨玻璃影;B:入院第4天胸部CT:双肺散在云雾状斑片影,较前吸收,伴少许条索影;C:入院第7天胸部CT:双肺病灶较前吸收;D:入院第10天胸部CT:双肺病灶较前吸收;E:入院第13天胸部CT:双肺病灶较前吸收,以纤维条索影为主
治疗方案:同病例1。
治疗经过:患者于入院后6 h,出现呼吸困难加重,R增快至38次/min,予以NIV(CPAP模式,PEEP 5 cmH2O,FiO2:70%),SpO2维持98%左右,R降至24次/min;入院生化检查提示WBC(11.1×109/L)、PCT(0.263 ng/ml)轻度异常升高,CD4+(282/mm3)、CD8+(210/mm3)淋巴细胞轻度下降,淋巴细胞、CRP及细胞因子正常;胸部CT检查提示双肺多发磨玻璃影。入院第2天(使用NIV 11 h后)患者不能耐受NIV,R加快至33次/min,改为HFNC(Flow 45 L/min,FiO270%~90%,T 34 ℃)后,R逐渐降至26~28次/min,P/F维持100 mmHg左右。入院第4天,患者呼吸困难明显,再次尝试NIV(S/T模式IPAP 16 cmH2O, EPAP 4 cmH2O,FiO2:60%),3 h后患者仍不能耐受,R高达34~36次/min,改为HFNC(Flow 50 L/min,FiO270%~90%,T 34 ℃)。患者自觉可配合HFNC,R降至30次/min左右。住院第5~10 d,患者持续予HFNC,于第6天FiO2最高调至95%,P/F降至住院期间最低(70 mmHg),复查生化指标提示WBC有升高趋势,淋巴细胞0.46×109/L,CD4+(245/mm3)、CD8+细胞(191/mm3),细胞因子正常,胸片示双肺散在斑片影,较前稍有吸收。期间曾具备气管插管指针,但考虑患者可配合HFNC,且有创通气可增加医务人员感染风险及炎症风暴发生,故维持HFNC治疗。患者神志清楚,入院开始就间断予以侧卧位通气(每天不同方位侧卧位通气时间各4 h,共计约56 h)。第7~8天,患者R逐渐下降至21~22次/min,P/F逐渐上升至162 mmHg,逐步下调流量及吸氧浓度参数,入院第9天,FiO2<50%;入院第10天改为鼻导管吸氧(FiO2:5 L/min),P/F维持在160~200 mmHg;复查WBC、淋巴细胞、CD4+淋巴细胞、PCT均恢复正常水平,CD8+淋巴细胞较入院明显升高,胸部CT示双肺病灶明显吸收。患者转为普通型COVID-19,转出ICU,见图5~8。
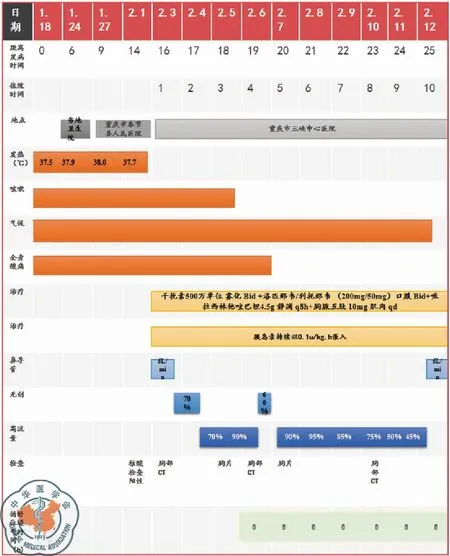
图5 病例2疾病发展及治疗进程图
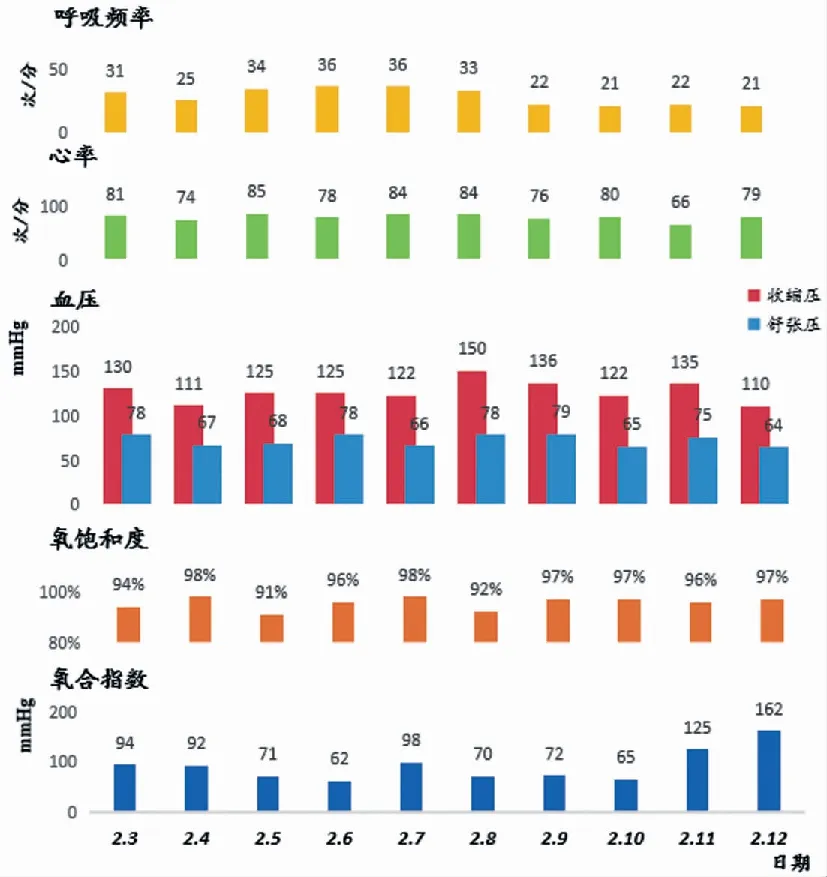
图6 病例2 生命体征图
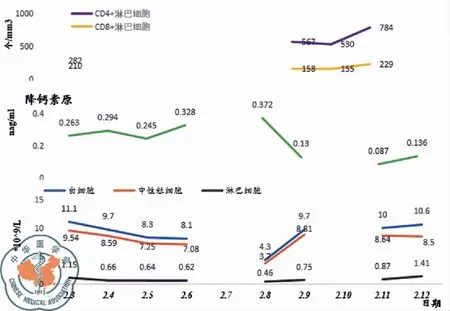
图7 病例2 生化指标
讨 论
根据《诊疗方案》[8],两例患者均诊断为“危重型COVID-19”,住院期间短时间内(1~2 h)HFNC或NIV改善氧合不理想,有指征行气管插管及有创机械通气。但在实际治疗中,这两例患者合并基础疾病不重,均无多器官功能损害,细胞因子正常。且所在医院无负压病房及正压头盔等防护措施,考虑到SARS-CoV-2传染性极强,主要通过飞沫传播、高浓度气溶胶[9]和接触传播[10],气管插管和气管镜等有创操作可增加医护人员的感染风险。故在患者不能耐受NIV时,我们严密监测患者生命体征,选择先试行HFNC,在患者耐受度较好的情况下同时联合间断侧卧位通气,最终患者氧合明显改善,顺利度过急性呼吸衰竭期而避免气管插管。
COVID-19通常并发ARDS,最终发展为呼吸衰竭甚至多器官功能衰竭[11-12]。Xu等[13]临床研究发现COVID-19患者早期发病并不十分凶险,甚至症状轻微,但后期会有加速,患者很快进展为多脏器功能衰竭,其原因可能与炎症风暴相关。气管插管可能增加继发性细菌感染的风险,诱发免疫细胞进一步分泌炎症因子,形成炎症风暴导致多器官功能衰竭。HFNC为非侵入性辅助通气方式,感染风险低,极少诱发炎症风暴。既往多个研究表明HFNC可减缓ARDS患者的肺泡塌陷,增加呼气末肺容积并改善氧合,降低插管率[14-16],并且可在一定程度上降低病死率[17-18]。另外,相比NIV,HFNC还具有良好的舒适度及耐受性[19-20]。有研究表明在轻-中度ARDS患者,HFNC治疗组病死率与NIV组并无统计学差异[21]。
但在临床工作中使用HFNC仍需注意以下几点:第一,HFNC平均产生4 cmH2O的气道末正压[22],但其依赖于正常的鼻部结构及良好的口唇闭合性,对于鼻部结构异常或口唇不能闭合的患者,使用HFNC效果不佳[23];第二,本报告中病例均为Ⅰ型呼吸衰竭,对于改善CO2潴留HFNC的效果还有待验证;第三,本报告中病例均在使用HFNC 24 h内氧合有所改善,且患者意识清楚,若使用HFNC 24 h氧合持续下降且伴意识障碍,则应立即行气管插管。
Gattinoni等[24]发现COVID-19并发“非典型ARDS”,即该类患者均保留相对良好的肺力学,肺可复张性较差,机械通气可带来的高PEEP可能更易导致血流动力学损害和液体滞留,而俯卧位通气可带来一定程度获益。俯卧位通气不仅可使ARDS背侧萎陷的肺泡复张[25],改善重力依赖区肺组织的氧合[26],还可以帮助肺内分泌物引流[27],进而有效改善通气灌注比及患者氧和状态[28-29]。但俯卧位通气依赖于镇静状态下患者的绝对配合[30-31]。而本文的两例患者均为清醒患者,俯卧位实施难度较大、依从性差,故改良为侧卧位通气。
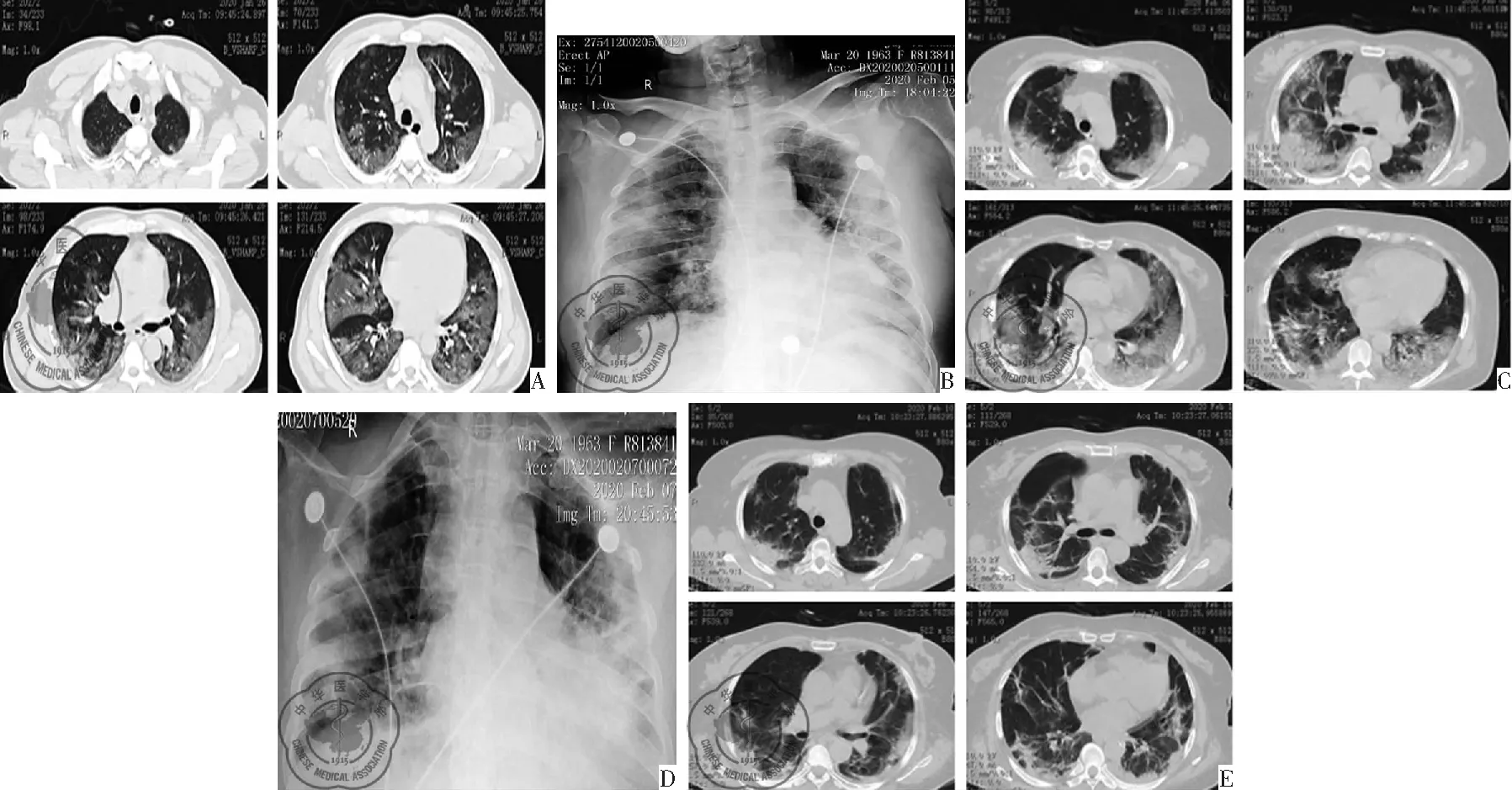
图8 病例2影像学检查;注:A:入院第1天胸部CT:双肺散在斑片状磨玻璃影;B:入院第3天胸部胸片:双肺散在云雾状斑片影;C:入院第4天胸部CT:双肺病灶较前似有增加;D:入院第5天胸部胸片:双肺散在斑片影,较前吸收;E:入院第8天胸部CT:双肺病灶较前吸收,伴纤维条索影
本文中HFNC联合侧卧位通气,可改善氧合,帮助患者度过急性呼吸衰竭期,积累了HFNC救治危重型COVID-19患者的成功经验。本文提出运用HFNC联合侧卧位通气治疗危重型COVID-19患者,这对降低危重型COVID-19患者的插管率及医护人员感染风险将有重大意义,同时可能减少气管插管继发感染带来的炎症风暴。
但本文报告的病例数有限,且为单中心病例,存在一定偏倚。在以后的临床工作中,将扩大病例研究范围,通过统计学分析得出具有统计学意义的结果。

