超声辅助下细针腰麻技术在老年下肢骨科手术中的应用
李长松,李小静,朱雅斌,吉晓丽,袁志国,徐玉民,宋后恩,孙灿林
(泰州市人民医院,江苏 泰州 225300)
随着精准化和舒适化医疗技术的快速发展,细针腰麻技术因操作简单,效果明确,并发症少等优点而备受麻醉医生青睐。众多研究也证实,细针腰麻技术是值得推广的麻醉操作技术[1]。临床中常推荐腰2~3或腰3~4椎间隙作为该技术的穿刺间隙。然而,在腰2~3或腰3~4椎间隙进行腰麻穿刺是否存在差异,目前研究尚少。本研究拟对行下肢骨科手术的老年患者在超声辅助下采用25G Whitacre 腰麻针分组选择腰2~3 或腰3~4 椎间隙进行单次腰麻技术,观察其操作、效果及并发症情况,探索其临床差异,从而为临床单次腰麻技术寻求更容易、更安全的麻醉穿刺间隙提供依据。
1 资料与方法
1.1 一般临床资料本研究获得院伦理委员会审核通过,所有入选患者均经过术前知情告知,签署了知情同意书。选自2018年5月至2019年12月入住我院骨科需行下肢手术的老年患者80例,采用随机对照试验(RCT),分为M和N两组。纳入标准:年龄>65岁,性别不限,ASAⅡ或Ⅲ级,18≤BMI≤28,择期行下肢骨科手术,预计手术时间≤2小时。排除标准:术前存在椎管内麻醉相关的禁忌症,拒绝椎管内麻醉,术前存在局麻药过敏史,近期存在呼吸道感染病史,术前心功能NYHA分级≥Ⅲ级(存在中度及以上心血管病变的客观依据,包括心脏瓣膜病变),术前Ⅱ级以上的高血压史血压控制不理想等。
1.2 麻醉方法
1.2.1 准备 患者入室后常规监测ECG、SpO2、NIBP、体温等。开放外周静脉后,桡动脉穿刺置管,行有创BP监测。两组患者麻醉穿刺前,预充6%130/6羟乙基淀粉4ml/kg进行补偿性扩容(Compensatory intravascular Volume Expansion, CVE)[2]。待一切准备完善后,由麻醉助手协助摆放侧卧膝胸位体位,有效暴露穿刺部位。
1.2.2 超声定位 迈瑞M7超声设置为硬膜外阻滞模式,凸阵低频探头:2-5MHz,深度40mm~60mm。从骶尾骨向头端沿脊柱纵轴扫描,先探寻到骶骨骨质连续高亮的声影,后向头侧移动,寻找与骶骨不相连的骨性山丘样声影,即为各腰椎棘突,进而确定椎间隙。若因骶骨的结构变异,无法确定时,可从胸12棘突向下寻找。穿刺间隙确定后,做上标记。用耦合剂将探头表面涂匀后附上无菌塑料护套,备用。
1.2.3 操作 穿刺部位消毒-铺巾,先将探头纵轴与后正中线平行,准确定位椎间隙和硬脊膜,然后轻轻旋转调整探头方向,改为短轴切面扫描,再轻轻朝头尾方向调整探头,寻找硬脊膜间隙最佳影像,确定角度和位置,冻结图像,测量皮肤与硬脊膜的垂直距离,最后把探头轻轻外移,让出正中穿刺点,微调探头角度将其图像正中。先行1.0%利多卡因做局麻浸润后,使用25GWhitacre腰麻针于脊柱正中垂直逐层穿刺,力争采用平面内穿刺技术,在超声影像的引导下穿刺针依次进入椎间隙,穿透黄韧带、硬脊膜,在针尖抵达硬脊膜时超声可见针尖影像,到达蛛网膜下腔时拔出针芯,可见脑脊液流出,抽取0.75%布比卡因1.3ml,用脑脊液将其浓度稀释到0.375%共2.6ml,缓慢注入蛛网膜下腔。注药后拔出腰麻针,缓慢置患者平卧位,经鼻导管吸氧,待麻醉起效。M 组选腰2~3 椎间隙为穿刺点,N 组选腰3~4 椎间隙为穿刺点。两组患者麻醉起效后,测量麻醉平面和麻醉深度,密切关注生命体征变化,体征波动巨大者,给予对症处理,必要时启动麻醉应急程序等。
1.3 监测指标记录(1)两组患者穿刺情况:包括麻醉消毒开始至完成穿刺时间、穿刺次数、存在异感病例、需更换操作者病例等;(2)麻醉效果:包括麻醉阻滞不全病例数、麻醉平面(按胸椎节段计算)、麻醉维持时间、术中需要使用血管活性药物病例数等;(3)术后情况:包括术后头痛、腰痛、术后恶心呕吐(PONV)等。
1.4 统计处理采用SPSS 22.0统计软件进行数据统计分析。正态分布计量资料以均数±标准差(x±s)表示,组间比较采用独立样本t检验;非正态分布计量资料以中位数(M)和四分位数间距(IQR)表示,组间比较采用Mann-Whitney U 检验。计数资料以例(%)表示,采用四格表χ2检验。P<0.05为差异有统计学意义。
2 结果
2.1 两组患者一般情况比较在性别、年龄、BMI(体重指数)、身高等方面差异无统计学意义(表1)。
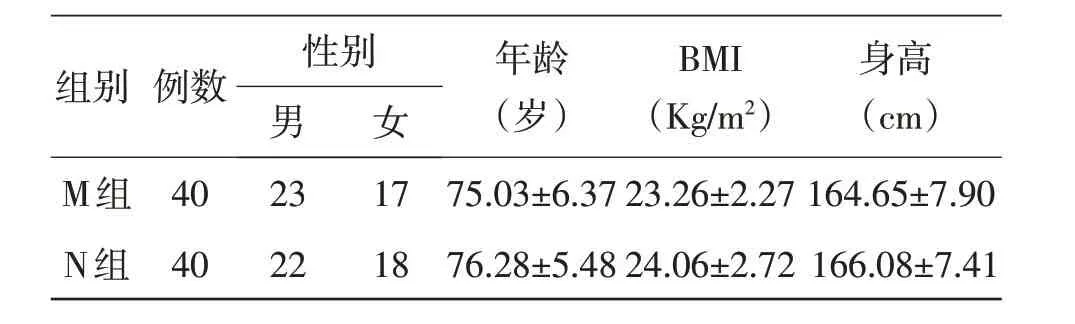
表1 两组患者一般情况的比较(x±s)
2.2 麻醉穿刺情况比较两组间比较,M 组麻醉消毒开始至完成穿刺时间,麻醉穿刺次数,需更换操作者例数均明显少于N 组,差异有统计学意义(P<0.05),而穿刺时异感的发生率两组间无明显差异(P>0.05,表2)。
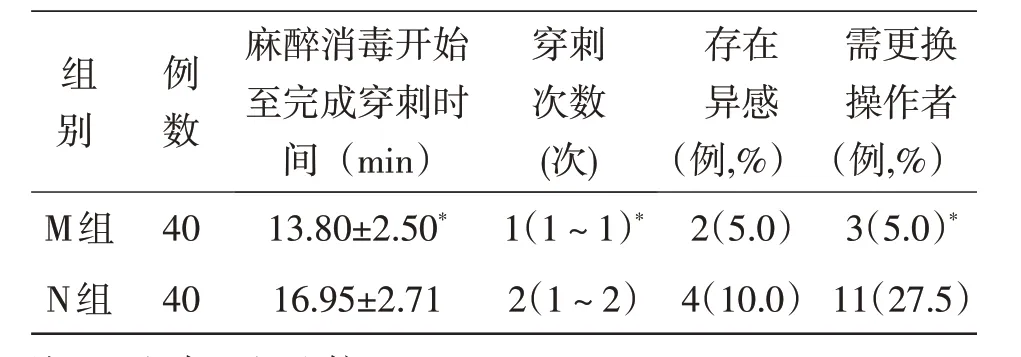
表2 两组患者麻醉穿刺情况的比较
2.3 麻醉效果情况比较两组间比较,M 组麻醉效果明显优于N 组差异有统计学意义(P<0.05),而术中需使用血管活性药物的病例数两组间无明显差异(P>0.05,表3)。
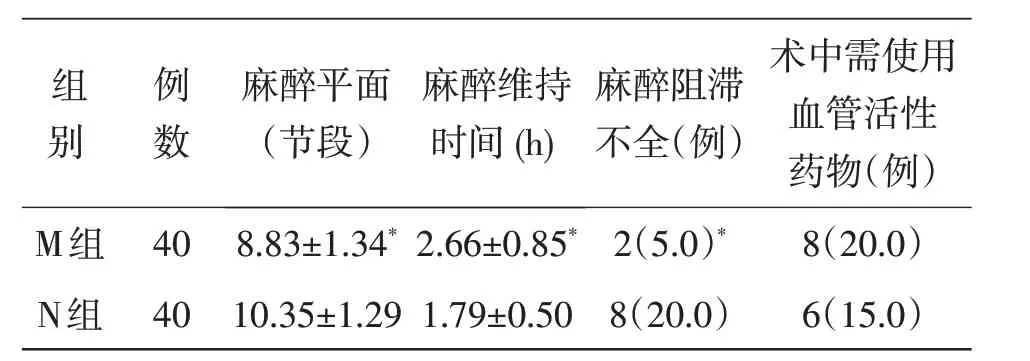
表3 两组患者麻醉效果情况的比较(x±s)
2.4 麻醉术后情况比较两组间术后PONV、术后头痛、腰痛及椎管内血肿、感染等并发症发生率比较,差异无统计学意义(P>0.05,表4)。
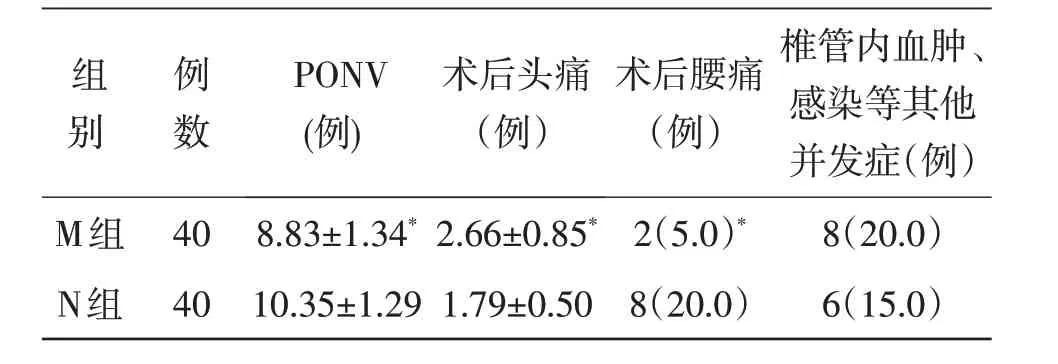
表4 麻醉术后情况比较(x±s)
3 讨论
老年患者腰椎结构改变、椎间韧带钙化、存在基础性腰椎疾病[3],这些生理病理改变增加了麻醉操作难度和风险,导致操作失败、麻醉效果不佳,麻醉并发症的几率增加等。因此,本研究为降低麻醉操作难度和麻醉风险,两组皆采用了超声辅助下进行麻醉操作,超声下可准确直观地定位椎间隙,同时可帮忙判断腰麻针的进针位置和方向,增加腰麻穿刺的成功率[4]。在本研究中M组麻醉消毒开始至完成穿刺时间、反复穿刺的次数和更换操作者的例数明显少于N 组,选腰2~3 椎间隙穿刺操作的成功率更高。由于脊柱在平卧时腰曲最高点为腰3椎体前缘,在人体直立时,腰3椎体受两个方向的剪切力的影响,因此腰3 椎体是比较容易发生退行性病变的腰部椎体,容易造成腰3 椎体形态改变或腰3~4 椎间隙狭窄、或与之相连的椎间韧带钙化等。这些因素会导致对老年患者在腰3~4椎间隙穿刺时,难度及并发症增加。而腰2~3椎间隙退行性改变的几率明显少于腰3~4 椎间隙[5],且该间隙在侧卧膝胸位时最易触及[2],因此选腰2~3 椎间隙穿刺更易操作且更易成功。
本研究中M 组平均麻醉阻滞平面明显高于N组,麻醉维持时间明显长于N 组,麻醉阻滞不全的发生率较N 组明显减少,从研究结果来看,M组麻醉效果明显优于N 组。人体平卧后,正常情况下腰段蛛网膜下腔的最高顶点为腰3 位置,麻醉药物以“分水岭”的形式在腰3 部位向两侧湍流式扩散[6],经腰2~3 椎间隙穿刺注药后,患者转为仰卧位,因重力作用,药液将沿着脊柱的斜坡向胸段移位,从而导致阻滞平面相对较高,而选择腰3~4椎间隙穿刺注药后,药液将向骶段移动,向头端溢散的药液相对较少,平面相对较低[7]。本研究结果也证实选腰2~3 椎间隙穿刺给药,麻醉效果更优。最后,从并发症发生情况比较来看,两组间无明显差异,这一结果也向我们证实选择腰2~3椎间隙穿刺或选择腰3~4椎间隙穿刺,都是安全可行的,从而进一步消除了操作者对于选择腰2~3椎间隙穿刺致脊髓损伤等并发症增加的顾虑。
综上,对行下肢骨科手术的老年患者在超声辅助下使用25GWhitacre 腰麻针在腰2~3 椎间隙和腰3~4 椎间隙实施单次腰麻,都是安全可行的,但腰2~3椎间隙实施穿刺成功率更高,效果更明确,更利于操作,是单次腰麻值得优选的穿刺节段。

