无症状成人不同曲度颈椎矢状面参数相关性分析
曹 斌,左玉强,康伟峰,于海泉,苏敬阳,田玉良,刘云鹏,侯 勇
颈椎正常生理曲度具有减轻震荡损伤、缓冲应力且保护脊髓的作用,研究颈椎曲度的变化有重要的影像学和临床诊疗意义[1-2]。颈椎曲度是临床医师阅读X线片时首先看到的影像学特点,其变化能较准确反映颈椎整体功能的变化,颈椎曲度异常是颈椎病早期诊断的一个重要指标[1]。以往对于颈椎平衡状态的评估通常以矢状面曲度作为参考依据,前凸型颈椎序列被认为是平衡状态,非前凸型颈椎序列被认为是异常状态,单纯的非前凸型颈椎序列仅是颈椎局部改变[3]。目前有关无症状成人中前凸型、非前凸型颈椎矢状面参数相关性研究报道较少。2017年1月~2019年6月,我们对180例无症状成人不同曲度颈椎矢状面参数进行测量及分析,进一步探讨不同曲度颈椎矢状面参数的相关性,报道如下。
1 材料与方法
1.1 研究资料纳入标准:① 年龄18~80岁;② 无颈肩部不适及颈椎病相关临床症状的体检者;③ 有标准颈椎DR正、侧位片影像学资料。排除标准:① 脊柱畸形(包括脊柱先天性发育不良或脊柱侧弯等所导致);② 曾有颈椎手术史;③ 有影响颈椎曲度的疾病,如强直性脊柱炎、类风湿关节炎等。本研究纳入180例,男85例,女95例。根据Borden测量法将体检者分为前凸组和非前凸组。前凸组:120例,男60例,女60例,年龄23~79(50.37±15.53)岁;非前凸组:60例,男25例,女35例,年龄27~76(49.58±10.20)岁。两组性别、年龄比较差异均无统计学意义(P>0.05)。
1.2 影像学测量方法及参数① 颈椎DR正、侧位拍摄标准:体检者分别取中立位和右侧站立位摄颈椎正、侧位DR影像,拍摄时体检者需双手自然下垂于身体两侧,听鼻线与地面平行;照射野上至枕骨粗隆凸,下至胸骨角水平,X线球管中心对准第四颈椎中心。② Borden测量法:指经C2椎体下终板中点及C7椎体上终板中点做连线,若C3~C6椎体中心全在该线腹侧,且至少一个椎体中心距该线的垂直距离≥2 mm,则为前凸组;若C3~C6椎体中心均位于该线腹侧,但最前方椎体中心距该线的垂直距离<2 mm或C3~C6椎体中心均位于该线背侧,则为非前凸组。见图1。③ 颈椎矢状面参数:C0~C2Cobb角(上颈椎曲度)指McGregor线与C2椎体下终板延长线形成的夹角;C2~C7Cobb角(下颈椎曲度)指C2、C7椎体下终板延长线的夹角;胸廓入口角(TIA)指连接T1椎体上终板中点与胸骨上终端的直线与T1椎体上终板平行线的垂线间的夹角;T1倾斜角(TS)指T1椎体上终板延长线与水平线间的夹角; C2~C7椎体矢状面垂直距离(C2~C7SVA)是指分别经过C2椎体中心、C7椎体后上角做铅垂线,该2条铅垂线间的垂直距离。见图2。
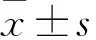
2 结果
C2~C7Cobb角、TS前凸组均大于非前凸组(P<0.01),见表1。前凸组颈椎矢状面各参数相关性分析:① C0~C2Cobb角与C2~C7Cobb角呈负相关,与C2~C7SVA呈正相关;② C2~C7Cobb角、TIA均与TS呈正相关;③ TIA、TS均与C2~C7SVA呈负相关。见表2。非前凸组颈椎矢状面各参数相关性分析:① C0~C2Cobb角与C2~C7Cobb角呈负相关,与C2~C7SVA呈正相关;② C2~C7Cobb角与C2~C7SVA呈负相关;③ TIA与TS呈正相关。见表3。
典型案例见图3、4。
3 讨论
脊柱矢状面平衡能使人以最小的能耗维持姿势的平衡及水平视线,而颈椎作为全脊柱中运动功能最为灵活及支撑头部的节段,在全脊柱的平衡中发挥着关键作用[4-5]。颈椎曲度的变化会导致椎体、椎间盘、脊髓、小关节、颈部肌肉等结构的应力再分布,从而引起颈痛、椎间盘及钩椎关节退变、韧带肥厚、增生等一系列病变[6]。以往研究认为前凸型颈椎序列是正常平衡状态,但单纯非前凸型颈椎序列(包括笔直型和后凸型)也不能作为病理性表现,因为部分成人中存在非前凸型颈椎曲度,而且这些曲度的改变并非都会引起临床症状[3,7]。

表1 前凸组与非前凸组颈椎矢状面各参数比较

表2 前凸组颈椎矢状面各参数相关性分析(r值,P值)

表3 非前凸组颈椎矢状面各参数相关性分析(r值,P值)

图1 Borden测量法,经C2椎体下终板中点及C7椎体上终板中点做连线 A.前凸组,显示C3~C6椎体中心全在该线腹侧,且至少1个椎体中心距该线的垂直距离≥2 mm;B.非前凸组,显示C3~C6椎体中心均位于该线腹侧,但最前方椎体中心距该线的垂直距离<2 mm;C.非前凸组,显示C3~C6椎体中心均位于该线背侧 图2 颈椎矢状面参数 可测量C0~C2 Cobb角、C2~C7 Cobb角、TIA、TS、C2~C7 SVA等参数 图3 前凸组颈椎DR侧位片 A.体检者,女,54岁,C0~C2 Cobb角为19°,C2~C7 Cobb角为26°,TIA为65°,TS为25°,C2~C7 SVA为1.3 cm;B. 体检者,女,59岁,C0~C2 Cobb角为19°,C2~C7 Cobb角为25°,TIA为79°,TS为27°,C2~C7 SVA为1.1 cm;C. 体检者,女,44岁,C0~C2 Cobb角为17°,C2~C7 Cobb角为21°,TIA为77°,TS为30°,C2~C7 SVA为2.0 cm 图4 非前凸组颈椎DR侧位片 A.体检者,女,29岁,C0~C2 Cobb角为27°,C2~C7 Cobb角为9°,TIA为59°,TS为12°,C2~C7 SVA为2.0 cm;B.体检者,女,56岁,C0~C2 Cobb角为22°,C2~C7 Cobb角为16°,TIA为82°,TS为30°,C2~C7 SVA为1.2 cm;C.体检者,男,43岁,C0~C2 Cobb角为30°,C2~C7 Cobb角为2°,TIA为65°,TS为20°,C2~C7 SVA为2.8 cm
本研究中,C2~C7Cobb角前凸组大于非前凸组(P<0.01);C0~C2Cobb角两组比较差异无统计学意义(P=0.12),提示下颈椎曲度较上颈椎曲度对颈椎整体曲度的决定性作用更大。TS前凸组大于非前凸组(P<0.01),该结果与赵文奎 等[3]的研究结果基本一致,提示随着颈椎曲度从前凸发展至笔直甚至后凸的过程中,头部中心前移,而TS决定了维持头部重心在平衡位置所需的颈椎曲度,以使得应力分布平衡及保持双眼平视功能[3,5]。
前凸组各参数相关性分析显示:① C2~C7Cobb角、TIA均与TS呈正相关,该结果与其他学者研究结果[8-9]相一致。C2~C7Cobb角与TS呈正相关的机制可能是当TS增大时,头颅前移趋势增大,颈椎通过颈部肌肉状态改变(包括颈及枕骨的椎伸/屈肌调节)可而使上颈椎呈过伸状态,而下颈椎呈弯曲状态,进而使头颅重心恢复正常状态,以此维持平视的功能,而这些改变的代偿导致C2~C7Cobb角增大[10]。根据TIA的测量方法及定义可以发现,其大小取决于T1椎体上终板中点与胸骨上终端在矢状面上的相对位置。成人在一定时期内可以有相对稳定的TIA,该时期内TIA大小不会随姿势和体位的变化而变化,且该时期内脊柱的退行性改变相对较缓,故脊柱的退行性改变对TIA的影响很小。此时,TS随着胸廓矢状面距离的增大和胸椎后凸曲度的变化而变化,而更大的TIA需要更大的TS与之相匹配,反之亦然[8-9]。② C0~C2Cobb角与C2~C7Cobb角呈负相关,这与赵文奎 等[3]的研究结果相一致,其生物力学及代偿机制可能是由于某节段颈椎序列改变会导致相邻节段颈椎序列发生相应的改变,以维持颈椎及全脊柱节段的稳定。③ TS与C2~C7SVA呈负相关,尽管学者们[11-12]均采用仰卧位图像测量,但本研究结果也再次验证了颈椎矢状面各参数间的相关性。这与赵文奎 等[3]的研究结果相反,笔者分析原因可能为其研究对象为 18~35岁的年轻志愿者。④ TIA与C2~C7SVA呈负相关,这与文献研究结果[12-13]相一致。
非前凸组各参数相关性分析显示:C0~C2Cobb角与C2~C7SVA、TIA与TS均呈正相关,该结果与文献研究结果[14-15]相一致。导致该结果的生物力学机制可能是由于不同颈椎生理曲度状态下,随着头部重心的变化,头部对颈椎的作用力也发生变化,从而导致颈椎矢状面序列发生变化,最终导致颈椎矢状面参数间发生相关性改变。由此可见,不同曲度的无症状成人颈椎矢状面参数间相关性存在一定差异,目前文献报道[3,15]的颈椎矢状面参数间相关性多是前凸型颈椎曲度状态下测量所得,故对于非前凸型颈椎曲度的患者在制定手术方案和评估术后疗效时需要对文献报道所报道的参数相关性及患者的颈椎曲度参数进行综合考虑。
本研究存在以下局限性:① 部分体检者特别是肥胖者,由于胸部及肩部骨和软组织的遮挡,难以明确显示胸骨顶端、C7椎体下缘、T1椎体上缘,从而影响部分参数测量;② 未将研究对象的颈部软组织情况纳入研究,而颈部软组织情况可导致颈椎矢状面曲度发生改变;③ 非前凸型体检者数量较少,测量参数存在一定偏差;④ 未选取有临床症状者作为对照组。
综上所述,本研究发现无症状成人不同曲度颈椎矢状面参数相关性不同,提示不同曲度颈椎序列代偿机制可能不同,对于非前凸型成人,建议进行C2~C7Cobb角、TS、TIA测量后综合评估以制定更合适的治疗方案。

