胎盘粘连史、子宫内膜炎与剖宫产术后子宫瘢痕妊娠的相关性
陈蕾,罗明,柳月霞
(南阳市第二人民医院 产一科,河南 南阳 473000)
剖宫产术后子宫瘢痕妊娠(cesarean scar pregnancy,CSP)为剖宫产远期并发症,受精卵着床于切口瘢痕处,为特殊类型异位妊娠。近年来,随着剖宫产率逐年升高,CSP发病率增加。据统计,2013年我国CSP发生率为1∶1 221,随着病情进展可造成子宫破裂、大出血等严重并发症,危及生命[1]。因此,探究CSP发病原因,准确评估其危险因素对减少CSP发生率,降低子宫破裂、大出血的发生风险,提高妊娠质量至关重要。研究显示,胎盘粘连是宫腔感染及多次刮宫造成局部子宫内膜异常所致,易引发子宫收缩不良,影响妊娠位置[2]。子宫内膜炎是子宫内膜结构发生的炎症改变,不利于受精卵着床。本研究旨在分析胎盘粘连史、子宫内膜炎与剖宫产术后子宫瘢痕妊娠的相关性。
1 资料与方法
1.1 一般资料选取南阳市第二人民医院2016年10月至2019年10月收治的已确诊的92例CSP患者作为观察组,年龄为20~39岁,平均(29.54±4.32)岁,产次为1~4次,平均(2.86±0.53)次,剖宫产次数:1次74例,≥2次18例,停经时间为40~68 d,平均(55.32±5.44)d。另选取同期瘢痕子宫并早孕女性86例作为对照组,年龄为21~41岁,平均(30.85±4.74)岁,产次为1~4次,平均(2.70±0.58)次,剖宫产次数:1次80例,≥2次6例,停经时间为42~71 d,平均(56.48±5.74)d。两组年龄、产次、剖宫产次数、停经时间比较,差异无统计学意义(均P>0.05),具有可比性。本研究经南阳市第二人民医院医学伦理委员会审核通过。
1.2 选取标准纳入标准:(1)子宫下段剖宫产史;(2)有明确停经史,妊娠伴或不伴腹痛、阴道流血;(3)超声显示妊娠着床于子宫前壁下段肌层;(4)入院阴道B型超声检查显示宫腔及宫颈内无妊娠囊,部分可见胚芽或胎血管搏动,膀胱与妊娠囊间子宫肌层消失或变薄,子宫前壁肌层连续性中断;(5)签署知情同意书。排除标准:(1)其他类型异位妊娠;(2)恶性肿瘤;(3)妊娠滋养细胞疾病史;(4)子宫肌瘤、子宫破裂修补、子宫穿孔等手术所致瘢痕子宫;(5)血液系统疾病;(6)其他严重急慢性疾病;(7)全身急慢性感染;(8)合并其他子宫疾病。
1.3 分析方法收集两组基础资料,包括年龄、本次妊娠距前次剖宫产时间、自然分娩史、人流史、剖宫产次数、胎盘粘连史、胎盘植入史、前置胎盘史、产后出血史、子宫内膜炎等,进行CSP危险因素单因素分析及多因素分析。
1.4 观察指标(1)CSP危险因素单因素分析;(2)CSP多因素分析。
1.5 统计学方法采用SPSS 22.0统计软件处理数据。计数资料(危险因素指标)以率(%)表示,采用χ2检验。CSP相关危险因素采用Logistic回归分析,P<0.05为差异有统计学意义。
2 结果
2.1 CSP危险因素单因素分析经单因素分析,CSP与年龄、本次妊娠距前次剖宫产时间、胎盘粘连史、人流史、剖宫产次数、子宫内膜炎相关(均P<0.05)。见表1。
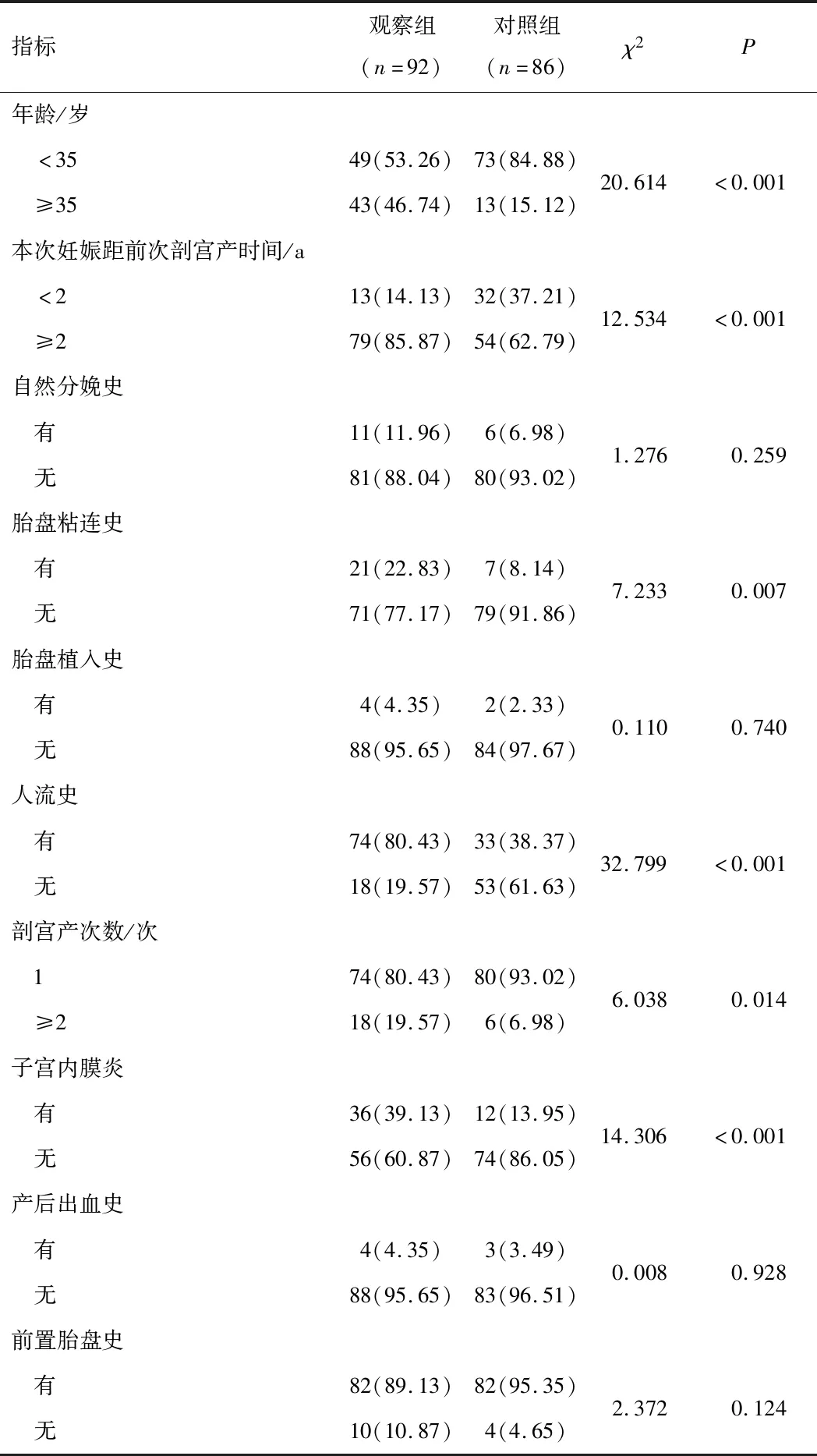
表1 两组CSP危险因素单因素分析[n(%)]
2.2 CSP多因素分析Logistic回归分析证实,胎盘粘连史、人流史、剖宫产≥2次、子宫内膜炎为CSP的独立危险因素(均P<0.05)。见表2。
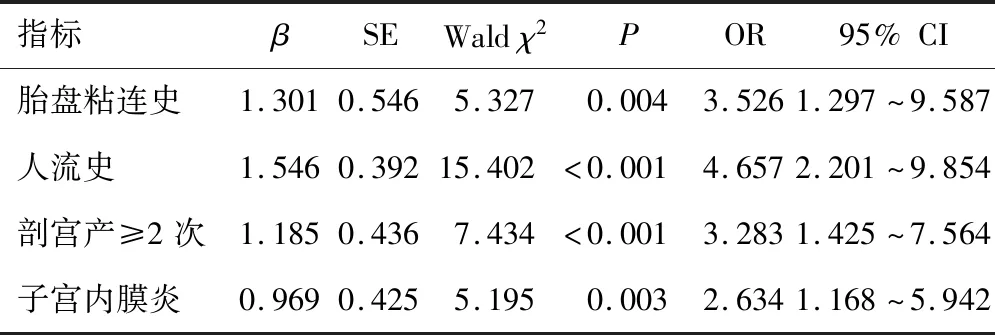
表2 CSP危险因素的多因素分析
3 讨论
CSP是剖宫术后常见远期并发症,近年来,受多种因素影响,剖宫产率日益升高,而剖宫产远近期并发症发病率随之升高。目前,“二孩政策”开放,存在剖宫产史女性再次受孕,但因其存在子宫瘢痕,再次妊娠时增加CSP发生风险。此外,CSP与妊娠早期出血具有相同表现,临床诊断主要依赖于B型超声检查,但存在一定漏诊、误诊现象,造成部分患者难以得到及时准确诊断和有效治疗,随病情进展,危及生命安全。CSP发病机制复杂,病情凶险,既有独立原因,又存在相关因素,而掌握其危险因素,及时采取有效管理和治疗措施对降低CSP所致风险至关重要。
据统计,我国人工流产率为29.3%,重复人工流产率高达55.9%[3]。另有研究指出,人流术中,反复吸引或搔刮极易对子宫内膜基底层造成损伤,增加子宫瘢痕化及宫腔粘连发生风险,不利于受精卵着床,且妊娠下移造成受精卵着床于下段瘢痕处,从而发生CSP[4]。本研究发现,人流史是CSP的重要危险因素,与张沛玲[5]的研究一致。因此,需对育龄期妇女或存在性生活女性展开避孕宣教和指导,以降低人工流产率,减少人工流产所致近期和远期并发症。研究发现,胎盘粘连与CSP发生相关[6-7]。胎盘粘连时需对胎盘进行人工剥离,操作过程中易造成子宫内膜基底层损伤,肌层和内膜间形成裂隙及微管道,当剖宫产后再次妊娠时,受精卵着床后血供不足,迫使受精卵着床于子宫瘢痕处,最终导致CSP发生。本研究发现,胎盘粘连为CSP的重要危险因素,对于存在胎盘粘连女性,临床应给予足够重视。此外,胎盘粘连多发生于存在多次宫腔操作史者,因此应尽量减少多次刮宫及引产,降低医疗操作对子宫内膜损伤程度。本研究还发现,剖宫产≥2次、子宫内膜炎是CSP的独立危险因素。研究报道,40%~72%的CSP患者剖宫产次数≥2次[8-9]。多次剖宫产后子宫瘢痕组织宽大,周围血供条件差,切口处菲薄均可造成切口愈合不良,形成憩室,增加CSP发生风险。此外,当子宫内膜发生炎症时,造成内膜水肿、充血、炎症渗出,甚至内膜坏死,形成溃疡和瘢痕,引起宫腔内环境发生变化,影响受精卵正常着床,导致受精卵下移并着床于子宫下段瘢痕处继续生长[10]。本研究显示,子宫内膜炎是CSP的危险因素之一,提示临床工作中,需做好子宫内膜炎的预防工作,降低CSP发生风险。子宫内膜炎病因繁多,如不洁性生活,经期不注意卫生,多次宫腔操作史等,因此针对育龄期妇女需加大健康宣教力度,严控妇科手术指征,规范操作,及时预防和治疗下生殖道感染,降低子宫内膜炎发生率,进而降低CSP发生风险。
综上所述,剖宫产≥2次、胎盘粘连史、人流史、子宫内膜炎为CSP的独立危险因素,临床应对具备上述高危因素剖宫产术后子宫瘢痕女性加强管理,降低CSP发生风险,提升妊娠质量。

