超声引导下胸部神经阻滞Ⅰ+ Ⅲ在乳腺区段切除术中的应用
范志勇,李伯兴,钟倩文 (广东省东莞市寮步医院,广东东莞 523400)
乳腺区良性肿块占乳腺肿块的80%[1],最常见的是乳腺纤维瘤[2]。临床上手术切除治疗效果良好,术后患者手术瘢痕小,复发与恶性病变少,且患者乳房外观和形状基本正常[3]。既往此类手术多采用局部麻醉、硬膜外麻醉、胸椎旁阻滞等麻醉方式,常存在阻滞不全、操作复杂和穿刺损伤等风险。近年来超声技术的发展使得胸部神经阻滞用于新型乳腺区段切除术的麻醉方式成为可能,且有效提高了手术效率和准确性[4]。其中Ⅰ型胸神经(PECSⅠ)阻滞由Blanco等[5]提出,是将局部麻醉药注入到胸大与胸小肌之间达到阻滞胸外、内侧神经的目的;PECSⅢ阻滞由PECSⅡ改良而来[6],手术时将局部麻醉药注入前锯肌表或深层以实现阻滞胸背神经和肋间神经外侧皮支的目的。本文旨在了解PECSⅠ+Ⅲ阻滞应于临床的疗效,为乳腺区段切除术提供更多镇痛模式的选择。
1 资料和方法
1.1 病例和分组
选取2019年1-10月在我院就诊并进行乳腺区段切除术的良性肿块患者60例,美国麻醉医师协会(ASA)分级为Ⅰ~Ⅱ级,排除有穿刺部位感染、病态肥胖、罗哌卡因/利多卡因过敏史、凝血功能障碍、穿刺不合作、术前使用其他麻醉镇痛药物任一项者。研究开始前,准备60个信封,在前30个信封中置入试验组治疗方法卡片,后30个为对照组治疗方法卡片,封闭信封;使用随机数字表法给60个信封编号,再按顺序排列,以上分组操作由第三方进行;接收患者后,医者按顺序获得信封并揭开取得治疗方法,在手术前向患者及家人说明手术目的与方法等,在知情同意后纳入本研究。60例按上述分组方法分成试验组和对照组,每组30例。两组患者年龄、身高、身体质量、ASA分级等一般资料差异均无统计学意义(P>0.05),见表1。

表1 两组患者一般资料的比较
1.2 方法
所有患者手术前禁食饮8 h并术前30 min肌注阿托品注射液0.5 mg。入手术室后开放静脉通道,并采用4~6L流量面罩吸氧。两组患者在穿刺前均静脉给予舒芬太尼与咪唑安定镇静,剂量分别为0.1、20 μg/kg。给予丙泊酚4 mg/(kg·h)静脉泵注辅助用药,维持至术终。根据手术进程若患者出现皱眉、体动等反应时,静脉追加注射丙泊酚1~2 mg/kg。
实验组采用超声引导下PECSⅠ+Ⅲ神经阻滞。患者取仰卧位,面向对侧,双手抬起高至头部,肘部向肩膀屈曲,PECSⅠ和PECSⅢ用药分别为0.4%罗哌卡因10、20 mL。PECSⅠ具体操作方法[7]:应用彩色超声多普勒仪器,将高频线阵探头置于锁骨下中外1/3后,辨认后以胸大肌与胸小肌之间的胸肩峰动脉的胸壁分支(胸外侧神经紧邻此动脉)为标志,在平面内由外向内进针,将0.4%罗哌卡因10 mL注入胸大肌与胸小肌之间的筋膜间隙。PECSⅢ具体操作方法:患者取仰卧位,上臂外展,肘部屈曲,手置于肩上,将探头矢状位朝外下方放在锁骨中线后,移动探头并在腋中线的第五肋间找到背阔肌和前锯肌,将针尖指向头侧,采用长轴平面内方法进针,在前锯肌的表面或深层注入0.4%罗哌卡因20 mL。两项神经阻滞完成后观察患者30 min,由另外一名不知情的麻醉医生用针刺法每隔5 min沿T1~T12皮区测定阻滞平面,若30 min没有任何痛觉减退即视为阻滞失败,麻醉方式改全身麻醉。对照组给予1%利多卡因局麻辅助静脉麻醉。
术中常规监测,记录手术前(T0)、切皮时(T1)、术中(记录术中任意3次取均值)(T2)、术毕(T3)时点血压(SBP/DBP)、心率(HR)、脉搏血氧饱和度(SpO2);记录手术时间、术中追加丙泊酚次数、丙泊酚用量及改用全身麻醉的病例数。术后1、4、8、12、24、48 h访视患者,每次记录视觉模拟评分(VAS);随访患者术后低血压、呼吸抑制等不良事件发生情况。术后1、48 h随访记录患者满意度。
1.3 统计学处理
使用SPSS 19.0软件进行统计学处理。计量资料以±s表示,采用t检验;计数资料采用χ2检验。P<0.05为差异有统计学意义。
2 结果
试验组手术时间、术中追加丙泊酚次数及丙泊酚使用总量均少于对照组,差异有统计学意义(P<0.01),见表2。两组各时点的SBP差异均无统计学意义(P>0.05);T3时,试验组的DBP高于对照组(P<0.05) ;T1、T2、T3时,试验组的HR高于对照组(P<0.01);T2、T3时,试验组的SpO2高于对照组(P<0.01),见表3。术后1、8、12、48 h试验组的VAS评分均低于对照组(P<0.01),见表4。两组呼吸抑制、刺中血管、低血压、阻滞失败改全麻等不良事件的发生率差异无统计学意义(P>0.05),详见表5。试验组术后1、48 h满意度高于对照组(P<0.01),见表6。
表2 两组患者手术时间、追加丙泊酚次数及丙泊酚用量的比较 (±s,n=30)
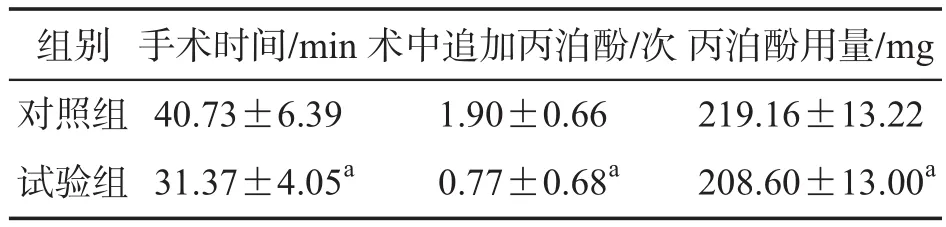
表2 两组患者手术时间、追加丙泊酚次数及丙泊酚用量的比较 (±s,n=30)
两组比较:aP<0.01
组别对照组试验组手术时间/min 40.73±6.39术中追加丙泊酚/次1.90±0.66丙泊酚用量/mg 219.16±13.22 31.37±4.05a0.77±0.68a208.60±13.00a
表3 两组术中常规检测指标的比较 (±s,n=30)

表3 两组术中常规检测指标的比较 (±s,n=30)
两组比较:aP<0.05,bP<0.01
检测指标SBP/mmHg DBP/mmHg T3 117.70±6.17 119.83±4.73 72.90±2.83 a HR/(次/min)T0 119.07±7.38 120.30±5.40 73.87±5.06 74.27±4.55 71.87±3.28 72.47±2.69 97.73±2.74 98.50±3.44对照组试验组对照组试验组对照组试验组对照组试验组T1 116.17±8.79 114.37±6.75 66.17±5.11 68.13±3.37 68.97±3.37 T2 116.84±5.94 118.27±3.41 71.11±2.50 70.84±2.56 71.42±2.46 74.50±3.10 71.60±2.76 b b b SpO2/%73.63±1.99 93.27±4.34 95.23±3.71 75.24±2.09 91.57±1.68 73.57±2.74 93.23±2.21 96.90±1.57b97.10±3.97b
表4 两组术前及术后VAS评分的比较 (±s,n=30)

表4 两组术前及术后VAS评分的比较 (±s,n=30)
两组同时点比较:aP<0.01
组别对照组试验组术前1.41±0.44 1.50±0.49术后1 h 2.71±0.48术后8 h 1.98±0.10术后12 h 1.70±0.11术后48 h 1.20±0.10 1.86±0.48a术后4 h 2.28±0.09 2.07±0.081.68±0.07a1.43±0.08a术后24 h 1.53±0.13 1.25±0.070.86±0.09a

表5 两组术后不良事件发生情况的比较
表6 两组术后满意度的比较 (±s,n=30,分)

表6 两组术后满意度的比较 (±s,n=30,分)
两组比较:aP<0.01
组别对照组试验组术后1 h 79.20±5.76术后48 h 83.43±3.87 85.57±3.96a92.63±3.90a
3 讨论
乳腺区良性肿块发生率随生活压力的增大而增加且有年轻化的趋势,该疾病手术麻醉方式常为局部麻醉,但在乳腺肿物处注射局部麻醉药往往会影响手术者的术野,从而导致切除不干净或者过多切除正常乳腺组织,引发患者焦虑[8]。同时,乳腺部位手术中的患者多敏感和紧张,局部麻醉效果往往欠佳,需要追加较大量的静脉麻醉药,进而引起呼吸抑制和血压下降[9],带来一定的医疗隐患。临床常用镇痛效果好的胸部硬膜外阻滞与胸椎旁阻滞进行麻醉,尽管有减轻围术期机体的应激与炎症反应的优点[10],但可能导致低血压与气胸等不良反应的发生[11-12]。支配乳腺区域涉及多条神经,包括肋间神经、胸内侧神经、胸外侧神经和胸背神经。PECSⅠ阻滞胸内、外侧神经。PECS Ⅲ阻滞偏向后下方的胸背神经和肋间神经外侧皮支,相对于PECSⅡ,PECS Ⅲ操作探头放置在腋中线,患者患侧手上举有利于缩短皮肤和目标神经的距离,更好地避免了皮下脂肪和乳房对穿刺路径的干扰,缩短穿刺时间,提高了穿刺成功率,对一些肥胖和乳房大的女性更有意义。此外,由于PECSⅢ较PECSⅡ离血管更远,其临床实施更安全,出现并发症的概率更低[13]。
本文在超声引导下应用PECSⅠ+Ⅲ进行乳腺区段切除术,结果显示:试验组的手术时间、术中追加丙泊酚次数及丙泊酚使用总量均少于对照组(P<0.01),原因可能是试验组因为不在乳腺肿物位置注射局部麻醉药,术野清晰,并且术中镇痛效果完善,患者术中体动少,手术过程流畅,从而能有效地降低手术时间和静脉药的使用量。此外,试验组术中的DBP、HR、SpO2等指标的波动比对照组更小,原因可能是超声引导能精准定位胸部神经,阻滞完善,针对性强,丙泊酚使用量减少[14-15]。而术后试验组VAS评分相对低且术后1、48 h满意度高,显示胸部神经阻滞能一定程度阻断疼痛刺激的传入,有效抑制局部因子的释放[16],减轻患者的术后早期疼痛[17-18],从而提高了患者的满意度。
综上所述,超声引导下PECSⅠ+Ⅲ进行乳腺区切除术能提高术中患者生命体征的稳定性并降低术后疼痛,相对于局部麻醉,具有精准、简单的优势,患者术后恢复快,满意度高,有较好的临床推广价值。

