老年人肌少症研究进展
赵晓琴
骨骼肌是决定人体运动能力最重要的器官。随着年龄的增长,人体骨骼肌肌肉含量会逐年减少。1989年美国Irwin Rosenberg首次提出骨骼肌衰减症(sarcopenia),简称肌少症。经过近20年的临床实践和科研积累,2018年欧洲老年肌少症工作组(EWGSOP)达成共识,将肌少症定义更新为,“随着年龄的增长,机体进行性地呈现全身骨骼肌质量减少,同时伴有肌肉力量和(或)功能减退的综合征”。肌少症已被列入国际疾病分类,代码为M62.84。该病常见于老年人,尤其是80岁以上的老年人。目前全球人口老龄化趋势与日俱增,每年60岁以上的老年人增加2.6%,到本世纪50年代,全球60~65岁的老年人预计将超过20亿[1]。老年人身患肌少症后,行走、坐起及举物等日常活动受限,容易造成无力、跌倒、骨折,进而引发心血管系统、呼吸系统疾病,严重者导致失能,甚至死亡。据此,肌少症给家庭和社会带来的问题迫在眉睫,并已成为老年医学、预防医学及运动科学研究的重要课题。本文就目前老年人肌少症的发病及运动干预研究进行综述,以期为肌少症的有效预防和治疗提供思路。
1 发病率
肌少症是全球发病率较高的疾病。不同国家地区肌少症的发病率存在较大差异,这可能是由于种族、地理位置、饮食等生活方式以及诊断标准不同所致。表1是各个国家及地区老年人肌少症发病率的情况。欧美和亚洲人群老年人肌少症发病率分别为5%~13%,7.8%~35.3%[2~12]。亚洲老年人肌少症发病率较高于欧美老年人,而中国老年人肌少症发病率更高,其中中国内地老年人肌少症发病率高于香港及台湾地区老年人,而且女性发病率要高于男性。据推测,目前全球肌少症患病人群约有5千万,未来40年患病人数预计将超过2亿[2]。
2 影响因素及发病机制
2.1 影响因素
2.1.1 年龄肌少症最主要的影响因素就是年龄。随着年龄的增大,人体在老化过程中各器官系统的生理功能逐渐衰退。最明显的是,脂肪组织呈渐进性增加,肌肉合成能力下降,肌肉量减少,出现自然萎缩,肌肉功能减退。有研究报道,70岁以上的老年人肌肉量比青年峰值期减少约20%,80岁以上则减少达40%[13]。另有报道称,人体骨骼肌横切面积在50岁之后每年以1%的速度在减少[14]。可见,肌纤维数量或者体积的下降,可能是骨骼肌质量减少引起肌少症的原因[15]。
2.1.2 身体活动量老年人身体活动量缺乏是容易诱发肌少症的直接原因。老年人受衰老和疾病的困扰,身体活动量容易缺乏,造成肌肉力量下降,肌肉萎缩加快,进而使得基础代谢率降低,机体更易疲劳,加重了静坐少动的生活习惯,形成恶性循环。对14名60岁以上习惯坐式生活的男性老年人追踪研究12年后发现[16],除肘伸肌外所有肌群的等速肌力以及肌肉横断面积均呈进行性下降趋势。肢体如若完全不活动3~5周,肌力则减少50%。在相同卧床不活动的情况下,老年人腿部肌肉质量衰减速度是年轻人的3倍。因此,老年人应该避免卧床及静坐少动,进行有规律的身体活动,这样才能缓解衰老引起的运动能力下降,延缓肌肉量的流失,预防及控制肌少症的发生[17]。
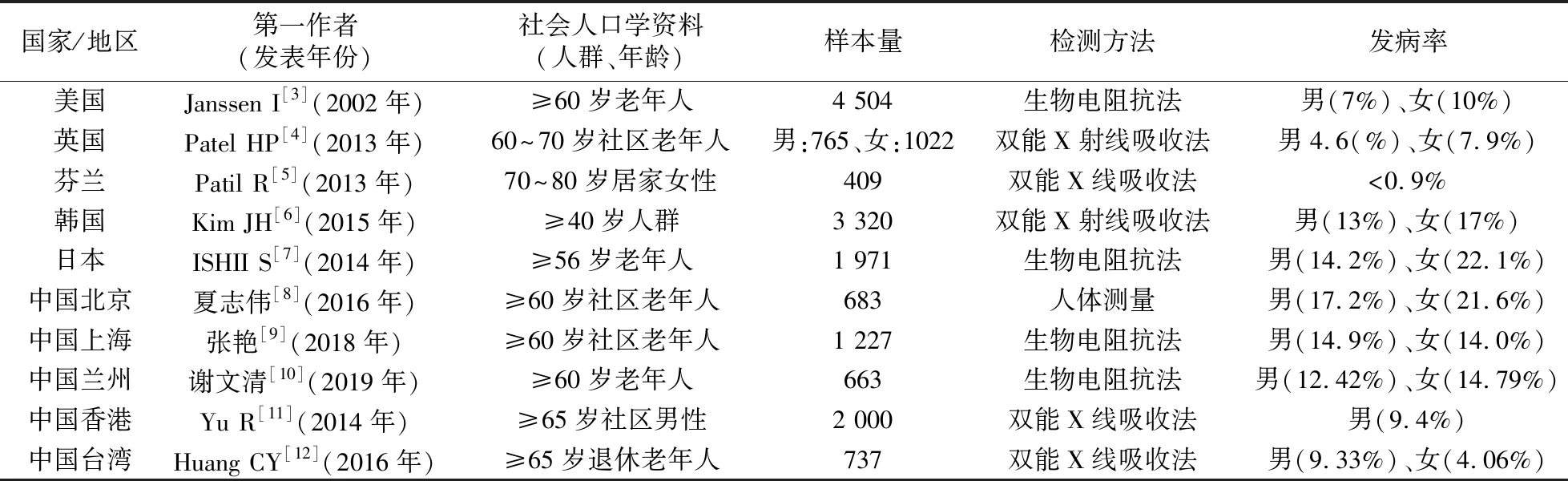
表1 不同国家及地区肌少症发病率情况
2.1.3 营养状况营养补充以蛋白质和维生素D对肌肉量及肌力影响最大。机体60%的蛋白质储存于骨骼肌内。老年人由于蛋白质摄入不足以及消化吸收不好,导致肌肉蛋白质合成减少,同时蛋白质降解速率加快,致使肌肉总蛋白量不足,从而引发肌少症。肌少症的发生还与维生素D缺乏有关。肌纤维膜上的维生素D受体会随着年龄的增大而减少,老年人维生素D水平仅为成年人的1/4。老年人血清维生素D低于20.0nmol/L,肌力就会显著降低;而血清维生素D在22.5~40.0nmol/L时,肌肉功能会有明显改善[18]。因此,预防和控制老年肌少症,蛋白质和维生素D二者缺一不可。
2.1.4 激素人体分泌的多种激素会对肌肉造成影响。随着年龄的增大,人体下丘脑-垂体轴功能进行性衰减,进而下丘脑-垂体-生长激素轴,下丘脑-垂体-肾上腺轴,下丘脑-垂体-甲状腺轴,以及下丘脑-垂体-性腺轴功能障碍,致使生长激素、三碘甲状腺原氨酸(T3)、睾酮、雌二醇等相关激素合成降低,而糖皮质激素释放增加,最终对肌力及肌肉功能产生影响,加大肌少症的危险[19]。此外,胰岛素对肌组织也有重要影响。如果机体胰岛素敏感度降低或者出现胰岛素抵抗,就会影响肌细胞对葡萄糖的吸收,使肌肉维持功能的能量缺乏,肌组织功能减退,最终导致肌少症的发生[20]。
2.2 发病机制目前老年人肌少症的发病机制尚不明确,国内外学者主要从以下几个方面进行研究:(1)神经—肌肉功能:随着年龄的增加,支配肌肉的α运功神经元数量及功能的衰退会直接导致肌肉力量以及协调性下降,是老年肌少症发生的主要原因。骨骼肌纤维按照收缩速度的快慢可以分为,快肌纤维和慢肌纤维。机体老化过程中,慢肌纤维百分比会显著下降,导致肌肉的力量及功能衰退。(2)炎症:已经证实炎性因子能促使老年肌少症的发生。随着年龄的增大,老年人机体炎性因子如白介素-6、肿瘤坏死因子-α、C反应蛋白等水平显著升高,机体炎症反应加剧。这些炎症因子使机体自由基生成增多,进而通过泛素蛋白酶体、丝裂原活化蛋白激酶系统、核因子-κB信号通路、Akt/mTOR通路等,使得肌肉蛋白质合成减少且分解增加,最终导致老年人肌肉量、肌力及肌肉功能下降[21],因此炎症加剧被认为是老年肌少症发生的重要原因。(3)线粒体异常:骨骼肌收缩的ATP主要在线粒体内生成,机体老化过程中,线粒体的结构和功能也会发生相应改变。近年来研究者们从线粒体的不同角度对肌少症进行了研究,老化骨骼肌中线粒体ROS的积累导致组织退化、骨骼肌萎缩、肌肉功能障碍和纤维组织增多。线粒体功能紊乱和ROS能使促凋亡蛋白释放到细胞质中而诱发线粒体介导的细胞凋亡途径。受损的线粒体可能通过失活融合或激活裂变机制而使其融合过程失败,从而阻止受损线粒体重新修复为健康线粒体。线粒体活性氧、线粒体凋亡、线粒体动力学、线粒体功能障碍等均与肌少症有关,其中线粒体介导的细胞凋亡是年龄诱导的肌萎缩的主要原因[22]。(4)骨骼肌调控因子:机体内诸多内分泌激素(如胰岛素、生长激素、糖皮质激素、睾酮等),以及骨骼肌自身所产生的因子(如PGC-1α、肌肉生长抑制素等)都能对骨骼肌进行调控。其中机体分泌的睾酮、生长激素、甲状腺激素含量下降,可以导致老年人肌肉功能衰退[23],而雌激素与肌少症的发生与否还存在争议。综上所述,老年肌少症是与衰老相关的诸多因素的综合作用所致,其具体发生机制还有待进一步研究。
3 临床表现
肌少症的发病过程分为以下3个阶段[24,25]:①肌少症前期:特点是仅有肌肉量减少,肌力及躯体功能尚属正常。表现为体脂含量增多,肌肉量减少,易发生骨质疏松或骨折。②肌少症期:特点是肌力下降。随着病程的延长,在肌肉量减少的基础上,同时伴有各肌肉力量减弱,爆发力下降,握力下降,尤其是下肢肌力衰减更为明显,容易跌倒。③严重肌少症期:特点是身体活动能力下降。这一时期肌肉量,肌力以及躯体功能下降同时存在。主要表现为行走、起坐、提物等日常动作完成困难,虚弱无力,严重时出现平衡功能障碍,易跌倒,甚至失能。
4 评估方法
4.1 问卷筛查
4.1.1SARC-F量表SARC-F量表是快速评估老年人肌少症风险的筛查量表。该量表以问卷形式,分别调查肌力、步行、座椅起立、爬楼梯、跌倒五方面的能力。具体内容为:①肌力:提起大约5kg重物的困难程度;②步行:步行走过房间的困难程度;③座椅起立:从椅子上起立的困难程度;④爬楼梯:爬10层楼梯的困难程度;⑤去年跌倒的次数。前4个问题有相同的三个备选及分值:没有困难(0分);有一点困难(1分);很困难或无法完成(2分)。最后一个问题的备选为:没有(0分);1-3次(1分);4次及以上(2分)。总分10分。EWGSOP达成共识,得分<4分为正常。得分≥4分,即有较高的肌少症风险[26]。SARC-F量表虽未在临床中大规模使用,但已有多个国家学者采用此量表进行群体筛查。
4.1.2Ishii评分Ishii评分是由日本学者Ishii研发,通过不同性别的年龄、握力及小腿围三个变量来计算肌少症发病概率。Ishii评分计算公式为[27]: 男性得分=0.62×(年龄-64)-3.09×(握力-50)-4.64×(小腿围-42);
女性得分=0.80×(年龄-64)-5.09×(握力-34)-3.28×(小腿围-42)。
EWGSOP达成共识,男性得分<105分,女性得分<120分,属于正常范围。评分越高,肌少症发病概率就越高。该方法简便安全,只需简单的身体测量后计算即可,不需要进行复杂的肌肉功能测量,已然成为广泛筛查肌少症的方法。
4.2 评估方法
肌少症的评估指标有肌肉量、肌力、肌肉功能。
4.2.1 肌肉量的评估方法目前肌肉量评估的测量方法有计算机断层扫描(computed tomography,CT)、磁共振成像(magnetic resonance imaging,MRI)、双能X线吸收测量法(double energy x-Xay absorptiometry,DXA)、生物电阻抗分析法(bioelectrical impedance analysis,BIA)等。其中CT、MRI和DXA都能够对机体各部分的肌肉、脂肪组织直观成像,可以测量肌组织的面积和含量,尤其是MRI被认为是测量骨骼肌量的金标准。但是CT和MRI这两种方法费用较高,且对人体会产生放射性危害,因此更适用于临床检查。DXA因其无创、简便、费用低且辐射小,成为最常用来评估肌肉量的方法,缺点是不能分辨浸入肌肉中的脂肪组织,会使肥胖者肌肉量值偏大。DXA计算四肢肌肉指数的方法为四肢肌量(kg)除以身高的平方(m2)。国际肌少症工作组(international working group on sarcopenia,IWGS)推荐,男性肌肉指数<7.23kg/m2,女性肌肉指数<5.67kg/m2,即属于肌肉量减少。EWGSOP达成共识,男性肌肉指数<7.0kg/m2,女性肌肉指数<6.0kg/m2诊断为肌肉量减少[28]。亚洲肌少症工作组(Asian working group for sarcopenia,AWGS)推荐,男性肌肉指数<7.0kg/m2,女性肌肉指数<5.4kg/m2为肌肉量减少[29]。BIA的测量原理是脂肪与肌肉组织因含水量不同而导电性有差异,该方法安全、耗时短、费用低、设备方便,可以作为DXA的替代方法。其缺点是易受含水量、温度变化等因素影响。
4.2.2 肌力的评估方法肌力的评估包括上、下肢肌力的测量。上肢肌力常用最简单有效的握力进行评定。在实际测量时,需要注意是否有类风湿关节炎等上肢骨关节疾病,是否为优势手等诸类因素。目前应用最广泛的握力测试仪器是Jamar握力计。EWGSOP达成共识,男:<30kg,女:<20kg,属于肌力下降[30]。IWGS则将男:<26kg,女:<18kg诊断为肌力下降[31]。下肢肌力的测量可以用椅立测试评定股四头肌群的肌力。椅立测试方法是不使用手臂情况下,完成5次从坐到站所用的时间,该测试简便有效。EWGSOP达成共识,完成5次时间大于15 s,即属于肌力下降。椅立测试还可以进行计时测试,要求记录30s内在椅子上站起、坐下的次数。
4.2.3 肌肉功能的评估方法评估肌肉功能常用的方法有步速、简易机体功能评估(SPPB)、计时起走测试、爬梯测试、站起步行测试、400m步行或长廊步行等。其中步速评估法最常用。步速是指以日常步调步行一定距离(3~6m)所需的时间,该方法简便易行。EWGSOP和AWGS推荐6m步速测试时,步速小于0.8m/s为肌肉功能不佳,IWGS推荐步速的切点为1m/s[2]。SPPB测试侧重于评估下肢平衡、步频、肌力的能力,也是测试运动功能的标准方法,包括步速测试、平衡测试和椅上坐-站测试。①步速测试,指以日常步调步行4m的时间。②平衡测试,要求记录完成并脚站立、前脚脚后跟内侧紧贴后脚母趾站立、双脚前后并联站立这三个动作的时间。③椅上坐-站测试,要求记录连续坐下起立5次的时间,坐下时双臂交叉于胸前,起立时身体直立。这三项分值各为4分,总分12分。EWGSOP达成共识,得分截点为8分。测试分数越低,肌肉功能越差。此外,爬梯测试评价下肢爆发力,站起步行测试评价静态和动态平衡能力,400m步行或长廊步行评价肌肉耐力。
5 运动干预
5.1 抗阻运动
目前国内外学者已经对抗阻运动能延缓老年人肌少症的发生给予了肯定。抗阻运动能够通过影响神经系统、免疫系统及炎性反应等多种途径,最终提高老年人肌肉质量和肌力,改善身体活动能力和肌肉功能,对防治老年人肌少症有显著疗效。抗阻运动能够改善与增龄相关的去神经改变,提高平衡性和灵活性,调节神经肌肉的适应性,进而对神经肌肉系统产生积极作用。抗阻运动主要通过两方面对肌肉产生作用:一是通过激活并增值肌卫星细胞,促进合成代谢激素的分泌,以及降低分解代谢因子的活性,使骨骼肌蛋白质的合成增加,进而导致肌肉增生;二是通过增加Ⅰ型和Ⅱ型肌纤维的横截面积,使骨骼肌力量得到增加。抗阻运动有举哑铃、坐位抬腿、板凳深蹲、拉伸器训练等多种运动方式。每周进行3~5天,每次8~12组,组间间歇1~2分钟的中高强度训练,对肌少症的防治有效。Andersen等[32]对60岁以上未经训练的男性老年人进行了为期52周的抗阻运动,每周2~3次,每次1小时,训练方案为热身5 min,阻力训练50min(包括压腿、坐姿腿伸展、腿弯举、侧向下拉和哑铃侧平举),每组训练间歇1.5min,最后核心训练5min(包括仰卧起坐、臀部伸展、侧弯举、斜举和躯干旋转),结果发现老年人全身骨骼肌质量发生明显变化,训练前瘦体重为56.4kg,训练后瘦体重变为57.3kg,其中上肢肌量增加最为明显。Hassan等[33]将300名平均年龄为85岁的老年人随机分为对照组和干预组,对照组进行常规护理,干预组采取每周2次,每次2~3组,每组10~15次,训练肘、肩、腿、膝部,为期6个月的抗阻训练,结果发现,与训练前相比,抗阻训练干预组老年人握力增加了大约3kg,对照组握力下降了2kg,同时抗阻训练干预组步速明显快于对照组步速。Fragala等[34]对60岁以上的男性老年人进行为期6周的抗阻训练,每周2次,每次60~90min,每次训练间隔至少48小时,以便机体充分恢复。训练内容包括深蹲、单腿前蹲、屈腿、腿伸、俯卧撑、肱三头肌伸展、小腿抬高、背阔下拉、坐姿划船、肱二头肌弯举、肩推举、平板支撑和反向卷腹,每组训练间歇1.5min。结果发现老年人相对肌肉力量提高28%。综上所述,抗阻运动能有效改善老年人肌量、肌力和肌肉功能,但需要在专业人员指导下才能进行,并且注意其禁忌证:心衰、心绞痛、难控制型高血压等。
5.2 有氧运动
有氧运动是以有氧氧化系统供能为主,通常是运动强度较小且持续时间较长的运动。长期的有氧运动可以使骨骼肌线粒体数量和体积增加,促使线粒体ATP的生成增多,进而改善线粒体的功能,同时还能使毛细血管数量增加,有氧氧化酶(如琥珀酸脱氢酶等)活性提高,降低氧化应激的发生,进而提高心肺机能以及运动能力。但是关于有氧运动对肌肉量以及肌力的研究结果还存在争议。Crane等[35]为了研究长期有氧运动对肌肉力量的影响,从三个不同年龄组(年轻人:20~39岁,中年人:40~64岁,老年人:65~86岁)中招募了74名个体(42名男性,32名女性),将其分为久坐或有氧运动两大组,每组又分为三个不同的年龄组。有氧运动组的参与者每周定期进行4小时以上的中大强度耐力运动(骑自行车、跑步、越野滑雪、定向运动、滚轴溜冰、划船或游泳),并且至少已经进行了10年。25岁以下的人则必须有至少5年的有氧训练。久坐参与者每周进行少于60分钟的中大强度的体育活动,并且至少在过去10年中没有超过这一水平。结果发现,与久坐组相比,有氧运动组参与者的最大摄氧量和最大有氧输出功率均显著提高;同时有氧运动组双手握力和膝伸肌力量都随着年龄的增加有所下降,但同时明显高于同年龄段久坐人群,认为有氧运动除了能提高心肺功能外,还能减轻与年龄相关的肌肉力量下降。Mason等[36]对50~75岁绝经妇女进行为期12月每周5天,每天45分钟中高强度的有氧运动,结果发现,长期有氧运动能显著改善老年绝经妇女的骨骼肌指数和肌肉量。龚红燕等[37]对老年性肌少症患者进行为期6个月的中强度的有氧运动干预,运动方式为慢跑、快走或踏车运动,每周2次,每次超过30分钟,结果发现,患者下肢肌力、肌肉功能,以及平衡稳定性均有明显改善。以上研究均显示长期有氧运动可以提高老年人肌肉量和肌力。但也有研究认为有氧运动对老年人肌肉量和肌力没有效果。Villareal等[38]对65岁以上轻中度衰弱的肥胖老年人进行为期6个月,每周3次,每次40分钟的有氧运动(跑步机步行、固定自行车和爬楼梯),结果发现,有氧运动使老年人最大耗氧提高了18%,但是肌肉量没有增加,反而减少5%。有氧运动是否有助于老年人肌肉量及肌力的提高,研究结果显然还存在争议,其可能原因与有氧运动的运动强度、持续时间、运动频次不同有关,但是有氧运动提高老年人的心肺功能是毋庸置疑的,也就是说,有氧运动可以通过多个方面改善老年人的身体机能,其具体机制还有待进一步研究。
5.3 联合运动
目前越来越多学者认为有氧运动联合抗阻运动对老年人肌少症的防治有明显疗效。王月红等[39]对某医院65岁以上老年肌少症患者进行研究,让患者按照美国老年人居家有氧运动记录单(包括有氧锻炼操、爆发力量抗阻运动、离心抗阻运动)进行为期6个月的运动干预,结果发现老年肌少症患者的握力、步速、计时起走测试以及简易机体功能评估均有明显改善,有氧运动记录单能帮助老年肌少症患者提高骨骼肌肌力及肌肉功能,改善躯体运动能力。Jeon等[40]对60岁以上的老年肌少症患者进行了超过80%的机械辅助下蹲运动干预,干预6周,每周3天,每次30分钟,结果发现,6周后患者的握力、膝伸肌力量、3分钟步行距离显著增加。Holt等[41]为了研究微重力引发宇航员的背痛问题,让16名女性6°头低位倾斜床休息60天,随机将其分为对照组和运动组(有氧+抗阻运动),在卧床休息期间,对照组不进行任何运动。运动组在下肢负压下每周进行仰卧运动3~4天和飞轮阻力运动2~3天,结果发现,与对照组相比,运动组参与者的下肢肌肉量、膝伸肌力量以及踝关节力量显著增加。另有研究表明,与单独的有氧运动或抗阻运动相比,有氧运动和抗阻运动相结合的联合运动对老年肌少症的防治更有效。Villareal等[38]将65岁以上轻中度衰弱的肥胖老年人随机分为三组,抗阻运动组,有氧运动组,联合运动组(抗阻运动+有氧运动),三组持续运动6个月,每周运动3次,其中抗阻运动组和有氧运动组每次运动时间均为40分钟,联合运动组是每次先进行30~40分钟的抗阻运动接着再做30~40分钟的有氧运动,结果发现,与抗阻运动组和有氧运动组相比,联合运动提高老年人肌肉力量和活动能力更为显著。Sousa等[42]为了研究长期体育锻炼方案对社区老年男性跌倒危险因素的影响,将66名平均年龄是69岁的老人随机分为对照组(无运动),有氧运动组,有氧运动和抗阻运动联合组,进行32周的干预,每周3次,每次1小时,结果显示,有氧运动和抗阻运动联合组在腿部力量及活动能力、平衡、姿势控制方面均明显优于氧运动组。因此,建议老年人将有氧运动与抗阻运动联合起来改善肌肉功能及躯体运动能力。
5.4 新型运动康复技术
除了上述抗阻运动、有氧运动以及二者相结合的联合运动的运动干预外,近年来国内外学者针对老年肌少症还提出一些新型的运动康复技术,主要有:(1)快速力量训练:随着年龄增加而逐渐衰退的肌肉力量具有较大的可训练性,快速力量训练能促使机体募集更多的Ⅱ型肌纤维运动单位,进而显著提高快速肌肉力量。Brown等[43]让60~70岁的老年人进行为期12周的举重练习,肌肉横截面积增加了30%,肌肉力量显著得到提高。因此,快速力量训练也是老年人防治肌少症的良好锻炼方式。(2)离心运动训练:因其消耗低且产生较大的收缩力量,适用于无法进行抗阻运动的慢性心脏疾病、糖尿病、运动损伤等疾病的患者。常见的运动方式有下楼梯,下坡走。研究表明,离心运动训练能够通过增加股四头肌的体积,胰岛素素样生长因子-1,以及编码肌肉生长的转录体表达等多个因素来使肌肉力量得到提高。(3)等速肌力训练:是指在专门的等速训练器上,以恒定运动速度,使运动肢体的肌张力保持最佳状态的肌力训练方法。它能够对人体六大关节进行训练,可提供等动、等张、等长等运动模式,尤其适用于运动障碍患者肌张力和关节活动能力的检测和评估,能够有效增加肌肉体积,提高肌肉力量。(4)渐进性运动训练:Yarasheski认为[44],老年肌少症患者可以通过每周2~3次的渐进性的高强度运动训练来提高肌肉质量、肌力及肌肉功能。但是国内学者多数不赞成此运动方案。(5)太极拳:太极拳训练能够有效训练人体的肌力、平衡及控制力,因涵盖了下肢关节各个方向的向心收缩和离心收缩,故对下肢肌力的增加具有显著效果。朱亚琼[45]对平均年龄是64岁的老人进行为期18个月的杨氏24式太极拳运动干预,每周5次,每次1小时,结果发现,老年人髂腰肌、股四头肌、胫前肌肌力及步速明显增加。因此,太极拳是提高老年人下肢肌力和预防跌倒的有效锻炼方式。(6)推拿功法:杨静等[46]对老年肌少症患者进行为期16周的以阳明经穴为主的经筋推拿干预方案,每周3次,每次不少于30分钟,结果显示,患者步行数与下肢肌力明显增加。推拿功法对缓解老年肌少症的症状具有明显效果。(7)其他:有报道称高强度间歇训练、全身震动训练及肌肉电刺激在改善老年人肌少症症状方面也有显著效果[47]。上述新型训练方法在老年肌少症患者中的应用研究非常少,还有待进一步挖掘其潜在临床价值。
6 结语
老年肌少症是与增龄密切相关的全球性疾病,该病的发生发展受年龄、身体活动量、营养状况、激素等多种因素影响,其具体发生机制尚不明确。目前可以用SARC-F量表和Ishii评分对肌少症进行早期筛查,还有些针对肌肉量、肌力、肌肉功能的评估工具,为老年肌少症的评估诊断提供依据。运动可以有效地预防及缓解老年肌少症,有多种运动训练方式可供选择,其中有氧运动联合抗阻运动的疗效最为明显。运动疗法作为肌少症的有效防治手段虽已被证实,但对于安全有效的训练方法和负荷强度还需更多的临床研究来明确。未来应继续加强肌少症发病机制及其干预研究,改进并统一其评估标准,早筛查早诊断早干预,以提高老年患者的健康和生活质量。

