重度子痫前期患者血清学指标、胎盘血流与肝素酶变化的相关性分析*
吴梓瑛,江少青,覃亦伟,朱小红,张蕴慧
广州市花都区人民医院田美院区产科,广州510800
子痫前期是多系统疾病,多发于高血压产妇、初产妇等群体,在孕期表现出脏器功能受损、高血压[1]。该病是导致母儿患病率、病死率都升高的产科主要疾病之一,特别是重度子痫前期可导致孕妇出现肺衰、肝衰、肾衰、脑血管意外、昏迷、心衰等,导致孕妇最终死亡;而且胎儿也出现死胎、生长受限等情况,甚致或出现新生儿窒息、死亡等情况[2]。当前临床上正在从各方面分析重度子痫前期的发病机制,希望为早期预防与诊治该病提供参考[3]。在血清学指标中,基质金属蛋白酶(Matrix metalloproteinase-9,MMP-9)是一组蛋白水解酶,可使滋养细胞入侵到细胞外基质,使得正常妊娠出现血管重铸[4-5]。MMP-9是已知的基质金属蛋白酶家族的一员,也被称作明胶酶B,它主要的作用底物为明胶[6]。胎盘生长因子(PLGF)作为血管通透因子,能增加血管的通透性,在子痫前期发病中发挥重要作用[7-8]。胎儿宫内的正常生长发育与子宫-胎盘-胎儿的血液循环显著相关,胎盘的血流动力学改变可以相对全面地反映胎儿的宫内情况[9]。肝素酶是裂解细胞外基质中乙酰硫酸肝素蛋白多糖的内源性葡萄糖醛酸内切酶,其表达含量与子痫前期患者的病情严重程度显著相关[10-11]。本文具体探讨了重度子痫前期患者血清学指标、胎盘血流与肝素酶变化的相关性,以明确该病的发生机制。现总结报告如下。
1 资料与方法
1.1 研究对象
选择于2014年2月—2018年5月间在广州市花都区人民医院住院分娩的重度子痫前期的孕妇45例(病例组);同期选择孕期健康和血压正常的孕妇125例(对照组)。两组入选标准:单胎妊娠;孕期24~30周。排除标准:胎膜早破;胎儿结构发生畸形;胎盘异常;子宫畸形。病例组符合国际妊娠期高血压病研究协会的重度子痫前期规定标准。本研究得到了医院伦理委员会的批准,两组入选者都知情同意本研究。
两组孕妇在年龄、产次、孕次等一般资料方面差异无统计学意义(P>0.05),病例组的收缩压与舒张压都显著高于对照组(P<0.05),见表1。
1.2 胎盘血流检测
应用GE公司VolusonE8实时三维多普勒超声诊断仪,凸阵容积探头频率4-8 MHz。孕妇取侧卧位或仰卧位,保持呼吸平静,超声全面扫查胎儿的腹围、头围等指标。描记3个以上连续波形一致的心动周期,记录计算胎盘的血管血流指数(VFI)、血流指数(flow index,FI)等。
1.3 血液学指标检测
检测两组孕妇的空腹外周静脉血4~5 ml,平分为两管,其中一管不进行抗凝,静置30 min后取上层血清,离心4 000转/min后取上层血清,检测使用ELISA检测MMP、PLGF含量。另外一管进行抗凝,取全血细胞,提取总RNA进行逆转录反应,采用PCR方法检测肝素酶相对表达量情况,由上海生工生物制品有限公司合成因素,肝素酶引物序列:上游为5’-TTCGATCCCAAGAAGGAATCAAC-3’,下 游 :5’-GTAGTGATGCCATGTAACTGAATC-3’。PCR扩增条件:94℃变性45 s,60℃退火30 s,72℃延伸1 min,扩增35个循环。
1.4 统计学方法
数据采用SPSS 21.00软件进行统计分析,计量资料以均数±标准差()表示,组间比较采用t检验;对于相关性分析,则选取直线相关分析;以P<0.05为差异有统计学意义。
表1 两组一般资料对比()

表1 两组一般资料对比()
注:1 mmHg=0.133 kPa。
组别 孕周(周)孕次(次)产次(次)年龄(岁)收缩压(mmHg)舒张压(mmHg)
2 结果
2.1 胎儿情况对比
病例组胎儿的双顶径、头围、腹围都显著低于对照组(P<0.05),见表2。
表2 两组胎儿生长发育情况对比() cm

表2 两组胎儿生长发育情况对比() cm
组别病例组(n=45)对照组(n=125)tP双顶径82.73±9.24 86.30±9.11 8.244 0.004头围300.20±27.44 308.44±29.14 6.442 0.012腹围284.20±46.11 296.88±40.17 7.304 0.008
2.2 血液学指标对比
病例组孕妇的全血肝素酶相对表达量比对照组高,但PLGF、MMP含量比对照组低,两组对比有显著差异(P<0.05),见表3。
表3 两组孕妇血清学指标与肝素酶表达水平对比()

表3 两组孕妇血清学指标与肝素酶表达水平对比()
组别病例组(n=45)对照组(n=125)tP MMP含量(pg/ml)34.22±11.84 93.20±10.88 24.202 0.000 PLGF含量(pg/ml)33.78±24.10 139.42±10.44 32.103 0.000肝素酶相对表达量5.10±0.31 0.89±0.20 45.0111 0.000
2.3 胎盘血流指标对比
病例组孕妇的胎盘血流动力学指标VI、FI与VFI都显著高于对照组(P<0.05),见表4、图1。
表4 两组孕妇胎盘血流指标对比()

表4 两组孕妇胎盘血流指标对比()
组别病例组(n=45)对照组(n=125)tP VI 7.34±1.11 3.30±1.65 9.133 0.001 FI 29.47±3.22 26.42±7.10 4.683 0.024 VFI 4.67±2.10 2.58±1.33 6.405 0.013
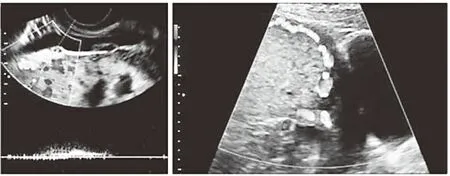
图1 两组超声特征(A:对照组;B:病例组)
2.4 相关性分析
在病例组中,直线相关分析显示孕妇的全血肝素酶相对表达量与胎盘血流动力学指标都有显著正相关性(P<0.05),与血清MMP、PLGF含量有显著负相关性(P<0.05),见表5。

表5 重度子痫前期患者血清学指标、胎盘血流与肝素酶变化的相关性(n=45)
3 讨论
子痫前期是孕产妇和围产儿发病率和死亡率高的最常见原因之一,在我国的发病率为1.5%左右[12]。本研究显示病例组胎儿的双顶径、头围、腹围都显著低于对照组,表明重度子痫前期病情严重,可严重威胁母儿健康。当前该病的确切病因和发病机制依然还不明确,而从血液学与超声学指标反映患者的病情状况可有效预测预后,可为改善该病的结局提供参考[13]。
滋养细胞成功入侵母体自动内模及肌层,这是形成胎盘的重要步骤,MMP-9在胚胎植入、子宫螺旋动脉重构、胎盘形成等发挥重要作用[14]。PLGF是一种分泌性糖蛋白,可以作为滋养细胞的调节物,是胎盘生成血管的重要分泌因子[15]。在妊娠早期,PLGF能够对滋养细胞的迁移、增殖产生刺激,对于滋养细胞的凋亡可以起到保护作用,有利于正常妊娠胎盘形成和发育。本研究显示,病例组孕妇的血清MMP含量高于对照组,全血肝素酶相对表达量也比对照组高,但PLGF含量比对照组低,两组对比存在显著差异。现阶段,研究发现,对照组胎盘组织与重度子痫前期的绒毛细胞中有MMP-9表达,其中后者的表达量显著下降。从机制上分析,MMP-9表达不足,使得可滋养细胞的入侵不足,导致胎盘绒毛间隙的血流灌注降低,绒毛细胞缺血缺氧,使得全身细小动脉发生痉挛,从而出现重度子痫前期临床症状[16]。而PLGF表达水平下降,就会使滋养细胞的增殖与分化能力降低,引发小动脉痉挛,以及内皮细胞生长及分化能力降低,不利于胎盘生成血管,诱发子痫前期的发生[17]。
子宫-胎盘的良好血液循环是胎儿宫内正常生长发育的保障,胎盘的血流动力学变化可以反映子宫-胎盘的血液循环状况[18]。重度子痫前期孕妇由于滋养细胞的侵袭能力减弱,胎盘循环阻力增加,子宫螺旋小动脉重铸不足,从而会出现胎盘血流动力学的变化。而当前超声技术具有对低速血流敏感、三维超声立体、不受角度依赖的优势,同时又具有直观、定量的优势,从而为胎盘组织的血流动力学监测研究开启了新的方向[19]。本研究显示,病例组孕妇的胎盘血流动力学指标VI、FI与VFI都显著高于对照组。当前也有研究显示重度子痫前期组脐动脉舒张期表现出血流反向或缺失等。
肝素为子痫前期孕妇的主要治疗药物,肝素作为肝素酶的催化底物直接填加可以加快肝素酶的消耗,缓解胎儿宫内乏氧状态,减少其对胎盘血管内凝血机制的影响,从而改善妊娠结局[20]。肝素酶蛋白共包含543个氨基酸残基,正常妊娠时子宫内膜肝素与滋养细胞肝素酶有协调作用,对胚泡的植入、黏附有利[21]。本研究显示,病例组孕妇的全血肝素酶相对表达量高于对照组,主要在于肝素酶的高表达能损伤胎盘的血管内皮细胞,对胎盘功能造成损害,导致母体对胎儿的血供产生影响,当症状严重时能够引起胎儿窘迫[22]。
一般子痫前期患者都有全身血管内皮细胞受损或激活病理变化,可引起全身各脏器功能受损,导致血液因此呈高凝状态,从而严重影响母子的健康[23]。肝素作为肝素酶的催化底物直接填加可以加快肝素酶的消耗,可缓解胎儿宫内乏氧状态。而在胎盘组织的血供降低时,由于氧供不足以及无氧代谢的增加,使得局部出现酸性环境,增强了肝素酶的活性[24]。本研究直线相关分析显示,重度子痫前期孕妇的全血肝素酶相对表达量与胎盘血流动力学指标都有显著正相关性(P<0.05),与血清MMP、PLGF含量有显著负相关性。
从机制上分析,MMP、PLGF表达水平降低,导致滋养细胞的入侵能力下降,进而使得胎盘出现缺氧缺血,使得胎盘血流动力学发生异常。而胎盘床血流动力学的异常改变提示在母亲与胎儿之间进行物质营养交换的通道可能出现障碍,从而导致肝素酶上升,加快肝素的分解,影响胎儿的正常发育与胎儿所需营养物质的供应[25]。本研究也有一定的不足,样本数量比较少,三者之间的关系还有待深入分析。
总之,重度子痫前期患者血清MMP、PLGF表达量显著下降,肝素酶相对表达量上升,伴随有胎盘血流异常,三者存在相关性。

