双胎输血综合征患者SLCPV与选择性RFA减胎术治疗后孕周及妊娠结局对比观察
方有珍,陈蔓,罗清清,张东东
双胎分单卵双胎和双卵双胎两种,而单卵双胎又分为双羊膜囊双绒毛膜双胎、双羊膜囊单绒毛膜双胎及单羊膜囊单绒毛膜双胎。双胎输血综合征多发生于双羊膜囊单绒毛膜双胎,是指在宫腔内一胎儿(供血儿)通过胎盘不平衡的血管吻合网将血液输送给另一胎儿(受血儿),而引起的一系列病理生理改变和临床症状[1]。双胎输血综合征是双胎妊娠的严重并发症,围产儿病死率极高,未经治疗其病死率高达70%~100%。胎儿镜下选择性胎盘血管交通支凝结术(selective laser coagulation of placental vessels,SLCPV)治疗双胎输血综合征可使其中至少1个胎儿的存活率达75%~80%。,在国际妇产科超声学会的双胎输血综合征治疗相关指南中,推荐将SLCPV作为Quintero分期在Ⅱ期及以上患者的首选治疗方案[2]。但该方法也可能因为术中、术后并发症导致患者流产[3];且患者经SLCPV治疗后,分娩孕周较短,胎儿出生后体质较差,也可能导致胎儿出生后死亡,尤其是对于Ⅲ期及以上的双胎输血综合征患者,SLCPV的不足之处更加明显[4]。选择性射频消融(Radiofrequency ablation,RFA)减胎术操作更加简单,具有较高的单胎存活率,在多胎疾病中应用更加广泛,但将其用于治疗严重的双胎输血综合征的研究尚少见[5]。本次研究旨在比较SLCPV与选择性RFA减胎术治疗Ⅲ期或Ⅳ期双胎输血综合征患者的疗效,评价两种方法的优劣,为双胎输血综合征的临床治疗提供理论依据。
1 资料与方法
1.1 一般资料 选取2015年1月—2018年1月间我院妇产科收治的双胎输血综合征患者80例,年龄23~31岁,平均(26.32±4.25)岁,孕周18~27周,平均(23.44±1.77)周。纳入标准:(1)Quintero分期为Ⅲ~Ⅳ期。(2)满足手术干预适应证。排除标准:(1)合并严重的心、脑、肝、肾、肺等重要脏器组织病变的患者。(2)合并肿瘤的患者。(3)合并妊娠期糖尿病(GDM)和妊娠期高血压(HDCP)的患者。本研究经我院医学伦理委员会批准,获患者知情同意并签署知情同意书。根据手术方法将患者分为SLCPV组和RFA组,每组40例。2组患者一般资料比较差异无统计学意义(P>0.05),见表1。

Tab.1 Comparison of general data between the two groups of patients表1 2组患者一般资料比较
1.2 手术方法
1.2.1 SLCPV 采用硬膜外麻醉。在超声引导下,采用3 mm胎儿镜经腹(入镜点应远离胎盘边缘)进入受血儿羊膜腔,沿胎儿中间重叠胎膜逐一明确胎盘血管中的交通支。然后经穿刺鞘侧孔引入激光光纤(德国Dornier,Medilas D MultiBeam),输出功率30 W,选择距离主干较远的、较细的交通支,逐一凝固,凝固完毕后再次检查有无遗漏。确认无误后,放羊水减量500~1 000 mL。术中未见不良反应。
1.2.2 选择性RFA减胎术 术前行超声检查明确脐带与胎盘位置、穿刺路径。采用局部麻醉,在超声引导下,将射频电极经腹壁、子宫壁进入目标胎儿羊膜腔,再经脐带进入目标胎儿体内,确认针尖位置无误后,张开针伞,启动射频消融。每个加热循环后都用超声观察目标胎儿胎心搏动和血流情况,直至减胎成功。收回电极针伞后,取出穿刺针。术中未见不良反应。
1.3 测量指标 记录患者手术时间,SLCPV手术时间为患者麻醉开始至关闭胎儿镜切口,选择性RFA减胎术手术时间为患者麻醉开始至取出穿刺针。术后对患者进行随访至围生期结束,统计并发症发生率、分娩孕周、妊娠结局(自然流产、引产、顺产、剖宫产)、妊娠期并发症GDM和HDCP的发生率。患者分娩后,统计患者胎儿存活情况、胎儿总存活率、新生儿体质量以及新生儿Apgar评分;存活情况包括单胎存活率、双胎存活率和至少一胎存活率;对存活患儿进行为期1年的随访,观察患儿发育情况。
1.4 统计学方法 采用SPSS 23.0软件进行数据的统计分析。计数资料以例(%)表示,组间比较采用χ2检验或Fisher确切概率法;计量资料以均数±标准差(±s)表示,2组间比较采用独立样本t检验,组内比较采用配对t检验,检验水准为双侧α=0.05。
2 结果
2.1 2组患者手术情况比较 SLCPV组手术时间明显长于RFA组[(28.74±4.59)minvs.(16.27±3.94)min],组间差异有统计学意义(t=13.038,P<0.05)。SLCPV组术后发生母体不全性肠梗阻2例,经内科治疗后未导致流产,2例因胎盘浅表血管破裂致术后胎膜早破流产;RFA组未见明显母体并发症,组间并发症发生率差异无统计学意义(Fisher确切概率法P=0.116)。
2.2 2组患者分娩孕周、妊娠结局与妊娠期并发症发生率比较 SLCPV组分娩孕周短于RFA组(P<0.05),分娩率、GDM和HDCP发生率与RFA组差异均无统计学意义(P>0.05),见表2。
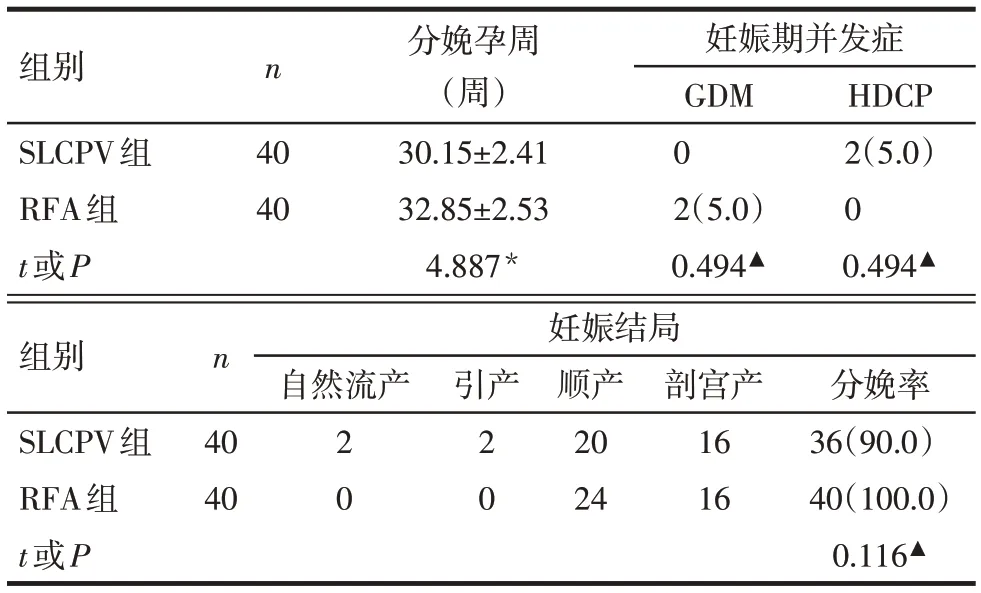
Tab.2 Comparison of gestational weeks,pregnancy outcomes and incidence of gestational complications between the two groups表2 2组患者分娩孕周、妊娠结局及妊娠期并发症比较
2.3 2组患者胎儿存活情况、新生儿体质量以及新生儿Apgar评分比较 2组胎儿总存活率差异无统计学意义(P>0.05),但胎儿存活情况不同,SLCPV组单胎存活率和双胎存活率分别为40.0%和35.0%,RFA组单胎存活率为100%;SLCPV组至少一胎存活率低于RFA组(P<0.05)。SLCPV组新生儿体质量和Apgar评分均明显低于RFA组(P<0.05),见表3。对患儿的随访结果显示,SLCPV组出现胼胝体发育不良1例,其同胞胎儿无异常,RFA组未见发育异常。
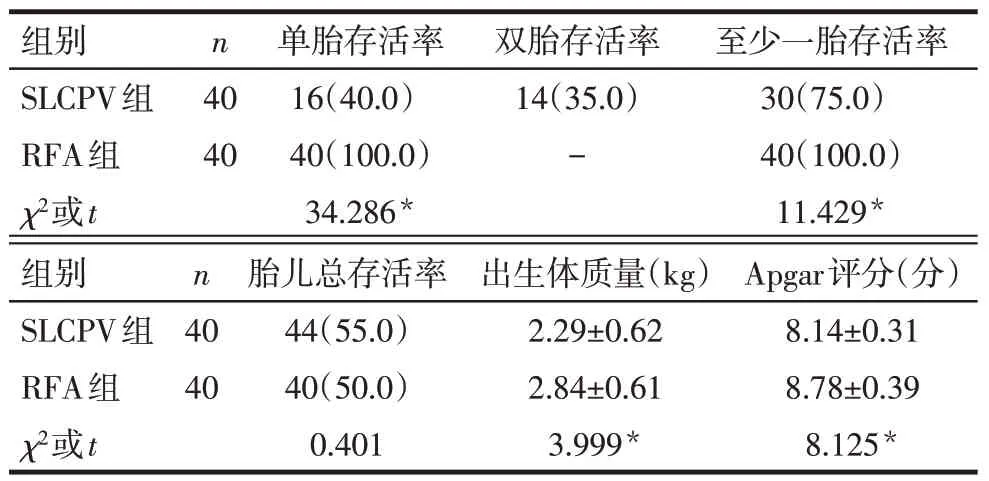
Tab.3 Comparison of fetal survival,fetal body mass and Apgar scores between the two groups表3 2组患者胎儿存活情况、胎儿体质量与Apgar评分比较
3 讨论
绝大多数双胎输血综合征发生于双羊膜囊单绒毛膜双胎,此类双胎的胎盘存在深层血管吻合与表面血管吻合。吻合方式包括:(1)毛细血管的表浅吻合。(2)大血管间的动脉吻合。(3)大血管间的静脉吻合。(4)绒毛毛细血管吻合[6−7]。其中,前3种均为表浅血管吻合,绝大部分为动脉−动脉的直接吻合,少部分为静脉−静脉的直接吻合和毛细血管吻合。而无论是哪一种吻合,胎儿之间都容易获得平衡的血液循环[8]。导致双胎输血综合征发生的主要因素,是胎盘深部的动脉−静脉直接吻合所引起的胎儿间血液循环的失衡。在正常情况下,两个胎儿的胎盘间血流交换是平衡的,胎盘浅表血管吻合为双向血流,并以此维持两个胎儿的血液循环平衡[9−10]。深层的血管吻合大多位于两个胎儿胎盘间的胎盘小叶中,在这些胎盘小叶中,两个胎盘的动、静脉吻合,其血液流向的分布是对等的,结果是单位时间内从甲胎儿流向乙胎儿的血流量相当于乙胎儿流至甲胎儿的血流量,所以胎儿发育的速度也相差不多[11−12]。深部的动静脉吻合往往呈单向血流,当缺乏浅表的动脉−动脉、静脉−静脉补偿性血管吻合时,会造成单向供血,导致血流动力学失衡[13]。在单位时间内甲胎儿流向乙胎儿的血流量多于乙胎儿流向甲胎儿的血流量,甲胎儿成为供血儿,乙胎儿成为受血儿,血流的不平衡导致一系列的病理变化。由于血管交通发生于85%~100%的双羊膜囊单绒毛膜双胎,但在双绒毛膜双胎罕见[14−15]。因此,双胎输血综合征几乎都发生在双羊膜囊单绒毛膜双胎。供血胎儿由于不断地向受血胎儿输血,处于低血容量、贫血状态,胎儿发育迟缓,少尿,羊水量少。受血胎儿则高血容量,尿量增加引起羊水量增多,胎儿个体较大,其心、肝、肾等脏器增大,红细胞增多,红细胞压积增高,胎儿可出现水肿[16−17]。
SLCPV最早在1990年被报道,且逐渐在世界各地应用开来。该术式在选择性凝固胎盘交通支的同时,最大程度地保留有功能的胎盘组织。罗小丹等[18]采用SLCPV对双胎输血综合征进行治疗,结果显示,胎儿总存活率达53.13%(17/32),与本研究结果相近。但该方法操作较为复杂,具体疗效还与当地医疗水平的高低有关,且术后患者并不能获得较长的分娩时间,胎儿出生体质量低,可能在出生后死亡[19]。早产是导致新生儿患病和死亡的重要原因之一,所以延长孕周对相关疾病的治疗非常重要[20]。本研究结果显示,RFA组分娩孕周明显长于SLCPV组,这可能也是RFA组保证100%的单胎存活率以及RFA组新生儿Apgar评分明显高于SLCPV组的重要原因。选择性RFA减胎术通过射频消融技术,减灭1个胎儿,从而保留另1个胎儿,虽然该治疗方法无法保留双胎,但该方法具有较高的单胎存活率,王佳燕等[21]研究采用该方法进行减胎,结果显示,双胎输血综合征、选择性胎儿生长受限、双胎反向灌注序列综合征、双胎之一结构或遗传异常术后的存活率分别为68.2%、83.3%、100.0%、53.8%。本研究结果显示,RFA组手术时间明显低于SLCPV组,因为RFA的操作更加简便,手术和麻醉时间减少,有利于降低手术对患者的伤害。RFA组无母体并发症发生,无患者因手术原因导致流产,分娩率达100%,提示选择性RFA减胎术对患者的损伤更小,更容易被母体所耐受,能够更好地保证满意的妊娠结局。2组患者术后GDM和HDCP发生率均较低,且均能得到有效控制,提示两种治疗方法均不会使患者产生过强应激反应,具有较高的安全性。虽然2组胎儿总存活率无明显差异,但RFA组至少一胎存活率达100%,而SLCPV组虽然有35%得以双胎存活,但至少一胎存活率仅75%。RFA组胎儿成功娩出后,均能存活,能够最大限度地满足患者及家属的期望值,而SLCPV组有24例胎儿在分娩后死亡,有1例患儿出现胼胝体发育异常,给患者及家属造成极严重的伤害。因此,临床上在对治疗方法进行选择时,应当向患者讲明两种方法的利弊,在患者充分了解并充分考量后,选择合适的治疗方案,最大程度为患者考虑,尊重患者意愿,减少医患矛盾的发生。
综上所述,SLCPV与选择性RFA减胎术均能达到较高的胎儿总存活率,但选择性RFA减胎术操作简便,并发症少,受操作者技术水平影响程度更小,并且能够更好地满足患者期望,是一种较好的治疗选择。而SLCPV有一定概率达到双胎存活,若患者保留双胎的愿望极为强烈,且治疗水平满足较高成功率的情况下,可以考虑采用该方法治疗。

