膝关节外翻畸形股骨侧形态学参数分析
杨德金 陈明学 周一新
针对膝关节外翻畸形患者行全膝关节置换术(total knee arthroplasty,TKA)目前对于骨科医生来说仍充满挑战[1-3]。膝关节外翻畸形包括骨组织来源和软组织来源,其中骨组织来源包括股骨侧骨组织、胫骨侧骨组织,软组织来源包括关节内软组织(关节软骨和半月板)和关节外软组织(内外侧副韧带、关节囊、关节周围肌肉和肌腱等)[4-5]。充分理解膝关节外翻畸形来源和形态学改变对于TKA精确截骨和重建软组织平衡至关重要[6-9]。本研究通过对股骨远端骨组织的形态学参数进行测量和分析,以探讨膝关节外翻畸形患者中股骨远端形态学改变的主要来源,为骨科医生进一步理解膝关节外翻畸形股骨远端形态学改变提供帮助。
资料与方法
一、资料
1.病例纳入与排除标准:(1)纳入标准:年龄18~75岁;因骨关节炎、类风湿关节炎等导致的继发性膝关节外翻畸形,解剖学股胫角(anatomical femur-tibia angle,aFTA)>10°;下肢全长X线片和膝关节CT容积数据资料完整。(2)排除标准:膝关节发育不良;存在骨折、肿瘤、损伤等病变;既往有膝关节手术史;存在可能影响膝关节股骨侧形态结构的全身性疾病或药物服用史。
2.患者来源:收集2010年1月至2012年12月北京积水潭医院收治的68例(68膝)膝关节外翻畸形患者的影像学资料。其中,男7例,女61例;年龄(63.13±8.90)岁;右侧46例,左侧22例。男性与女性的年龄比较,差异无统计学意义(P=0.793)。
二、方法
1.参数测量:收集患者负重位患侧下肢全长X线片,在X线片上分别测量aFTA和解剖学股骨远端外侧角(anatomical lateral distal femoral angle,aLDFA)。aFTA为股骨解剖轴和胫骨解剖轴两条轴线的夹角,正常范围为5°~10°,>10°则认为存在膝关节外翻畸形(图1)。该角度反应的是膝关节外翻畸形的严重程度,aFTA越大外翻畸形越严重。aLDFA为股骨解剖轴与股骨远端关节面的外侧夹角,正常范围为79°~83°,不在此范围内则认为aLDFA异常(图1)。当股骨干骺端畸形或股骨外侧髁远端骨质缺损时,该角度会减小。aLDFA越小说明膝关节伸直位外翻畸形越明显。将膝关节CT容积性数据以DICOM格式保存并导入MIMICS 17.0(Materialize公司,比利时)图像分析软件。在股骨外上髁的骨性凸起和股骨内上髁的骨性凹陷确定通髁轴(transepicondylaraxis,TEA),以TEA所在直线为X轴,TEA中心为原点,重新分割CT图像。保证所有测量的数据都是在标准体位下获得的。分别在冠状面和横断面上测量股骨远髁角(distal condylar angle,DCA)和股骨后髁角(posterior condylar angle,PCA)(图2)。DCA为冠状面上TEA和股骨髁远端关节面切线之间的夹角,正常值为4°,>4°则为DCA增大(异常)。该角度反应的是膝关节在伸直位时,股骨髁远端相对于TEA的倾斜程度。当股骨外侧髁远端发育不良或骨质缺损时,该角度会增大。DCA越大说明膝关节伸直位外翻畸形越明显。PCA为横断面上TEA和股骨髁后关节面切线之间的夹角,正常值为3°,>3°则为PCA增大(异常)。该角度反应的是膝关节在屈曲位时股骨髁后方相对于TEA的倾斜程度。当股骨外侧髁后方发育不良或骨质缺损时,该角度就会增大。PCA越大说明膝关节屈曲位外翻畸形越明显。
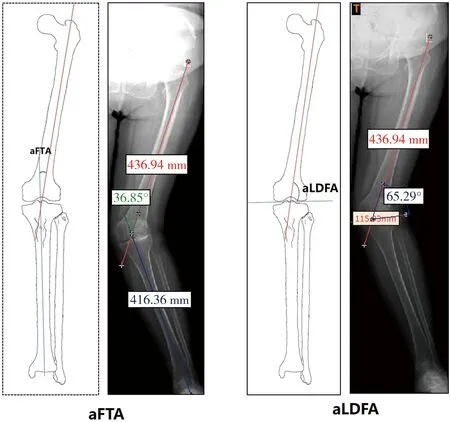
图1 aFTA和aLDFA的测量示意图
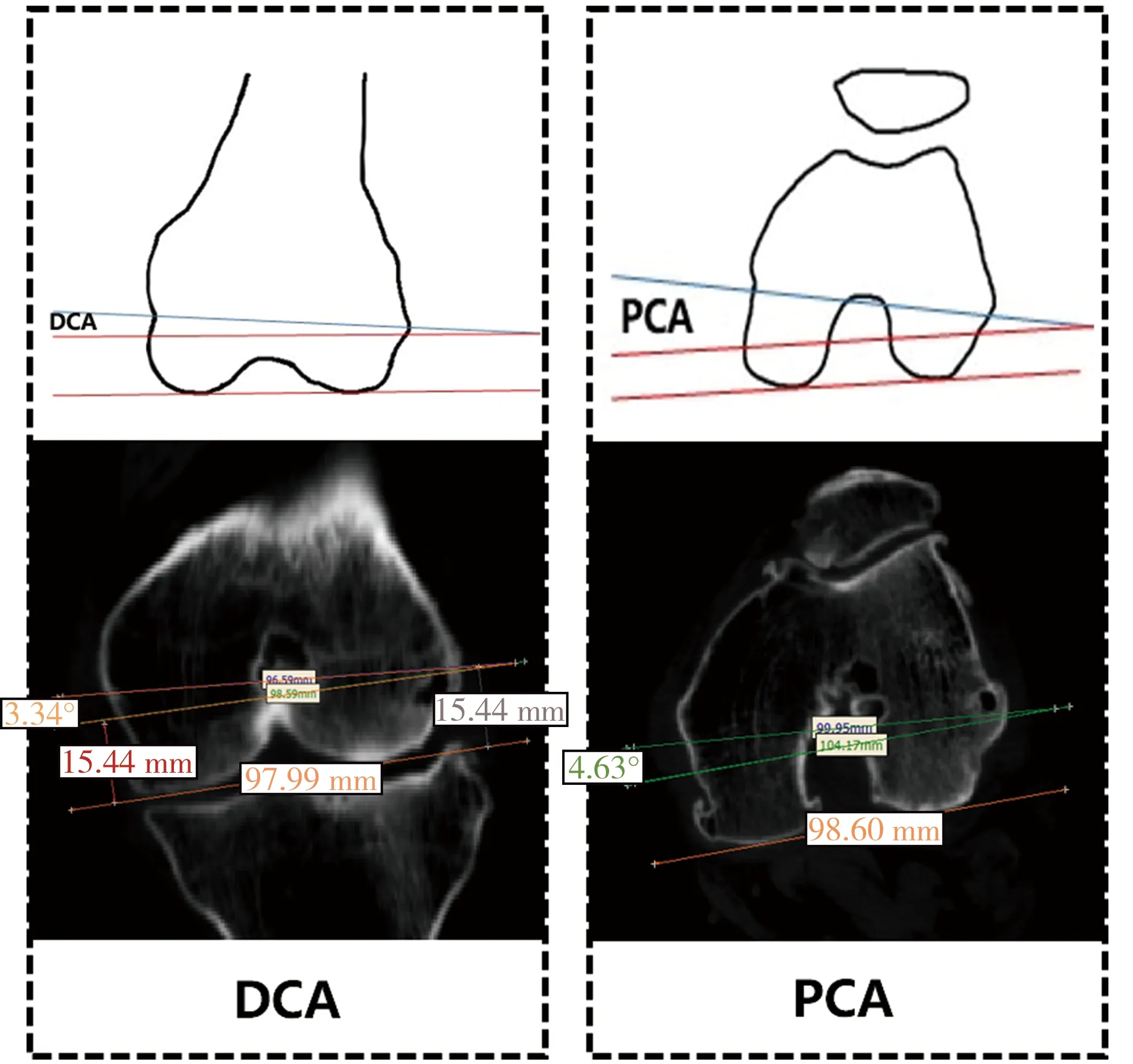
图2 DCA和PCA的测量示意图
结 果
一、形态学参数测量结果
aFTA、DCA、PCA及aLDFA分别为(18.42±6.42)°、(6.64±1.36)°、(4.51±1.82)°及(74.71±4.63)°。按照年龄和性别进行分组,结果显示女性患者的aFTA明显大于男性患者,差异有统计学意义(P<0.001),而DCA、PCA及aLDFA在性别间比较,差异均无统计学意义(均P>0.05);aFTA、DCA、PCA及aLDFA在侧别间比较,差异均无统计学意义(均P>0.05)。见表1。
表1 68例(68膝)膝关节外翻畸形患者的各参数测量结果
二、各参数正常或异常分布情况
DCA异常的人数占比最高(95.59%,65例),其次为aLDFA(80.88%,55例),PCA所占比例最低(64.70%,44例),见表2。进一步分析结果显示,PCA和DCA同时存在异常的患者占比为61.76%(42例),其中PCA、DCA和aLDFA均异常的患者占比为51.47%(35例);DCA增大,PCA正常的患者占比为33.83%(23例),其中合并aLDFA减小的比例为26.47%(18例);DCA正常,aLDFA异常的患者占比为2.94%(2例);DCA、PCA和aLDFA均正常的患者占比为1.47%(1例);DCA、aLDFA正常,PCA异常和PCA、DCA正常,aLDFA异常的患者占比均为0%。
三、各参数线性相关性分析
PCA、DCA和aLFDA与aFTA均无明显线性相关(均P>0.05)。见图3。PCA和DCA之间呈正相关性(P<0.05),为弱相关(r=0.293);DCA和aLFDA之间呈负相关性(P<0.01),为中等相关(r=0.515);PCA和aLFDA无线性相关性(P=0.524)。见图4。
讨 论
本研究中女性膝关节外翻畸形的比例远高于男性,与文献报道的膝关节骨关节炎的发病率数据相一致[10-11]。考虑主要的原因可能为女性绝经后,雌激素水平显著下降,一方面导致关节周围肌肉强度降低,关节稳定性下降;另一方面增加骨质疏松的风险,降低骨骼力学强度。上述两方面的因素共同作用进而诱发膝关节骨关节炎的发生。既往研究很少对股骨侧各参数的分布情况以及参数间的相关性进行描述分析。
本研究中患者的aFTA均>10°,且女性高于男性,差异有统计学意义(P<0.05)。这一数据与重度骨关节炎在女性人群中的发病率远高于男性的数据相一致[12]。而DCA、PCA和aLDFA在性别间比较,差异均无统计学意义(均P>0.05)。这说明,造成膝关节外翻畸形的来源除了股骨侧骨组织形态变异之外,还包括其他影响因素,如胫骨侧形态结构异常和软组织不平衡等。袁景等[13]对41例(53膝)膝外翻畸形患者进行三维形态学测量,结果显示aFTA为(15.4±5.1)°,aLDFA为(76.6±1.2)°,DCA为(6.5±1.3)°,PCA为(5.2±1.2)°。这与本研究中相关参数测量结果基本一致。

表2 各参数正常或异常人数分布[例(%)]
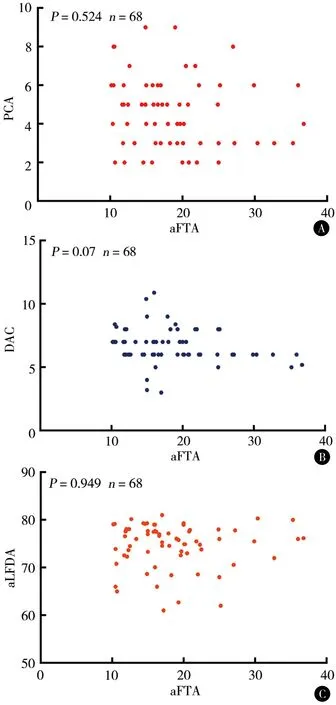
图3相关性分析APCA与aFTA散点图BDCA与aFTA散点图CaLFDA与aFTA散点图
本研究结果显示,有65例(95.59%)患者存在DCA增大,表明多数的膝关节外翻畸形都存在股骨外侧髁远端的形态变异;有55例(80.88%)患者存在aLDFA减小,表明膝关节外翻畸形人群中有80%
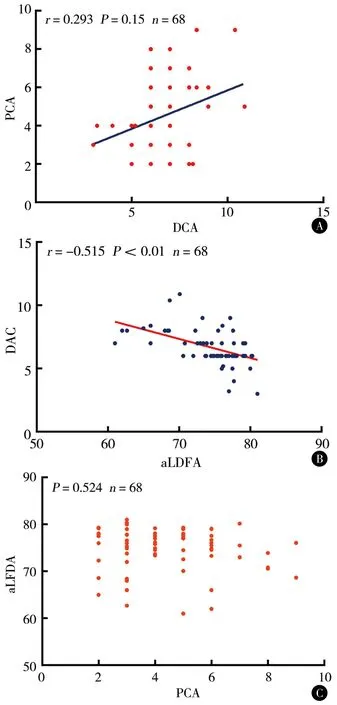
图4相关性分析APCA与DCA散点图BaLFDA与DCA散点图CPCA与aLFDA散点图
左右的患者可能存在股骨干骺端畸形或股骨外侧髁远端骨质缺损;有44例(64.70%)患者存在PCA增大,表明超过1/2的膝关节外翻畸形存在股骨外侧髁后方形态结构异常。进一步分析发现有42例(61.76%)患者存在DCA和PCA同时增大,这表明膝关节外翻畸形人群中有超过1/2的患者同时存在股骨外侧髁远端和后方形态异常,进而导致膝关节同时存在伸直位和屈曲位外翻畸形;其中有35例合并aLDFA减小,这表明股骨外侧髁远端和后方形态异常的膝关节外翻畸形患者中有83.3%(35/42)可能合并股骨干骺端结构异常。另外,DCA增大和PCA正常的患者有23例(33.83%),提示约1/3的患者存在股骨外侧髁远端形态结构异常,膝关节伸直位外翻畸形,而屈曲位没有外翻畸形。其中有18例患者合并aLDFA减小,表明有78.3%(18/23)的患者可能合并股骨干骺端结构异常。而存在DCA正常,aLDFA异常的患者仅有2例,说明膝关节外翻畸形人群中单纯股骨干骺端形态结构异常来源的仅占3%左右;另外DCA、PCA和aLDFA三者均正常的患者仅有1例,表明膝关节外翻畸形患者中,不存在股骨侧骨组织形态异常的概率仅为1.47%;而PCA异常,DCA和aLDFA正常以及PCA、DCA正常,aLDFA异常的患者占比均为0%,说明膝关节外翻畸形患者中,单纯由股骨外侧髁后方关节面或股骨干骺端形态结构异常导致的畸形较为罕见。
PCA、DCA和aLDFA各参数与aFTA均无线性相关,提示影响膝关节外翻畸形的严重程度可能是股骨侧、胫骨侧和软组织多因素共同作用的结果,而非单一因素起主导作用的。而DCA和PCA之间存在线性相关性,表明当股骨外侧髁远端存在变异时,可能会同时合并股骨外侧髁后方关节面的形态结构异常,但是相关性较弱。DCA和aLDFA存在线性相关,为中等相关,表明DCA异常与aLDFA的异常存在关联,因为aLDFA是异常是由股骨外侧髁远端和股骨干骺端畸形共同决定的。
综述所述,股骨外侧髁远端形态结构变异是膝关节外翻畸形股骨侧骨组织异常的主要来源。约1/2的患者同时存在股骨外侧髁远端、后方和股骨干骺端形态结构异常。DCA与PCA和aLDFA之间均存在线性相关。因此,当股骨外侧髁远端存在变异时,应注意是否合并股骨外侧髁后方和股骨干骺端的形态结构异常。

