腹腔镜下不同子宫切除术式对盆底功能及性激素影响
范颖芳 胡予婷
甘肃省庆阳市人民医院( 745000)
子宫肌瘤是女性生殖器官中最常见的一种肿瘤[1]。早前临床症状不明显,随着病情的发生发展,患者表现为子宫出血,腹部出现包块及压迫症状,患者感到下腹部疼痛[2]。目前治疗有内科和手术治疗两种方案,手术治疗副作用小,并发症少,不良反应低,安全快捷[3]。临床研究认为,子宫切除术是子宫肌瘤根治性治疗方案,对无生育要求、病情严重、内科治疗无显著疗效患者有积极临床价值[4]。子宫切除术分为全子宫切除术(LTH)、腹腔镜下次全子宫切除术(LSH)和三角形子宫切除术(LDH)。关于3种切除术对预后康复、机体盆底功能和性激素的影响目前存在争议。本文通过回顾性分析,探寻不同术式的临床预后价值,为提高子宫肌瘤治愈率和患者术后满意度提供参考。
1 资料和方法
1.1 一般资料
回顾性收集本院2017年6月—2018年5月收治的不同子宫切除术的子宫肌瘤患者146例,分为全子宫切除术组(LTH组52例)、次全子宫切除术组(LSH组48例)和三角形子宫切除术组(LDH组46例)。
1.2 纳入和排除标准
纳入标准:①医学影像检查和临床表现均符合参考文献[5];②年龄30~50岁;③符合子宫肌瘤病诊断标准,子宫肌瘤超过妊娠3个月大小,肌瘤导致月经增多和贫血,下腹部可扪及包块,肌瘤压迫膀胱和直肠,出现大小便异常无其他重大妇科疾病。④患者签署知情同意书,了解本研究目的。排除标准:①术前有其他重大妇科或内分泌疾病;②术前盆底肌功能异常,如严重盆腔黏连,子宫内严重感染等;③不符合子宫肌瘤病的诊断标准;④患者拒绝签署知情同意书。
1.3 手术方法
手术在气管插管全麻下进行,患者麻醉后取膀胱截石位,并留置导尿。①LTH组;首先建立二氧化碳人工气腹,在脐部下方1cm切开,在右下腹部Mc Burney 点出切口放置第一个0.5cm套管针。左下腹Mc Burney对阵部位切口放置第二个1cm 的套管针,用血管夹闭器或PK刀切断两侧圆韧带和离断卵巢固有韧带,进行双极电凝后电切, 将膀胱从打开的子宫膀胱腹膜反折处下推。用PK刀处理阔韧带,在宫旁5~10mm处组织薄弱处电凝切分。最后套扎子宫下段,以其为固定点,采用15~20mm的锯齿刀自阴道去除子宫,缝合阴道残端,冲洗盆腔。②LSH组;腹腔镜放置同LTH术,将子宫圆韧带,卵巢固有韧带,输软管峡部依次用超声刀电凝和电切。利用血管夹闭器对双侧子宫的动静脉夹闭凝滞,行LSH手术。手术切开患者阴道前穹隆处组织,保护膀胱,将膀胱向上抬入盆腔内,缓慢去除子宫体,加固止血,缝合盆腹膜。③LDH组:子宫体肌层内先注射垂体后叶素稀释液,距双侧输卵管间质部内侧0.5~1.5cm处用超声电凝刀竖向切开子宫前后壁,避开子宫内部动脉处,对子宫前后壁肌层组织进行到三角形切除,包括患者宫体内膜。用可吸收线对子宫前后壁及两侧断端进行U字型缝合,形成新的小子宫宫体。取出子宫体步骤同LSH术。最后冲洗盆腔,止血,结束手术。
1.4 观察指标
①手术时间,术中出血量,住院天数和肛门排气指标。②阴道脱垂程度和前后壁膨出程度评估,采用盆腔器官脱垂量化分度系统(POP-Q)定量分期法,将阴道前壁、后壁膨出替代膀胱、直肠膨出严重程度分期标准为0度、I度、II度、III度和IV度。③压力性尿失禁评估,采用尿失禁问卷表简表(ICI-Q-SF)。④性激素水平,测定患者术后月经来潮经第2~4天的雌二醇(E2)、促卵泡刺激素(FSH)、促黄体生成素(LH)水平。
1.5 统计学方法
2 结果
2.1 各组一般情况
各组患者年龄、体质量、子宫肌瘤类型、性激素水平比较未见差异(P>0.05)。
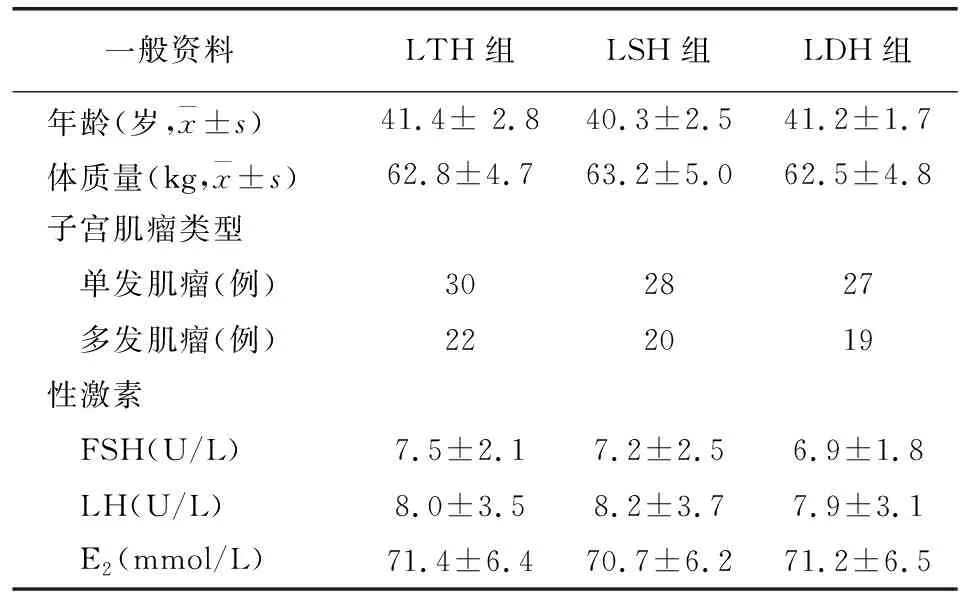
表1 各组一般资料比较
2.2 各组术中情况对比
LDH组手术用时、术中出血量、住院天数低于LSH组和LTH组(P<0.05),术后肛门排气时间3组间无差异(P>0.05)。见表2。

表2 各组术中情况对比
2.3 各组术后盆底功能情况对比
LDH组患者在阴道顶端脱垂、直肠膨出和压力性尿失禁分度等均低于LSH组和LTH组(P<0.05)。见表3。
2.4 各组术后性激素水平比较
LDH组E2、FSH、LH水平均高于LSH组和LTH组(P<0.05),见表4。
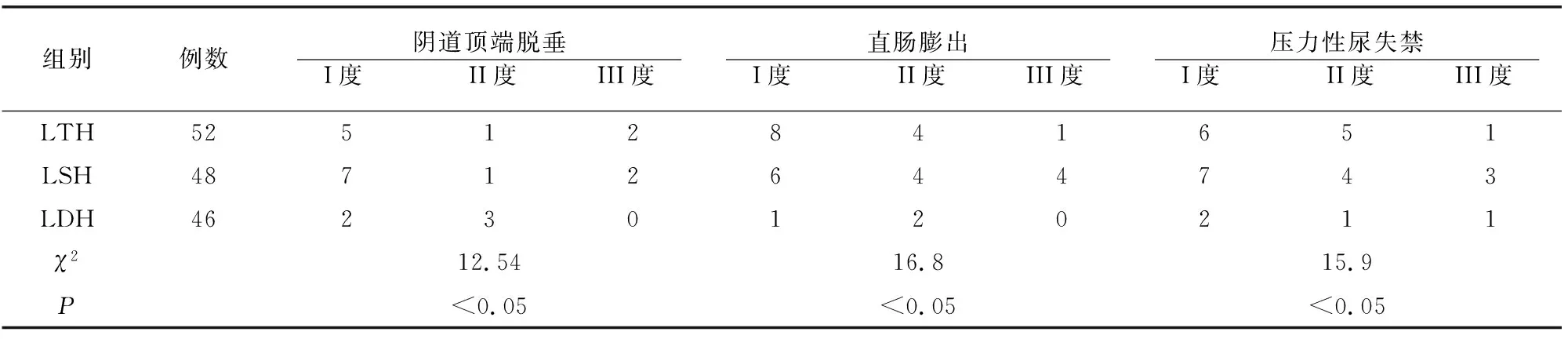
表3 各组术后盆底功能情况对比(例)

表4 各组术后性激素水平比较
3 结论
发生子宫肌瘤诱因很多[6-8]。治疗途径缺乏统一标准和规范。根治性治疗仍采用手术治疗为主,经典手术方式有LTH术和LSH术[9-10]。但研究发现,LTH和LSH术后,患者常出现盆底功能能力下降、卵巢早衰、性激素水平下降和影响夫妻性生活等问题[11]。改良LDH术保持了子宫内部韧带的相对解剖关系,并未切断子宫动脉,使卵巢的血运供应基本保持固有状态[12]。鉴于上述优点,本文回顾性探究了腹腔镜下LTH、LSH和LDH对子宫肌瘤患者盆底功能和性激素影响。
在本研究结果显示LDH术手术时间、术中出血量和住院时间均低于LTH术和LSH术,说明LDH术在减少患者伤口暴露和伤口出血具有优势,伤口恢复更快,住院时间更短,造成感染的可能性更低,减少了患者住院时间。这是因为LDH手术操作连贯性更强,对子宫局部组织保护更高。但在肛门排气时间上3组没有出现差异,可能与3种手术对肠道损伤均影响较小有关。
妇女盆腔术后容易导致压力性尿失禁和阴道、直肠脱垂或膨隆,严重时会导致盆底功能障碍,影响患者生活质量[13-14]。因此,子宫肌瘤术后盆腔功能恢复评价是临床关键指标。本研究LDH术后患者的阴道顶端脱垂率、直肠膨出率、压力性尿失禁发生率均低于LTH术和LSH术组。可能因为腹腔镜下LDH术对电气化操作要求较低,对患者腹腔肌肉、神经和韧带损伤更小,腹腔镜下手术保证了阴道韧带对盆底支撑和加固功能,发生盆底功能障碍率降低。但本研究例数较少,结果仍需大样研究进行支持。
LDH术患者血清E2、FSH和LH水平优于另外两种术式。E2能增进和调节女性器官及副性征的正常发育,缺乏会导致患者潮热、精神与神经症状异常和骨质疏松发生[15]。FSH和LH在维持女性卵巢功能和内分泌环境中具有重要意义,缺乏时会增加冠心病的发病率,阴道和子宫萎缩,盆腔内脏下垂[16-17]。LSH术和LTH术切除子宫后,扰乱了激素调控周期,导致激素受体的稳态关系被打破,垂体反射途径消失,促性腺激素水平下降,卵巢功能减退[18]。但LDH术保留了子宫内部肌性组织,使得性激素受体仍发挥作用,避免了卵巢功能的提早衰退。
综上所述,LDH术治疗女性子宫肌瘤,并可预防盆底功能障碍的发生,防止卵巢早衰,维持患者性激素水平,在提高患者的生命质量和预后水平方面更优,值得临床应用。

