内镜窄带成像技术在复发鼻咽癌诊断中的应用
白云丹,徐聂,李宇,王中亮
(1.成都市第一人民医院耳鼻咽喉科;2.成都市第一人民医院肿瘤科,四川 成都 610041)
鼻咽癌在头颈外科恶性肿瘤发病率中排名首位,且在我国的发病率明显高于世界上其他国家和地区。复发鼻咽癌的早期诊断是一个临床难题。鼻咽部解剖位置深,且放疗后局部组织水肿、坏死、纤维化等因素导致早期复发鼻咽癌与正常组织在普通白光纤维内镜(white-light endoscopy,WLE)下难以鉴别。目前,对于放化疗后鼻咽癌复发的确诊仍然依赖于普通白光纤维内镜下鼻咽部活组织检查,如何准确定位及精确钳取以提高病理结果的正确性成为亟待解决的问题。窄带成像内镜(narrow band imaging,NBI)可增强粘膜与血管的对比度与清晰度,能更好的观察肿瘤特异性新生血管,较普通白光更能准确地区分良性病变和恶性病变。NBI对早期消化系统恶性病变有较高的准确率,也有助于早期发现口腔、喉、鼻咽、口咽、下咽等的头颈部恶性肿瘤,但通过其发现复发鼻咽癌病灶的报道较少。本研究将NBI技术运用于鼻咽癌治疗后复查,以进一步探索NBI内镜在复发鼻咽癌诊断中的应用价值。
1 资料与方法
1.1 临床资料
选取2018年3月至2019年3月在成都市第一人民医院就诊的疑似鼻咽癌治疗后复发的患者68例,其中男性41例,女性27例,年龄20~70岁,中位年龄40岁。所有患者均完善鼻咽部CT平扫+增强MRI检查、腹部彩超、全身骨显像等鼻咽癌复发分期评估检查,必要时可行PCT-CT及高清电子内镜检查(白光及NBI观察模式),经鼻咽部活检组织病理结果证实。排除标准:(1)患者因各种原因不能配合完成必须检查项目(2)对丁卡因过敏的患者(3)伴有难以控制的出血性疾病、严重的心血管疾病等全身性疾病的患者(4)鼻咽癌规范化治疗后局部肿瘤残余或远处肿瘤转移的患者(5)伴有其他原发癌的患者。患者在检查前均签署知情同意书。
1.2 方法
患者取仰卧位,呋麻滴鼻液局部收缩鼻腔粘膜,丁卡因局部麻醉,纤维电子鼻咽镜沿一侧鼻腔进入达鼻咽部,白光模式观察鼻咽部(鼻咽顶后壁、咽隐窝、咽鼓管圆枕及咽口)结构是否对称,病变的大小、形态、位置及病灶周围情况,转换观察模式至NBI模式,进一步观察病灶部位及周围微血管形态特点,白光和NBI模式之一为阳性者取鼻咽部活检。参照文献,以树枝或扭曲线片状的新生血管作为NBI模式阳性标准,余为阴性,以结节状或肉芽肿隆起新生物,伴表面粗糙糜烂、触之易出血作为白光模式阳性标准,余为阴性。所用内窥镜为具有白光模式和NBI模式的纤维鼻咽喉内窥镜(奥林巴斯CV-170系统,奥林巴斯ENF-VT2纤维电子内镜,配备CV-170图像处理器和LED光源)。复发鼻咽癌分期运用第8版国际抗癌联盟(union for International cancer control,UICC)标准进行:Ⅰ期+Ⅱ期为早期,Ⅲ期+Ⅳ期为晚期。
1.3 统计学分析
应用SPSS25.0统计学软件对数据进行处理,采用McNemar χ2检验比较NBI与白光模式下对鼻咽癌复发的预测结果与病理结果,分析两种模式对鼻咽癌复发诊断的准确性。以P<0.05为差异有统计学意义。
2 结果
2.1 两种模式内镜结果与活检组织学病理结果比较
68例患者中,经病理活检最终确诊为复发鼻咽癌54例。NBI模式灵敏度为96.30%,特异度为92.86%,符合率为95.59%,约登指数0.8916;白光模式的灵敏度为83.33%,特异度为64.29%,符合率为79.41%,约登指数0.4762。通过统计学分析,NBI模式下复发鼻咽癌诊断的灵敏度、特异度、符合率均高于白光模式(P<0.05);NBI模式与病理的一致性高于白光模式。见表1、表2、表3。
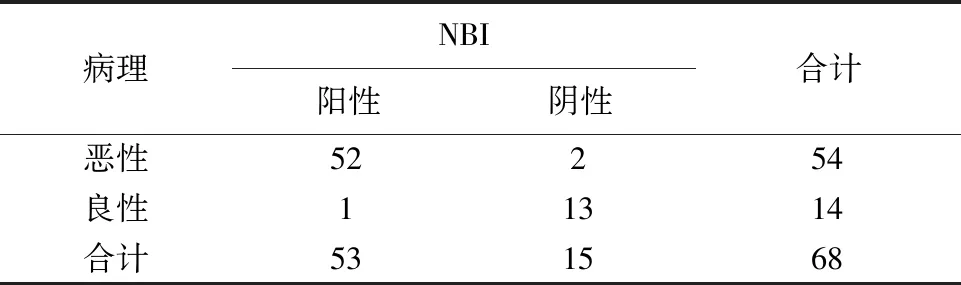
表1 NBI内镜结果与病理诊断结果比较(例)
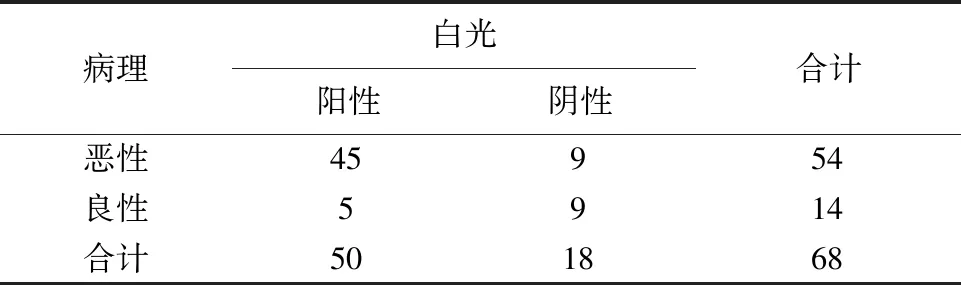
表2 白光内镜结果与病理诊断结果比较(例)
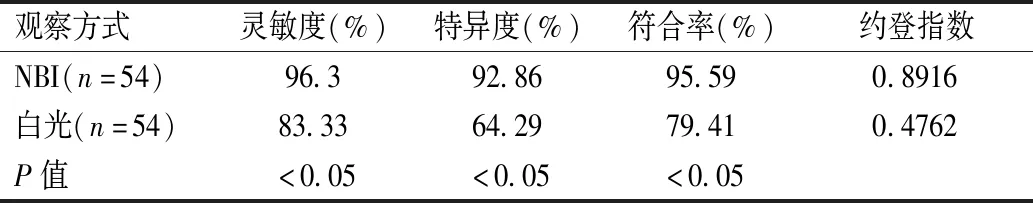
表3 两种内镜模式诊断准确率比较
2.2 两种内镜模式与复发鼻咽癌分期的比较
复发性鼻咽癌患者54例中,UICC分期为I期13例,II期10例,III期12例,IV期19例;早期(I期、II期)23例,晚期(Ⅲ期、Ⅳ期)31例。NBI模式早期21例,晚期31例;白光模式早期14例,晚期31例。早期阳性率NBI模式(21/52)明显高于白光模式(14/45),差异有统计学意义(P<0.05)。见表4。
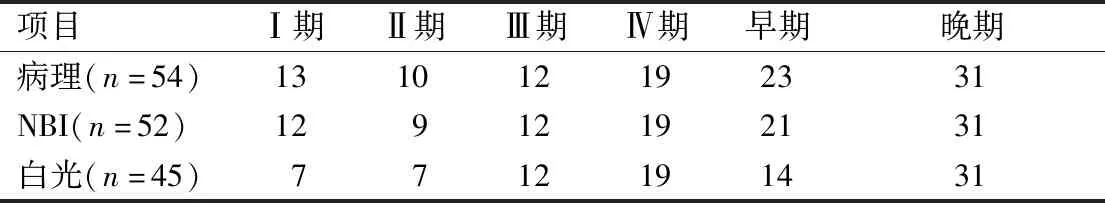
表4 两种内镜模式诊断复发鼻咽癌分期情况(例)
3 讨论
鼻咽癌在我国每年的发病率约为(25~50)/10万,在头颈外科恶性肿瘤发病率中排名首位[1],其中非角化型癌占95%以上[2]。鼻咽癌的发病与EB病毒感染密切相关,治疗则以放射治疗为主[3-4]。研究发现[5-6],原发鼻咽癌不伴有远处转移的患者根治性治疗后的5年生存率为100%(Ⅰ期)、94.3%(Ⅱ期)、83.6%(Ⅲ期)、70.4%(Ⅳ期),局部区域性复发的患者约15%左右 。原发鼻咽癌经过规范化根治性治疗、影像学检查及临床评估为完全缓解后再次出现局部区域性复发(鼻咽或颈部淋巴结)定义为复发鼻咽癌[7],其早期症状常不典型,尤其是局部平坦或仅咽隐窝、鼻咽顶后壁稍饱满者与周围正常鼻咽部粘膜常无明显差异,加之原发鼻咽癌放疗时易导致局部粘膜放射性炎症改变,甚至出现粘膜坏死,可伴有局部粘膜的放射性纤维化、瘢痕增生,亦可伴有淋巴组织或炎性肉芽组织增生[8-11],影响内镜下与复发肿瘤的鉴别,故其比原发鼻咽癌更加难以诊断。众所周知,分期是影响肿瘤复发再治疗预后的主要因素,因此,如何提高复发鼻咽癌的早期检出率成为亟待解决的关键问题。
目前, WLE是临床上鼻咽癌筛查应用中使用最广的检查方法。该内镜既可直接观察病灶处的表面黏膜,也可在其引导下穿取活检组织,从而能及时根据病理学诊断结果对病灶的性质做出判断。然而,WLE无法清晰观察粘膜血管形态,对于粘膜下或表层的粘膜病变检出率较低,对恶性粘膜病变的早期诊断较差[12]。NBI在普通白光内镜的基础上添加了光栅,从而将普通白光内镜中波长最长的红光过滤掉,只允许蓝光(400~430 nm)和绿光(525~555 nm)通过。由于血管中血红蛋白的吸收峰为400~440 nm和540~570 nm,因此蓝光和绿光可被充分吸收。再者,蓝光波长短、穿透力差,仅能穿透黏膜表层的毛细血管,在NBI内镜下表现为深绿色;而绿光波长相对较长,穿透深度较深,可以照射到黏膜下层的树枝状血管,在NBI内镜下则呈现棕褐色,增强了毛细血管和微血管之间的对比度,使病灶和周围正常的黏膜血管能很好的区分开。此外,NBI成像系统配备电荷偶联器,可以保证图像的清晰度及高分辨率,从而做到对黏膜血管细微结构更为清晰的观察。NBI内镜技术能够识别普通白光内镜下无法发现的病灶,在很大程度上弥补了传统内镜的不足,自问世以来便得到大量的报道和研究,其对于上皮黏膜癌变组织的检出能力逐渐得到了肯定。Wolfsen等[13]研究发现,NBI对早期食管癌黏膜病灶的诊断敏感度、特异度、阳性预测值分别高达93.5%~100%、78.8%~86.7%、93.5%~94.7%;Jayasekera等[14]的一项横断面研究结果也得到了与此一致的结论,并认为NBI对于高度异型病灶的检出能力显著优于WLE。NBI内镜对早期消化系统[15]、泌尿系统[16]、妇科系统[17]的恶性病变均有较高的准确率,也有助于早期发现口腔、喉、鼻咽、口咽、下咽等头颈部恶性肿瘤。另有研究表明[18-21],NBI内镜能够帮助区分鼻咽部的良性和恶性肿瘤,但其特异性、灵敏度、准确率尚存在争议。而且NBI内镜技术在复发鼻咽癌诊断中应用的相关有效临床资料也十分缺乏。因此,本研究使用具有NBI功能的高清晰度电子内镜系统进行鼻咽部检查,以探讨NBI内镜在鼻咽癌治疗后复查中的应用价值。
鼻咽癌组织在NBI模式下的表现为树枝或扭曲线片状的棕褐色新生血管,可能是上皮乳头内毛细血管袢扩张延伸形成,也可能是由斜行血管直接扩张形成[22]。相比原发鼻咽癌,复发鼻咽癌的鼻咽部粘膜表现更复杂,常规白光模式下常不易分辨良性与恶性病变,而在NBI模式下异常血管的显示更加清晰,病变部位定位更加准确,从而提高病理检出阳性率。本研究中,NBI模式下复发鼻咽癌诊断的灵敏度、特异度、符合率以及早期阳性率均高于白光模式,且与病理结果的一致性高。这可能是因为在原发灶复发患者早期,鼻咽部粘膜较为平坦,在白光模式下不容易发现确切新生物,但在NBI模式下则可能观察到粘膜下树枝或扭曲线片状的新生血管;也可能是因为白光模式下发现鼻咽部炎性肉芽或淋巴组织炎性增生而考虑复发肿瘤,而NBI模式显示粘膜血管有序增粗或因为炎症水肿无血管可见或清晰可见粘膜下淋巴组织从而鉴别诊断。
综上所述,NBI内镜技术可以显著提高复发鼻咽癌的早期诊断,可将其作为鼻咽癌治疗后内镜随访的常规检查。但目前在临床工作中,NBI模式下对病变的判定受主观因素影响较大,需要医师进一步总结复发鼻咽癌在NBI模式下的各种表现及诊断经验,以进一步提高复发鼻咽癌患者的诊断率。

