两种不同术式治疗慢性扁桃体炎临床疗效对比研究
孙晓鹏,李 瑜,孙文艳,宋 晖,骆平莉,顾 雪,任 潇,房莹莹,黄小龙,殷 婷
西安医学院第二附属医院耳鼻咽喉科(西安 710038)
慢性扁桃体炎(Chronic tonsillitis)是耳鼻喉科比较常见的感染性疾病,其临床特征主要表现为扁桃体持续性慢性炎症。发病人群主要见于大龄儿童和青年,通常由急性扁桃体炎反复发作而迁延为慢性炎症[1-2]。当发展为慢性扁桃体炎时,若还未及时进行有效治疗,可并发其他器官系统疾病,包括风湿病、血管球性肾炎、风湿性心脏病等[3]。目前临床对于慢性扁桃体炎的治疗主要是通过外科手术切除病变扁桃体,而保守治疗的临床效果并不显著。手术切除扁桃体的方式有很多种,最常使用的手术方法包括挤切法、剥离法,后者使用较多[4]。在分离扁桃体被膜的过程中,传统的术式主要依靠双极电刀剥离,但此种剥离方法会导致扁桃体剥离范围广泛、术野模糊、术区及周围组织由于高温而出现较大范围坏死等,同时在术后患者会经常出现多种不适感,这些因素最终将延缓患者术后的康复进程。但随着科技的发展,等离子手术系统逐渐被临床广泛使用,包括耳鼻咽喉疾病的手术治疗,并获得了较为满意的治疗效果[5]。本研究将2015年12月至2019年3月应用低温等离子切除扁桃体54例和传统扁桃体剥离术54例的临床疗效进行比较分析,现报告如下。
资料与方法
1 一般资料 收集2015年12月至2019年3月在西安医学院第二附属医院耳鼻咽喉科接受手术治疗的108例慢性扁桃体炎患者作为观察对象,其中男56例,女52例,年龄(35.5±10.12)岁,病程3个月至5年。纳入标准:无高血压、糖尿病病史,无心、肝、脾、肺、肾脏等其他系统或全身疾病;短期内(1个月内)无扁桃体急性感染史,无咽喉部放射治疗史,凝血及血小板数目正常。将纳入研究的病例随机选入观察组和对照组各54例。其中观察组病例实施低温等离子扁桃体切除术,对照组实施传统手术切除。两组一般资料比较,无统计学差异(P>0.05),具有可比性。
2 手术方法 108例均进行常规术前检查,完善术前相关准备、排除手术禁忌后选用气管插管+全身麻醉方式,均由同一位医师及同一手术小组完成。
2.1 对照组:行扁桃体传统剥切术。摆好体位,常规消毒、铺无菌巾后,用Davis开口器撑开患者口腔,充分暴露两侧扁桃体,采用扁桃体抓钳将扁桃体向内侧下方牵引移动,用镰状刀切开患者舌腭弓及其黏膜至游离缘外 1 mm 处,沿着扁桃体上极,逐渐往下切至舌腭弓根部,然后再绕过扁桃体上极,将切口延长并切开咽腭弓,使用扁桃体剥离子进行缓慢剥离。扁桃体上极达到充分暴露后,沿着包膜进行剥离,当剥离至下极,采用圈套器将扁桃体套扎切除,棉球压迫止血,对明显活动性出血点进行缝合止血。
2.2 观察组:患者术前准备及麻醉方式同对照组,采用低温等离子系统完成扁桃体切除术。用开口器撑开患者口腔并充分暴露两侧扁桃体,采用扁桃体抓钳将扁桃体向中线处牵引,使用低温等离子刀(能量输出为 6 档,EVac70 型刀头)精细切开患者舌、咽腭弓上部的黏膜组织,使扁桃体上极完全显露,而后沿着包膜切至扁桃体下极,逐步完整切除病变扁桃体。
在围术期给予所有患者的处理包括术后常规使用预防感染及止血治疗、不使用止痛药物、嘱冷流质无渣饮食等。
3 观察指标 疗效评估指标有手术时间、术中出血量、采用视觉模拟评分法(VAS)评估术后第3天疼痛情况、并发症发生率及住院周期(d)。

结 果
1 两组患者手术情况各指标比较 由表1可见,观察组患者手术时间短于对照组,术中出血量也少于对照组,两者比较差异均具有统计学意义(P<0.05)。

表1 两组患者手术情况各指标(手术时间、术中出血量)比较
2 两组患者术后情况比较 由表2可见,观察组患者在术后第3天VAS评分显著低于对照组,住院周期较对照组明显缩短,差异均具有统计学意义(P<0.05)。

表2 两组患者术后情况(VAS、住院周期)比较
3 两组患者术后情况比较 由表3可见,在两组患者中,部分病例在术后出现了并发症,主要包括出血、感染和发热。观察组患者并发症发生率为7.4%,对照组患者并发症发生率为 16.7%,观察组并发症发生率显著低于对照组(P<0.05)。
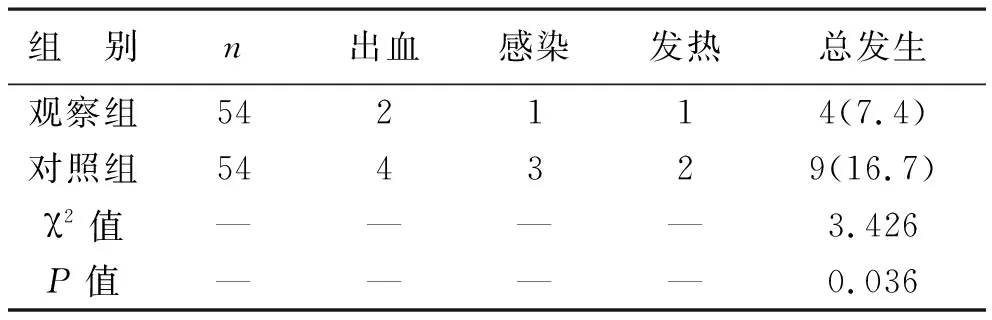
表3 两组患者术后并发症发生情况比较[例(%)]
讨 论
扁桃体(Tonsils)是一对位于咽部、具有免疫活性的扁卵圆形淋巴器官。由于该器官位于呼吸道和消化道的交汇处,易遭到细菌、病毒等微生物入侵而发生局部免疫应答效应。免疫效应激发后,它能够生产淋巴细胞并促进特异性抗体的分泌,从而发挥重要的免疫作用,特别是在儿童期前所发挥的免疫效应对机体抵抗外界致病因素的意义尤为重要[6]。但由于随着年龄的增长,人体各免疫器官不断发育成熟,并构建成具有强大抵抗外界因素能力的免疫系统,因此扁桃体作为免疫器官的作用不仅逐渐减弱,而且还成为了多种微生物入侵机体的门户,进而引发一系列疾病的发生,包括急、慢性扁桃体炎、过度肥大、良恶性扁桃体肿瘤等,其中扁桃体的急、慢性感染最为常见。慢性扁桃体炎的主要致病菌包括葡萄球菌和链球菌,细菌反复入侵扁桃体,致使扁桃体发生纤维蛋白样变性或实质性增生,炎性组织增生机化后可形成瘢痕,继而阻塞扁桃体隐窝,使其引流路径堵塞,炎性渗出物蓄积于扁桃体隐窝[7]。细菌感染发生后,患者的主要临床表现包括咽喉异物感及不适、咳嗽、干痒、口臭等,严重者可诱发其他器官或系统疾病,如肾炎、关节炎等。临床对于慢性扁桃体炎的治疗措施主要包括保守治疗和手术治疗。保守治疗一般适用于有手术禁忌的患者,可采取的方法包括清洁口腔、淡盐水含漱、服用维生素C等,但远期的治疗效果并不显著。因此,目前通过手术切除病变扁桃体是治疗慢性扁桃体炎的主要手段,其临床疗效较为满意[8-10]。
虽然采用手术治疗慢性扁桃体炎的方式已被广大学者认可,但在手术过程中采用何种剥离方式仍存在较大的争议,目前尚无标准术式[11-12]。传统扁桃体剥离术是临床治疗慢性扁桃体炎的经典术式,术者通常先开始剥离扁桃体上极的被膜,而后逐渐向扁桃体下极游离至扁桃体充分显露,利用圈套器将扁桃体套扎后切除,游离面上的出血点采用棉纱球压迫止血,并对活动性出血点进行缝针或电凝止血。此种剥离方式虽然能快速、简便地切除扁桃体,但也存在着诸多缺陷,例如手术游离范围较大、术中游离创面出血较多、手术时间较长、术后患者恢复时间长等[13-14]。随着科学技术的发展和进步,许多新兴科技成果给临床手术治疗疾病带来了机遇。低温等离子刀作为一种科技成果,已被广泛应用于多种领域,其中就包括临床疾病的手术治疗。
低温等离子刀能够完成组织切除的原理在于它能产生一定频率的射频电磁波,这种电磁波可以激发出等离子体,在刀头前端形成低温等离子体薄层,该薄层中带电粒子破坏组织中蛋白分子的肽键,使其降解成低分子量的分子和原子,进而使得组织细胞的结构和功能丧失,能够达到精确切割、消融病变组织并及时有效止血的治疗效果[15]。由于等离子刀头的工作温度为40~70℃,且射频等离子刀头需要在生理盐水环境中使用,因此在切割组织时不会产生高温环境,对周围组织和正常组织的热损伤很小。但采用这种手术切割系统,也存在着不少缺点,包括治疗费用较高、刀头一次性使用等。
在临床手术治疗疾病的过程中,评价扁桃体切除术疗效的常用指标包括术中和术后两个方面[16]。本研究将108例分别采用低温等离子刀扁桃体切除术与传统扁桃体剥离术治疗,并通过统计患者的术中出血量、手术时间、术后疼痛程度及住院周期等,发现观察组患者平均术中出血量、平均手术时间均明显低于对照组(P<0.05);术后第3天疼痛程度评分(VAS)显著低于对照组(P<0.05),平均住院周期也短于对照组(P<0.05)。在108例患者中,共有13例患者在术后出现了手术相关并发症,其中出血有6例,感染有4例,发热有3例,所有出现并发症患者在经过相应的对症处理后,均康复出院。观察组并发症发生率仅为7.4%,而对照组为16.7%,由此可见观察组患者并发症发生率显著低于对照组(P<0.05)。综合上述指标,笔者认为采用低温等离子刀进行扁桃体切除术,其术中情况和术后情况均明显优于传统扁桃体剥离术,患者的恢复的时间也更短。此外,从治疗的理念来看,选择低温等离子刀治疗慢性扁桃体炎,其切除扁桃体的方式更加微创,在一定程度上,不仅促进了外科手术技术的发展,也进一步提高了疾病的治疗质量。与目前的研究相比,本研究的相关结论与以往研究者的报道是一致的[17-18],也进一步充分证实了应用低温等离子刀完成扁桃体切除术的潜在临床价值。
综上所述,相较于传统的扁桃体剥离切除方法,应用低温等离子扁桃体切除术能够明显缩短患者手术时间,减少术中出血量,降低患者术后早期咽部疼痛感、干燥等不适,缩短患者术后的恢复时间。但低温等离子刀的使用成本较高,手术相关费用较高。

