妊娠早期血脂及空腹血糖联合检测对GDM预测价值
刘欣荣 陈维萍 张洪洁 段青 叶元华

[摘要]目的 探讨妊娠早期血脂及空腹血糖(FPG)联合检测对妊娠期糖尿病(GDM)的预测价值。方法 对650例孕妇于妊娠10~12周行血脂及FPG检测,妊娠24~28周行葡萄糖耐量试验,按年龄、产次及体质量指数行1∶2匹配,排除胎儿畸形、早产、失访者,获GDM组76例,对照组152例。采用Logistic回归分析、ROC曲线等统计方法对数据进行处理。结果 GDM组三酰甘油(TG)、低密度脂蛋白(LDL)及FPG明显高于对照组(t=2.10~2.50,P<0.05)。Logistic分析显示,TG及FPG为GDM独立风险因素(OR=3.98、2.41,P<0.001)。TG及FPG的ROC曲线下面积分别为0.71及0.64,以TG≥1.78 mmol/L、FPG≥4.97 mmol/L为截断值预测GDM的灵感度分别为60.7%及52.8%,特异度分别为73.8%及67.2%;二者联合的灵感度和特异度分别为73.2%及76.7%。结论 妊娠早期TG及FPG对GDM有一定预测价值,二者联合检测可提高预测的灵感度和特异度。
[关键词]糖尿病,妊娠;妊娠初期;血糖;三酰甘油类;预测
[中图分类号]R714.256[文献标志码]A[文章编号] 2096-5532(2019)04-0398-04
[ABSTRACT]ObjectiveTo investigate the predictive value of serum lipids and fasting plasma glucose (FPG) for gestational diabetes mellitus (GDM) in early pregnancy. MethodsSix hundred and fifty pregnant women received measurements of serum lipids and FPG between the 10th-12th weeks of gestation and oral glucose tolerance tests between the 24th-28th weeks of gestation. All the subjects except those with fetal malformations, premature delivery, or loss of follow-up were divided into GDM group (n=76) and control group (n=152) using age, parity, and body mass index as matching criteria and 1∶2 as the ratio. The data were analyzed using logistic regression and the receiver operating characteristic (ROC) curve. ResultsThe levels of triglyceride (TG), low-density lipoprotein, and FPG were significantly higher in the GDM group than in the control group (t=2.10-2.50,P<0.05). The logistic regression analysis showed that both TG and FPG were independent risk factors for GDM (OR=3.98,P<0.001;OR=2.41,P<0.001). The area under the ROC curve was 0.71 and 0.64 for TG and FPG, respectively. Using TG≥1.78 mmol/L and FPG ≥4.97 mmol/L as cut-off values, the sensitivities of TG and FPG for the prediction of GDM were 60.7% and 52.8%, respectively; the specificities of TG and FPG for the prediction of GDM were 73.8% and 67.2%, respectively; the sensitivity and specificity of a combination of TG and FPG for the prediction of GDM were 73.2% and 76.7%, respectively.ConclusionTG and FPG have certain predictive value for GDM in early pregnancy. A combination of TG and FPG can improve the specificity and sensitivity of the prediction.
[KEY WORDS]diabetes, gestational; pregnancy trimester, first; blood glucose; triglycerides; forecasting
妊娠期糖尿病(GDM)是指妊娠期首次发生的或妊娠期首次诊断的糖尿病,虽然其发病率在不同国家、不同地区不尽相同,但有逐年升高的趋势[1-3]。GDM引起的高糖血症与巨大儿、羊水过多以及子痫前期等密切相关,同时也增加了剖宫产率及新生儿低糖血症发生率;更为严重的是母体产后发生2型糖尿病、高血压、心血管疾病等的概率明显增加,而子代也面临同样的问题[4]。GDM的发生与糖脂代谢密切相关,目前对GDM的诊断依据是妊娠24~28周75 g葡萄糖耐量试验(OGTT)检测结果,这样可能失去了早期干预的机会,因此,早期预测极为重要。目前,多数学者均采用妊娠中期生物指标及临床指标对GDM进行预测,虽有预测价值,但失去早期干预、指导的时机。目前的已有研究对于血脂与GDM关系的结论尚不一致,本研究试图進一步探讨妊娠早期血脂及空腹血糖联合检测对GDM的预测价值,以期为早期干预提供依据。现将结果报告如下。
1资料与方法
1.1对象及分组
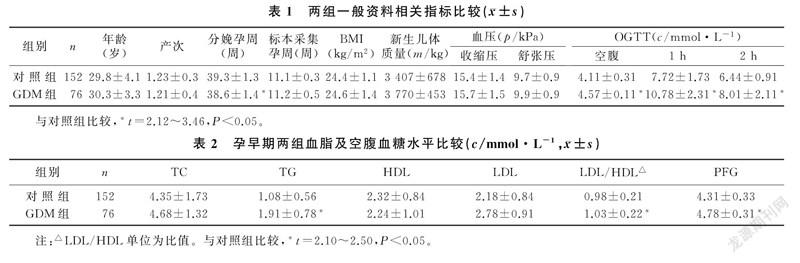
本研究为前瞻性研究。2015年5月—2016年6月,选择高密市人民医院产科就诊的妊娠10~12周的650例孕妇为研究对象。纳入标准:①年龄为26~38岁;②单胎妊娠;③妊娠10~12周入院产检。排除标准:合并心血管疾病、内分泌疾病、血液系统疾病及肝肾疾病;多胎妊娠、早产、畸形及失访者。所有入组孕妇均于妊娠10~12周采集空腹肘静脉血5 mL并分离血清待测血脂和空腹血糖(FPG),采集并记录年龄、产次和孕周,测量身高、体质量,计算并记录体质量指数(BMI)。妊娠24~28(25.9±1.2)周行OGTT,根据《妇产科学》(第9版)GDM的诊断标准[5],空腹及服糖后1、2 h血糖分别为<5.1、10.0、8.5 mmol/L,其中任意一项异常即可诊断。其中,GDM(GDM组)87例,糖耐量正常(对照组)563例。追踪至分娩,统计并记录分娩孕周和新生儿出生体质量。排除胎儿畸形、早产、失访者,按照年龄、产次、BMI等1∶2与GDM组相匹配,获GDM组76例,对照组为152例。GDM组新生儿出生体质量以及OGTT血糖(空腹、1 h、2 h)均明显高于对照组(t=6.89~12.23,P<0.05),GDM组分娩孕周明显低于对照组(t=25.73,P<0.05)。两组年龄、产次、标本采集孕周、BMI及血压等指标比较,差异无统计学意义(P>0.05)。见表1。
1.2研究方法
采用德国贝克曼库尔特公司生产的AU 5811全自动生化分析仪分别检测血清总胆固醇(TC)、三酰甘油(TG)、高密度脂蛋白(HDL)、低密度脂蛋白(LDL)、孕早期FPG及OGTT血糖等指标。
1.3统计学方法
采用SPSS 18软件对数据进行分析,正态分布的计量资料用[AKx-D]±s表示,组间比较行t检验,高危因素采用多因素Logistic回归分析。绘制ROC曲线计算预测价值。以P<0.05 为差异有显著性。
2结果
2.1两组孕早期血脂水平及空腹血糖水平比较
GDM组TG、LDL、LDL/HDL、FPG水平均明显高于对照组(t=2.10~2.50,P<0.05),两组TC、HDL水平比较差异无显著性(P>0.05)。见表2。
2.2Logistic回归分析
以是否发生GDM为应变量(赋值非GDM=0,GDM=1),以TC、TG、HDL、LDL、LDL/HDL、FPG为自变量,进行Logistic回归分析,结果显示TG(OR=3.98,P<0.05)和FPG(OR=2.41,P<0.05)为两个独立风险因素。见表3。
2.3预测价值分析
ROC曲线分析结果表明,TG的最佳预测值为1.78 mmol/L,预测GDM的曲线下面积(AUC)为0.71,其预测的灵感度和特异度分别为60.7%及73.8%;FPG最佳预测值为4.97 mmol/L,其预测GDM的AUC为0.64,预测的灵感度和特异度分别为52.8%及67.2%;二者联合预测GDM的AUC为0.76,预测的灵感度及特异度则分别为73.2%及76.7%。见表4、图1。
3讨论
GDM是妊娠期常见并发症,近年来其发病率有逐年增高趋势[6]。GDM引起的高糖血症可导致多种不良妊娠结局,GDM与母体子痫前期、早产及剖宫产率升高密切相关,而且可增加胎儿畸形、巨大儿、死胎等危险[7]。同时,也可增加新生儿死亡率及新生儿患病率。GDM对母体及子代也有远期影响,可增加母体2型糖尿病及心血管疾病的风险[8],对子代则可增加成年后肥胖及代谢性疾病的风险。目前,对于GDM的诊断主要依据孕妇妊娠24~28周OGTT,然而即使确诊为GDM也失去早期干预的时机。因此,早期预测、干预对降低GDM及其并发症有重要意义。
有关GDM预测已有较多报道,预测指标包括了炎性因子、代谢指标、临床指标等[9-15],预测时间包括了中孕早期及孕早期,但目前尚未有公认的敏感度、特异度高而且简便实用的预测指标。血脂代谢与GDM的关系虽有研究但结果并不统一[16]。已有研究表明,GDM病人血脂水平与正常孕妇比较有明显改变,主要表现为TC、TG、LDL的升高及HDL的降低[17-18]。一项荟萃分析结果却显示,除TG升高外其他血脂指标的变化在不同研究中结果并不一致[19]。同样,利用血脂指标预测GDM的结果也并不统一。KUMORE等[20]研究显示,孕早期血脂仅TG及LDL可作为预测GDM有效指标。LI等[21]采用BMI分层法分析了早期妊娠各血脂指标与GDM的关系,结果显示TG在低BMI及高BMI孕妇均为GDM的独立高危因子,而LDL仅在
[LL]低MBI孕妇中为GDM的独立高危因素。也有研究显示,年龄及产次均为GDM的独立风险因素,当年龄≥35岁、产次>1时,GDM的发病率明显增高[22-23]。因此,本研究采用年龄、产次及BMI进行匹配的方法以消除其影响,结果显示,GDM组TG及LDL明显高于对照组,而TC及HDL与对照组比较差异无统计学意义;而Logistic回归分析结果显示,只有TG为GDM的独立危险因素,AUC为0.71,以TG≥1.78 mmol/L为截断值,预测GDM的灵感度及特异度分别为60.7%及83.8%,提示TG可作为GDM的早期预测指标。
关于孕早期或孕早中期FPG与GDM的关系亦有研究[24-26]。ZHU等[24]分析了初次就诊孕妇FPG水平与GDM的关系,结果显示FPG与GDM发生密切相关。CHEN等[25]利用妊娠早期FPG预测GDM,结果显示,以FPG≥4.94 mmol/L为截断值,预测的敏感度及特异度分别为62.1%及70.2%,预测价值高于血脂各项指标。但有学者提出单用妊娠早期FPG的预测价值有限。HAO等[26]用FPG联合BMI检测预测GDM,结果显示,以FPG≥4.64 mmol/L为截断值,预测的敏感度及特异度分别为53.89和70.94%。本研究结果表明,以FPG≥4.97 mmol/L为截断值,预测GDM的敏感度及特异度分别为52.8%和67.2%,提示孕早期FPG可预测GDM,但价值有限。同时,本研究采用FPG联合TG预测GDM的灵感度和特异度分别为73.2%及76.7%,预测的灵感度及特异度明显提高。本研究结果显示,妊娠早期TG及FPG均对GDM有一定预测价值,但单独预测的灵感度和特异度均较低,二者联合预测GDM的灵感度和特异度更高。该方法预测GDM操作简单可行,在临床上具有實用性,易在基层医院开展。其次,TG及FPG检测成本较低,可有效地减轻病人家庭和社会医保的经济压力。
综上所述,本研究的结果表明妊娠早期TG或FPG检测对GDM均有一定的预测价值,二者联合预测可提高灵感度及特异度。但是,本次研究仅是单中心研究,样本量也较小,因此研究结果具有一定的局限性。在以后的研究中,争取采用多中心、容纳更多的样本进行研究,以对本次研究的结论进行验证和再次补充。
[参考文献]
[1]AMER D A. Standards of medical care in diabetes-2010[J].Diabetes Care, 2010,33(1): S11-S61.
[2]徐湘,朱晓巍,蒋艳敏,等. 2 748例住院孕妇妊娠期糖尿病发病率及危险因素的研究[J]. 南京医科大学学报(自然科学版), 2015,35(5):695-698.
[3]陈研,陈刚. 中国糖尿病发病率和检出率地域性差异——98058例成年受试者数据多水平空间分析[J]. 创伤与急诊电子杂志, 2015,3(4):81-83.
[4]LI L J, ARIS I M, SU L L, et al. Effect of gestational diabetes and hypertensive disorders of pregnancy on postpartum
cardiometabolic risk[J]. Endocrine Connection, 2018,7(3):433-442.
[5]谢幸,孔北华,段涛. 妇产科学[M]. 9版. 北京:人民卫生出版社, 2018:107.
[6]ZHANG F, DONG L, ZHANG C P, et al. Increasing prevalence of gestational diabetes mellitus in Chinese women from 1999 to 2008[J]. Diabet Med, 2011,28(6):652-657.
[7]张少亚,刘明奇,张慧萍. 妊娠合并糖尿病及孕期血糖控制情况与胎儿畸形的关系[J]. 宁夏医科大学学报, 2017,39(8):928-931.
[8]RASHID F B, KHATOON H, HASNAT M A, et al. Perinatal complications in diabetes mellitus with pregnancy: compa-
rison between gestational diabetes mellitus (GDM) and diabetes mellitus prior to pregnancy[J]. Mymensingh Medical Journal, 2017,26(1):124-130.
[9]SYNGELAKI A, VISSER G H, KRITHINAKIS K, et al. First trimester screening for gestational diabetes mellitus by maternal factors and markers of inflammation[J]. Metabolism-Clinical and Experimental, 2016,65(3):131-137.
[10]姜霞,王金印,张清华,等. 妊娠期糖尿病患者孕早期血清超敏C反应蛋白水平及意义[J]. 山东医药, 2017,57(22):100-101.
[11]TZUR T, WEINTRAUB A Y, SERGIENKO R, et al. Can leukocyte count during the first trimester of pregnancy predict later gestational complications[J]? Arch Gynecol Obstet, 2013,287(3):421-427.
[12]BERGGREN E K, ROEDER H A, BOGGESS K A, et al. First-trimester maternal serum C-reactive protein as a predictor of third-trimester impaired glucose tolerance[J]. Reproductive Sciences, 2015,22(1):90-93.
[13]HUGHES R C, MOORE M P, GULLAM J E, et al. An early pregnancy HbA1c≥5.9% (41 mmol/mol) is optimal for detecting diabetes and identifies women at increased risk of adverse pregnancy outcomes[J]. Diabetes Care, 2014,37(11):2953-2959.
[14]李跃萍,闫庆峰,吴小妹,等. 中孕早期血清载脂蛋白CⅢ、脂联素及瘦素联合年龄对妊娠期糖尿病的预测研究[J]. 实用妇产科杂志, 2016,32(11):839-842.
[15]肖喜荣,董欣然,李笑天,等. 孕妇基本特征及14~20周糖脂代谢指标对妊娠期糖尿病的早期预测價值[J]. 中国实用妇科与产科杂志, 2018,34(4):429-432.
[16]董瑞卿,洪莉. 早期妊娠糖脂代谢指标检测对妊娠期糖尿病及新生儿结局的预测价值[J]. 中国妇幼保健, 2016,31(2):246-248.
[17]KLOP B, ELTE J W, CABEZAS M C. Dyslipidemia in obesity: mechanisms and potential targets[J]. Nutrients, 2013,5(4):1218-1240.
[18]费晓萍,祝亚平,沈建芳,等. 孕早期(8~14周)空腹血浆葡萄糖、体质指数、糖化血红蛋白以及血脂对妊娠期糖尿病预测的临床意义[J]. 中国实验诊断学, 2018,22(11):1931-1934.
[19]RYCKMAN K K, SPRACKLEN C N, SMITH C J, et al. Maternal lipid levels during pregnancy and gestational diabetes: a systematic review and meta-analysis[J]. BJOG-An International Journal of Obstetrics and Gynaecology, 2015,122(5):643-651.
[20]KUMRU P, ARISOY R, ERDOGDU E, et al. Prediction of gestational diabetes mellitus at first trimester in low-risk pregnancies[J]. Taiwanese Journal of Obstetrics & Gynecology, 2016,55:815-820.
[21]LI G, KONG L, ZHANG L, et al. Early pregnancy maternal lipid profiles and the risk of gestational diabetes mellitus stratified for body mass index[J]. Reproductive Sciences, 2015,22(6):712-717.
[22]岑立微,肖晶晶,彭婷. 孕8~15周空腹血糖、紅白细胞计数联合临床指标预测妊娠期糖尿病发生风险的临床价值[J]. 现代妇产科进展, 2019,28(3):182-189.
[23]LAINE M K, KAUTIAINEN H, GISSLER M, et al. Gestational diabetes in primiparous women-impact of age and adiposity, a register-based cohort study[J]. Acta Obstetricia Et Gynecologica Scandinavica, 2018,97(2):187-194.
[24]ZHU Weiwei, YANG Huixia, WEI Yumei, et al. Evaluation of the value of fasting plasma glucose in the first prenatal visit to diagnose gestational diabetes mellitus in China[J]. Diabetes Care, 2013,36(3):586-590.
[25]WANG Chen, ZHU Weiwei, WEI Yumei, et al. The predictive effects of early pregnancy lipid profiles andfasting glucose on the risk of gestational diabetes mellitusstratified by body mass index[J/OL]. Journal Diabetes Research, 2016, Article ID 3013567. http://dx.doi.org/ 10.1155/2016/3013567.
[26]HAO M, LIN L. Fasting plasma glucose and body mass index during the first trimester of pregnancy as predictors of gestational diabetes mellitus in a Chinese population[J]. Endocrine Journal, 2017,64(5):561-569.
(本文编辑 于国艺)
